Инфаркт миокарда является терминальной стадией развития ишемической болезни сердца. Это острое состояние, которое характеризуется выраженным нарушением проходимости одной из коронарных артерий, что приводит к гипоксии соответствующего участка сердца и его последующей гибели. В зависимости от объема поражения и гемодинамики зависит продолжительность жизни после инфаркта.
На прогноз влияют и другие факторы – врожденная предрасположенность к сердечно сосудистым заболеваниям, наличие сопутствующей патологии, уже перенесенные инфаркты или инсульты.
Поэтому подход к лечению и реабилитации должен быть строго индивидуальным. Даже своевременное и успешное лечение инфаркта в острую фазу не может полностью обезопасить пациента от повторных приступов, так как основные факторы риска остаются.
От долгосрочной терапии зависит, сколько сможет прожить пациент в дальнейшем.
Причины возникновения инфаркта
Инфаркт является следствием острой недостаточности кровообращения в сосудах сердца. Это может быть следствием следующих причин:
- Атеросклеротическое поражение сосудов с последующим тромбообразованием.
- Обструкция сосуда при жировой эмболии или коагулопатии.
- Выраженный коронароспазм.
- Недостаточность общего кровотока, шоковое состояние.
- Тяжелая анемия.
- Общая гипоксия.
Важно! Нужно отметить, что наиболее часто имеет место именно инфаркт вследствие атеросклероза и тромбоза коронарных сосудов, другие формы данной патологии встречаются гораздо реже.
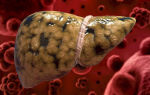
Атеросклеротическое поражение артерий является хроническим заболеванием сердечно-сосудистой системы человека, которое возникает из-за накапливающихся со временем нарушений обмена жиров.
При этом в течение нескольких лет постепенно нарушается функционирование эндотелия – внутренней оболочки сосудов.
В сочетании с увеличением количества циркулирующих в крови липопротеинов это приводит к формированию липидных пятен.

Это провоцирует миграцию лейкоцитов и дальнейшую липидную инфильтрацию, что приводит к формированию атеросклеротических бляшек, частично перекрывающих просвет сосуда.
Если данный процесс происходит в коронарных сосудах, то это приводит к нарушению кровоснабжения сердца.
Бляшки являются благоприятным местом для формирования тромбов, которые в дальнейшем могут отрываться и, двигаясь с током крови, полностью закупоривать более узкие участки сосуда, вызывая инфаркт.
Идет поискНе найденоПоказать
Анализ факторов риска
Поскольку важнейшим этапом в появлении ишемической болезни сердца является атеросклероз, факторы, способствующие его прогрессированию, также увеличивают риск развития инфаркта миокарда.
Единственной причины атеросклероза не существует, но были определены факторы внешней среды и особенности организма, которые могут его провоцировать.
На вероятность появления и скорость прогрессирования атеросклероза влияют многие факторы:
- Употребление большого количества жиров животного происхождения, гиперлипопротеинемия.
- Гипертоническая болезнь.
- Ожирение, метаболический синдром.
- Нарушенная толерантность к глюкозе, сахарный диабет.
- Нервное и эмоциональное перенапряжение, неврозы.
- Гиподинамия.
- Патологии щитовидной железы.
- Период постменопаузы у женщин.
Сколько лежат в реанимации после инфаркта

Обратите внимание! Жиры растительного происхождения относятся к классу полиненасыщенных, поэтому не являются атерогенными.
Методика оценки риска сердечно-сосудистых событий
Согласно данным статистики, патология сердечно-сосудистой системы занимает ведущее место среди всех причин смертности, поэтому проблема профилактики и лечения таких заболеваний крайне актуальна.
Для более точного определения вероятности развития осложнений ишемической болезни были разработаны специальные формулы и таблицы.
Они позволяют определить вероятность смерти от подобных причин в течение определенного количества времени в зависимости от наличия или отсутствия определенных факторов риска.
В группу высокого риска попадают люди, которые имеют в анамнезе следующие болезни:
- Ранее перенесенный инфаркт миокарда.
- Нестабильная прогрессирующая стенокардия или стенокардия напряжения.
- Ишемический инсульт или ранее перенесенная транзиторная ишемическая атака.
- Аневризма брюшных отделов аорты.
- Сахарный диабет.
- Имеет место стеноз сонных артерий более чем на 50%.
- Пациент жалуется на перемежающую хромоту или другие признаки выраженного периферического атеросклероза.
Это интересно! Данные патологии считаются эквивалентными ишемической болезни в процессе оценки рисков.
Также для определения риска учитывается возраст и пол пациента, его вес, наличие или отсутствие вредных привычек, в частности, курения и употребления спиртных напитков.
На основе полученных результатов врачи определяют тактику ведения пациента и оптимальную схему лечения.
Пациенты с более высоким риском требуют активного лечения, в том числе и хирургических вмешательств с целью восстановления проходимости коронарных сосудов.
Обратите внимание! У мужчин риск инфаркта заметно выше. Однако, после менопаузы у женщин также повышается вероятность нежелательных сердечно-сосудистых событий.
Не медикаментозные методы воздействия
Таким образом, риск появления ишемической болезни сердца и, как следствие, инфарктов, во многом зависит от того способа жизни, который ведет пациент. Установлено, что даже модификация образа жизни положительно влияет на предполагаемую продолжительность жизни больных.
Поэтому отказ от курения и спиртных напитков, переход на правильное питание и регулярные нормированные физические нагрузки (ходьба, езда на велосипеде, утренняя зарядка) рекомендуются всем пациентам, имеющим сердечно-сосудистый риск.
Однако, нужно учитывать функциональное состояние больных и их переносимость физических нагрузок.
Классификация атипичных форм инфаркта миокарда
Ведь после обширного инфаркта может развиться выраженная сердечная недостаточность, что приведет к значительному снижению возможной двигательной активности и даже инвалидизации больного. Таким пациентам нужно избегать нагрузок.

Это интересно! На ранних этапах восстановления пациентам не рекомендуется летать на самолете, так как это может спровоцировать ухудшение их состояния.
Терапевтическая тактика у больных с инфарктом
После того как в стационаре достигается стабилизация состояния, и врачи убеждаются в том, что основные риски острого периода остались позади, пациента готовят к выписке и дальнейшему амбулаторному лечению.
Ему рекомендуется постоянно принимать определенный перечень препаратов. В их число входят блокаторы β-адренорецепторов, ингибиторы ангиотензипревращающего фермента и антиагреганты.
В зависимости от наличия сопутствующих болезней, например – аритмии или ревматической болезни сердца, могут назначаться и дополнительные лекарства.
Данная схема позволяет нормализовать уровень артериального давления и замедлить процессы ремоделирования в миокарде, которые приводят к прогрессированию сердечной недостаточности.
Антиагреганты улучшают реологические параметры крови и предотвращают формирование новых тромбов, тем самым уменьшая риск возникновения повторного инфаркта или инсультов.
Статины позволяют уменьшить количество атерогенных липидов в крови, тем самым замедлив или остановив прогрессирование атеросклероза.
Инфаркт сердечной мышцы — это тяжелое заболевание, являющееся одной из основных причин смертности. И даже в благоприятных случаях пациента ждет сложная реабилитация и последствия, уходящие далеко вперед.
Люди, перенесшие инфаркт, относятся к группе высокого риска сердечно-сосудистых событий, поэтому им показан пожизненный прием определенных препаратов.
С их помощью удается нормализовать основные показатели крови и сердечной функции.
Однако, кроме приема медикаментов больным также следует пересмотреть свои привычки и образ жизни. Это способствует серьезному улучшению прогноза относительно ишемической болезни сердца и вероятности повторных инфарктов.
Кроме того, здоровый способ жизни помогает сердцу быстрее восстанавливаться. Поэтому после инфаркта нельзя отчаиваться.
Людям следует, наоборот, серьезно пересмотреть отношение к собственному здоровью, а не спрашивать, сколько живут после инфаркта, предполагая негативный ответ.
Источник: https://serdce.guru/infarkt/prodolzhitelnost-zhizni/
Длительность предстоящей жизни после инфаркта: официальная статистика и прогнозы
Острый инфаркт миокарда – серьезная патология. Своевременная помощь и адекватная терапия влияют на дальнейший прогноз для человека.
Качество и продолжительность жизни после сердечного приступа зависят от множества факторов. Инструментальная диагностика и подробный опрос пациента помогут составить прогноз для каждого конкретного случая.
Влиять на развитие болезни можно при помощи медикаментозной терапии и изменения образа жизни.
Инфаркт миокарда считается острой формой ишемической болезни сердца (ИБС), которая характеризуется нарушением кровоснабжения мышечных волокон и развитием некроза с формированием рубца.
Плотная соединительная ткань не выполняет необходимой сократительной и проводящей функции, что способствует развитию сердечной недостаточности.
Нарушение кровообращения ухудшает качество жизни пациента и нередко становится причиной инвалидизации.
Факторы, влияющие на общее состояние пациента после инфаркта миокарда:
- выраженные отеки на ногах, скопления жидкости в брюшной и грудной полости с развитием одышки;
- периодические боли за грудиной (чаще ночные);
- постоянная усталость;
- нарушение сна;
- необходимость ограничения привычной физической нагрузки;
- полный отказ от алкоголя и курения;
- изменение режима питания;
- затруднения в сексуальной жизни;
- ограничения в поездках и путешествиях;
- привязанность к препаратам и частые побочные эффекты;
- материальные затраты, связанные с покупкой лекарственных средств.
Объективная оценка влияния инфаркта миокарда (ИМ) на жизнь человека проводится с помощью специальных шкал и стандартизированных опросников.
Статистика
Внедрение в клиническую практику хирургических вмешательств (шунтирования и стентирования) обнадеживает: частота развития осложнений в раннем периоде снизилась за последние 15 лет на 25%. Наиболее частые причины смерти после инфаркта:
- острая сердечная недостаточность с развитием отека легких;
- кардиогенный шок – системное нарушение кровообращения с падением артериального давления;
- острая аневризма левого желудочка – истончение стенки с выпячиванием. Ее разрыв сопровождается тампонадой сердца: полости околосердечной сумки заполняются кровью, нарушая сократительную функцию миокарда;
- нарушения ритма и проводимости (фибрилляция желудочков или предсердий, полная атриовентрикулярная блокада и другие);
- системная тромбоэмболия – распространение кровяных сгустков по всему сосудистому руслу с закупоркой артерий почек, головного мозга (с развитием инсульта);
- рецидив инфаркта.
Сколько в среднем живут пациенты
Прогноз при инфаркте миокарда зависит от особенностей течения патологии и других факторов, включая возраст, пол, наличие сопутствующих заболеваний. Своевременность оказанной помощи и системный прием медикаментов (до острого коронарного события) также влияют на исход патологии.
Статистика продолжительности жизни после инфаркта миокарда представлена в таблице.
| 1 год | 80% |
| 5 лет | 75% |
| 10 лет | 50% |
| 20 лет | 25% |
В медицинской практике бытует мнение, что 25% всех смертей от инфаркта припадает на первые минуты, 50% – на первый час, 75% – на первые сутки. Отсутствие острых осложнений в течение 24 часов – залог благоприятного прогноза для больного.
От чего зависит длительность предстоящей жизни?
Сколько и как можно жить после инфаркта, определяют такие показатели:
 зубец Q на электрокардиограмме (характеризует наличие, локализацию и размер рубца в миокарде);
зубец Q на электрокардиограмме (характеризует наличие, локализацию и размер рубца в миокарде);- распространение процесса: обширный (трансмуральный) инфаркт отличается более неблагоприятным прогнозом в сравнении с крупноочаговым;
- артериальная гипертензия – стойкое повышение кровяного давления;
- сахарный диабет и степень его компенсации;
- курение и употребление алкоголя;
- нарушение липидного обмена с повышением уровня холестерина, липопротеидов низкой плотности;
- дисфункция левого желудочка;
- формирование сердечной недостаточности;
- наличие аритмий (фибрилляция предсердий, экстрасистолия высоких классов, атриовентрикулярные блокады и другие);
- своевременность оказания помощи – тромболитической терапии или реперфузионных (восстанавливающих кровоток) операций.
Статистическая характеристика 3-летней выживаемости пациентов с острым инфарктом миокарда представлена в таблице.
| Форма патологии |
|
| Пол |
|
| Возраст |
|
Общий прогноз в постинфарктном периоде высчитывается отдельно для каждого больного, поскольку берутся во внимание дополнительные данные коморбидного фона и индивидуальных особенностей.
Современные методы диагностики и оказания неотложной помощи повышают выживаемость после инфаркта до 90% в течение первого года.
 Чтобы самостоятельно улучшить прогноз, пациентам рекомендовано:
Чтобы самостоятельно улучшить прогноз, пациентам рекомендовано:
- контроль течения заболевания с регулярными осмотрами и дополнительными исследованиями;
- обращение к врачу при появлении новых симптомов;
- изменение образа жизни;
- системный прием медикаментов (для лечения гипертензии, аритмии, профилактики липидных нарушений и тромбообразования).
После перенесенного ИМ требуется пожизненное лечение и реабилитация с целью профилактики осложнений и развития патологий в других органах и системах.
Коррекция факторов риска
Смерть пациента в раннем или позднем постинфарктном периоде во многом определяется факторами риска развития осложнений или повторного ИМ.
С целью профилактики и увеличения длительности жизни рекомендуется:
- модификация образа жизни: адекватные физические нагрузки, отказ от вредных привычек и рациональное питание;
- нормализация веса с помощью немедикаментозных методов. При неэффективности назначаются фармакологические средства;
- контроль показателей артериального давления;
- избегание стрессовых ситуаций;
- системный прием назначенных препаратов.
Лечение сопутствующей патологии

- сахарный диабет – мониторинг уровня глюкозы проводится в кардиологическом стационаре для учета риска осложнений и назначения лечения;
- миокардит – воспаление мышечной массы сердца ухудшает течение постинфарктного периода с развитием нарушений ритма, снижением сократительной функции;
- заболевания почек – нарушение выведения жидкости из организма, расстройства синтеза гормонов ведут к поражению сосудистой стенки, повышению артериального давления;
- патологии щитовидной железы (зоб Хашимото, диффузный токсический зоб и другие).
Черепно-мозговые травмы с повреждением продолговатого мозга (именно там находится центр регуляции сосудистого тонуса и сердечной деятельности) ухудшают прогноз реабилитации после инфаркта.
Выводы
Отмирание части сердечной мышцы всегда сопровождается генерализованными нарушениями во всем организме. Качество медицинской помощи существенно влияет на прогноз постинфарктных больных. При соблюдении рекомендаций и внимательном отношении к здоровью пациент может прожить после инфаркта долгую полноценную жизнь.
Для подготовки материала использовались следующие источники информации.
Источник: https://cardiograf.com/ibs/nekroz/skolko-zhivut-posle-infarkta.html
Сколько живут после инфаркта: примерные сроки в зависимости от вида приступа
Многие больные, перенесшие инфаркт, равно, как и их родственники, задают врачу вопрос: сколько лет реально прожить после такого приступа? Но точный ответ дать сложно, здесь существует очень много причин.
Аспект первый и немаловажный – возраст. Старики имеют меньше шансов продержаться до 10 лет после инфарктного приступа, ведь нередко ему сопутствуют и другие заболевания. У молодых людей шансы более обнадеживающие.
Есть и другие немаловажные моменты, их тоже стоит учитывать.
После приступа самые сложные и показательные в плане продолжительности жизни – первый месяц и спустя год.
Аспект второй, который напрямую связан с продолжительностью лет – виды осложнений после инфаркта. Их разделяют на ранние и поздние. Если очаг поражения небольшой, то и осложнений будет меньше.
Ранние последствия:
- Отек легких.
- Сбой сердечного ритма.
- Острая сердечная недостаточность.
- Тромбозы.
Чаще всего болезнь захватывает левый желудочек сердца, потому проявляется недостаточность в этом отделе. Характерный его симптом – проблемы с дыханием. Опасны и формы нарушения сердечного ритма. Медики говорят, что отдаленные осложнения не настолько опасны для здоровья, как острые, но проявляются они намного чаще.
Поздние осложнения:
- Перикардит.
- Кардиосклероз.
- Плеврит.
Кардиосклероз – характерная болезнь для всех сердечников, и непосредственно влияет на продолжительность жизни после приступа. Это состояние связано с тем, как быстро заживает сердечный рубец, при диффузной форме начинаются отклонения в деятельности мышцы сердца.
В отдельный список выделяют осложнения во время отмирания сердечных клеток:
Так что максимум возможностей прожить после инфаркта долгое количество лет остается у больных, чье здоровье не осложняется другими заболеваниями и неприятными последствиями. Если соблюдать рекомендации во время восстановления, вполне реально существенно снизить риск.
Продлевает жизнь инфарктникам и такая процедура, как стентирование, когда стенки артерий очищают от атеросклеротических бляшек. Кровоток восстанавливается, сердце дальше работает без перенапряжения.
Если больной справился с приступом в 60-80 лет, процент смертельного исхода в первый год после приступа составляет 35%.
Первые рекомендации медиков – беречь больного от сильных стрессов. Страх, радость, испуг – любая встряска может стать для организма роковой, даже при положительных прогнозах. Если такие нервные потрясения ранее случались часто, и обещают быть в дальнейшем, о долгой продолжительности жизни больного говорить проблематично. Но в своих оценках медики учитывают и формы заболевания.
Чаще всего случается у мужчин, начиная с 30 лет, женщины держатся дольше. Кроме того, они и редко обращают внимание на симптомы недуга, списывая на общее недомогание или усталость. А между тем, последствия микроинфаркта не менее опасны, поскольку следующим этапом может стать уже инфаркт.

Характерные признаки:
- боль за грудиной, отдающая в левую руку;
- одышка, ощущение нехватки воздуха;
- тошнота;
- нарушения сердечного ритма.
При грамотном лечении реально восстановиться и прожить не один год. Резких ограничений после микроинфаркта больной не ощущает, запрещены лишь сильные физические нагрузки и стрессы.
После инфаркта
После инфаркта восстановиться намного проблематичнее, ведь отмирает часть тканей сердца. При обширном приступе страдает большая часть органа, что сказывается на общем состоянии больного. По статистике, процесс разрушения у большинства инфарктников наблюдается в правом желудочке. Если некроз охватывает до 10 см в ширину, кровоток в русле коронарной артерии сильно нарушается.
Статистика жизни после инфаркта очень печальная. Только если помощь оказали грамотно и на высоком уровне, можно говорить о неплохих шансах. Если человек после приступа прожил 10 лет, то длительность жизни у него приравнивается к здоровым.
Исследования доказали, что если больной прожил после первого приступа месяц, шансы «протянуть» еще год насчитывает 85%, вероятность – до 5 лет оценивается в 70%.
Второй приступ намного опаснее, чаще всего случается у страдающих гипертонией. Эта болезнь выявляется у всех инфарктников, нередко сопровождается астмой и сбоями сердечного ритма. На этот раз симптомы будут менее ощутимые, поскольку пораженный орган реагирует намного слабее. В 80% случаев повторный инфаркт провоцирует атеросклероз.
Симптомы:
- боль, отдающая в руку;
- сильное удушье;
- снижается давление;
- обмороки.
Прогнозировать, будет рецидив или нет, врачам сложно, поскольку это зависит от общего состояния здоровья больного, и того, насколько он соблюдает диету и режим дня.
Различают повторный инфаркт и рецидивирующий. В первом случае, инфаркт может быть через пару месяцев после первого. При рецидиве это может произойти раньше.
Причем процент выживания после второго или рецидивирующего инфаркта – низкий.
Чтобы избежать подобных проявлений и прожить не один год, необходимо стараться уменьшить количество плохого холестерина в крови, на языке медицинских терминов – липопротеиды низкой плотности. Поможет в этом диетическое питание, медикаментозное лечение, народные методы.
Обширный инфаркт миокарда поражает все слои мышечной сердечной ткани, эпикарда, миокарда, эндокарда.
Факторы риска
Есть ряд факторов, которые влияют на продолжительность жизни человека после приступа.
В этом списке:
- Характер заболевания. У одних людей после инфаркта остается один большой рубец на сердце, у других – несколько маленьких.
- Возникновение атеросклеротических бляшек, которые перекрывают артерии.
- У мужчин сердечно-сосудистые заболевания провоцирует недостача большого количества эстрогена в крови, потому инфаркты у них случаются чаще, чем у женщин. Но такая ситуация характерна только до 70 лет, потом уровень заболеваемости одинаковый.
- Диабет или лишний вес, что сильно перегружает сердечную мышцу.
- Большие нагрузки в процессе восстановления.
Как после инфаркта максимально продлить жизнь?
Назвать точную цифру, сколько лет живут после инфаркта, сложно, поскольку учитываются еще личные, характерные особенности организма, тяжесть заболевания, наследственность.
Помогает организму прийти в норму, прожить несколько лет грамотное меню и отказ от алкоголя и сигарет. Также нужно регулярно делать специальные упражнения, способствуют восстановлению занятия плаванием, пешей ходьбой. Но все физические нагрузки – только по рекомендации специалиста.
Чтобы максимально увеличить срок жизни после приступа, нужно избегать стрессов, других ощутимых нагрузок.
Шансы после инфаркта предсказать сложно, все зависит от того, насколько трепетно будет относиться человек к своему здоровью. Очень важно вовремя проходить диагностику, консультироваться у специалистов. Если распознать заболевание на ранней стадии, шансов быстро и без последствий восстановиться у такого больного намного больше.
Источник: https://serdce.biz/zabolevaniya/ibs/miokarda/skolko-zhivut-posle-infarkta.html
Жизнь после инфаркта миокарда: у мужчин, последствия, сколько живут, микроинфаркт, сердца, у женщин, чем опасен
Жизнь после инфаркта миокарда часто укорачивается, что обусловлено развитием необратимых изменений в тканях (некрозом), снижением сократительной функции сердца, развитием сердечной недостаточности и другими последствиями. Такие люди нуждаются в должном уходе со стороны родственников и постоянном наблюдении. Несоблюдение врачебных рекомендаций может стать причиной повторных инфарктов и летального исхода.
Какие могут быть последствия
Наиболее тяжелые последствия инфаркта наблюдаются при обширном трансмуральном некрозе тканей при отсутствии своевременной медикаментозной или хирургической помощи. Осложнения бывают ранними (возникают в первые часы и дни с начала острой ишемии сердечной мышцы) и поздними. Возможны следующие последствия:
- Экстрасистолия. Это форма нарушения сердечного ритма, характеризующаяся внеочередными сокращениями миокарда. Данное состояние проявляется нехваткой воздуха, ощущением перебоев в работе сердца и беспокойством.
- Пароксизмальная тахикардия. Характеризуется учащенным (до 200 и более ударов) сердцебиением. У таких людей наблюдается нормальный синусовый ритм. Приступ тахикардии проявляется шумом в ушах, головокружением, дискомфортом в груди и вегетативными симптомами.
- Мерцательная аритмии. Для нее характерны подергивания отдельных волокон миокарда или хаотичные и частые сокращения предсердий.
- Нарушение проводимости нервных импульсов по сердцу (блокада).
- Трепетание желудочков. Наиболее тяжелая форма нарушения сердечного ритма, при которой желудочки сокращаются часто (200-300 раз в минуту) и неорганизованно. При этом правильный ритм сохранен. Трепетание желудочков проявляется снижением давления, нарушением дыхания, расширением зрачков, бледностью кожи и цианозом. Это состояние может переходить в фибрилляцию.
- Сердечная недостаточность. Характеризуется уменьшением сердечного выброса и кислородной недостаточностью всех органов и систем. При инфаркте чаще всего развивается левожелудочковая недостаточность.
- Кардиогенный шок. Неотложное состояние, развивающееся вследствие острого нарушения кровотока. Это крайняя степень сердечной недостаточности, при которой летальность превышает 60%. Данное осложнение развивается при гибели более 40-50% кардиомиоцитов. Симптомами шока являются боль в груди, снижение частоты дыхания, ощущение страха смерти, наличие пены изо рта розового цвета (в случае развившегося отека легких), сильная гипотензия, уменьшение диуреза и угнетение сознания.
- Тампонада сердца. Возникает на фоне разрыва мышечных волокон. Тампонада характеризуется кровоизлиянием в околосердечную сумку.
- Тромбоэмболия легочной артерии. Это осложнение встречается у 2-3% людей, перенесших инфаркт. Тромбоэмболия чаще встречается у людей со склонностью к тромбозам. Сгусток крови отрывается от стенки сосуда и уносится с кровью, закупоривая магистральные артерии.
- Внезапная смерть.
- Формирование острой аневризмы. Опасен инфаркт тем, что образуется рубцовая ткань, которая может выбухать. Образуется патологическое расширение миокарда. Данный участок тонкий и может разорваться. Чаще всего аневризма сердца образуется на фоне поражения левого желудочка.
- Постинфарктный синдром. При этой патологии поражается околосердечная сумка (перикард). Данное осложнение встречается у 15-30% больных. В основе лежит аутоиммунная реакция в ответ на выделение и попадание в кровь белков из разрушенных тканей. Постинфарктный синдром проявляется кашлем, одышкой, болью в груди, субфебрильной температурой, частым дыханием, тахикардией, тошнотой и головокружением.
- Воспаление плевры.
- Отек легких.
- Тромбоз.
- Ишемический инсульт. Возникает вследствие закупорки оторвавшимся тромбом церебральных артерий и острой ишемии тканей. Проявляется двигательными, речевыми расстройствами, нарушением зрения и головной болью.
- Поражение суставов. Возможно на фоне постинфарктного синдрома.
- Коллапс (резкое снижение артериального давления).
Каждый кардиолог должен знать опасность инфаркта и последствия этого заболевания.
Для мужчин
При развитии инфаркта у мужчин последствия не имеют специфических особенностей. Они аналогичны таковым у женщин. Последствия микроинфаркта менее опасные, так как зона некроза при этой патологии небольшая.
Мужской организм после некроза миокарда перестает нормального функционировать. В сердце уменьшается количество функциональных клеток, которые отвечают за сократимость. В результате этого желудочки выбрасывают недостаточно крови.
От кислородной недостаточности страдают различные органы (почки, головной мозг, легкие).
Как часто Вы сдаете анализ крови?
Источник: https://MedicalOk.ru/infarkt/zhizn.html
Средняя продолжительность жизни после инфаркта обширного
Сколько живут после инфаркта – это вопрос, волнующий очень многих людей в возрасте от пятидесяти лет.
Ведь здоровье уже становится не таким крепким, а значит, пациенты стараются изучать, по каким причинам возможно развитие данной патологии. Существует огромное количество причин, по которым может возникнуть инфаркт.
Внимательно ознакомьтесь с каждой из них, для того чтобы знать, как вести правильный образ жизни и предотвратить развитие столь опасного явления.
Итак, рассмотрим основные причины, способные привести к инфаркту:
- Чрезмерный лишний вес, а также малая двигательная активность (гиподинамия). Чем меньше человек двигается, тем большая вероятность повышения артериального давления. При этом у крови нет возможности насыщаться кислородом, а значит, происходит кислородное голодание. Во время движения работают скелетные мышцы, которые во время своей работы активизируют и деятельность сердца и способствуют быстрому передвижению крови по организму.
- Наличие гипертонического заболевания, а также сахарного диабета. При наличии повышенного давления стенки сосудов теряют свою эластичность и гибкость, а значит, больше не могут хорошо справляться со своими обязанностями. Сахарный диабет также способствует наличию значительных изменений процессов метаболизма.
- Курение, а также злоупотребление алкогольными напитками. Такие пагубные привычки приводят к спазмам в кровеносных сосудах и изменяют структуру их стенок.
- Заболевание также может передаваться по наследству.
- Неправильное питание. Инфаркт очень часто возникает у людей, принимающих в пищу большое количество жирных, жареных, сладких и других вредных продуктов. Также болезнь может возникать при несоблюдении питьевого режима. Все это приводит к необратимым изменениям обмена веществ.
- Чрезмерные нагрузки эмоционального и физического характера. Частые стрессы, а также чрезмерное увлечение спортом могут спровоцировать развитие недуга.
Еще раз стоит повторить о том, что мужчины более склонны к развитию инфаркта, поэтому представителям сильного пола нужно более тщательно следить за здоровьем сердечно-сосудистой системы.
Обычно инфаркт случается у людей, страдающих стенокардией.
Что такое обширный инфаркт
Как правило, инфаркт миокарда классифицируют на мелкоочаговый и обширный, что зависит от величины очага поражения. В первом случае патология распространяется на небольшой участок сердечной мышцы, а при обширной форме – миокард поражается по всей толщине. Отклонение нередко приводит к осложнениям, а иногда к смерти больного. Существует два типа инфаркта:
- Поражение задней стенки миокарда. Приступ переходит по стенке на сердечные желудочки, закрывая крупную площадь мышцы. Признаки данного типа инфаркта слабо проявляются, в некоторых случаях отсутствует даже боль..
- Патология передней стенки сердечной мышцы. Для этой формы характерна окклюзия основного ствола коронарной артерии слева (или ее ветки). Такой инфаркт вызывает сбои сердечного ритма, желудочковую тахикардию или экстрасистолию. Смерть от инфаркта передней стенки миокарда фиксируется в 4 раза чаще, чем при патологии задней стенки.
Вероятность второго инфаркта: почему он может произойти?
Высокая смертность после перенесенного инфаркта часто обусловлена рецидивом заболевания — в 60% случаев именно повторный инфаркт приводит к смерти человека. Именно поэтому мы считаем необходимым кратко рассмотреть вопрос, почему возможно такое явление и можно ли жить, не опасаясь его в дальнейшем.
Невозможно со 100% точностью предсказать, будет ли рецидив заболевания.
Многие люди после перенесенного инфаркта ведут правильный образ жизни, придерживаясь предписаний врача, но болезнь возвращается снова, другие же возвращаются к предыдущему образу жизни, но болезнь больше не дает о себе знать. Врачи выделяют следующие факторы, которые могут оказать влияние как на рецидив, так и на продолжительность жизни человека:
- Характер патологии. При инфаркте нарушается целостность сердечной мышцы. Данный процесс проходит у всех людей по-разному — у некоторых появляется один крупный рубец, у других наблюдается множественное рубцевание.
- В 80% случаев рецидив и повтор инфаркта появляется в результате атеросклероза и множественных атеросклеротических бляшек, отложения которых перекрывают просвет коронарных артерий.
- Мужской пол. Мужчины чаще страдают от сердечно-сосудистых заболеваний (в т.ч. от рассматриваемого явления), что обусловлено отсутствием большого количества эстрогена в организме. Данная статистика верна до 70 лет — позже заболеваемость у мужчин и женщин одинакова.
- Ожирение и сахарный диабет, оказывающие дополнительную нагрузку на сердечно-сосудистую систему.
- Артериальная гипертония, ухудшающая сокращаемость сердечной мышцы.
- Стрессы, имеющие психогенную природу происхождения.
- Вредные привычки.
- Чрезмерная физическая активность в реабилитационный период и низкая комплаентность (несоблюдение правил и предписаний по лечению).
Насколько долго будет жить человек после заболевания, во многом зависит от последнего пункта — соблюдения предписаний, режима и правил лечения.
Диета
Изменяют рацион и режим питания. Для каждого периода развития инфаркта врач назначает свою диету.
В острый период строго рекомендовано физически и химически щадящее питание на срок около двух недель. Пациенту разрешено есть только блюда в протертом виде без добавления соли, полезны жидкие злаковые каши, овощные супы, молочная продукция с низким процентом жирности.
Через месяц от развития инфаркта рацион пациента меняют, так как миокард вступает в фазу рубцевания. В этот период к употреблению рекомендуют крупы, отруби, большое количество овощей, фруктов, отвары из клюквы и шиповника.
Лечение
В большинстве случаев, терапия инфаркта обширного типа, осуществляется в больничном стационаре, потому что пациент нуждается в постоянном контроле. Лечебный процесс является комплексным, доктор назначает терапевтический и медикаментозный способы лечения:
- Самое главное в терапии инфаркта миокарда – строгое ограничение какой-либо двигательной деятельности. Больному противопоказаны физические и эмоциональные нагрузки. В ходе лечения нужно придерживаться определенного режима питания. Диета при реабилитации после инфаркта исключает употребление соли, животных жиров, кофеина, алкогольных напитков, острой и жирной пищи. Можно есть нежирные сорта мяса и рыбы, овощи, злаки, фрукты.
- Лечение медицинскими препаратами назначается для купирования осложнений и стабилизацию состояния пациента. Самые эффективные средства для лечения инфаркта миокарда:
- анальгетики нужны для борьбы с болями (Дроперидол, Морфин);
- антикоагулянты дают шанс избежать формирования тромбов (Далтепарин, Эноксапарин натрия);
- с аритмией при инфаркте хорошо справляются Лидокаин, Амиодарон;
- начать восстановление движения крови к пораженной сердечной области способны Аспирин, Плавикс, Клопидогрел;
- если после инфаркта миокарда уже появились тромбы, то врач прописывает прием тромболитиков, которые оказывают рассасывающее действие (Алтеплаза, Ретеплаза, Стрептокиназа).
Операция
Если последствия инфаркта не удается устранить медикаментозно, то проводят хирургическую операцию. Когда и этот вариант не помогает избавиться от осложнений, то необходима пересадка сердца. Виды хирургического вмешательства для лечения последствий инфаркта миокарда обширной формы:
- Коронарная ангиопластика. Данное мероприятие подразумевает расширение сердечных суженых сосудов.
- Аортокоронарное шунтирование – сложная операция. С ее помощью делают специальный мост из нормальной вены, который направляет кровь выше сужения, вызванного инфарктом.
Пациент с подозрением на обширный инфаркт подлежит немедленной госпитализации в отделение реанимации или интенсивной терапии.
В течение острейшего и острого периода лечение направлено на:
- Устранение боли;
- Нормализацию кровообращения в целом и в зоне поражения в частности;
- Нормализацию сердечного ритма;
- Профилактику образования тромбов;
- Ликвидацию тромбоза.
Медикаментозное устранение тромба возможно в течение первых 6 часов после начала приступа. В течение этого времени тромб постепенно уплотняется и по истечении 6 часов не поддается медикаментозному растворению и для его устранения потребуется операция.
Всем пациентам с крупноочаговым инфарктом миокарда передней стенки левого желудочка и другими формами некротических поражений сердечной мышцы, сопровождающимися дыхательной или сердечной недостаточностью, симптомами кардиогенного шока, назначают оксигенотерапию.
Период реабилитации после обширного инфаркта длится до полугода и более. В это время больной находится под строгим наблюдением врача. В идеале реабилитация должна проходить в специализированных снаториях, где пациенту будет обеспечена психологическая реабилитация и лечебная гимнастика по индивидуальной программе.
Больному предстоит полный отказ от вредных привычек и радикальная коррекция рациона для предотвращения прогрессирования атеросклероза. После обширного инфаркта миокарда предстоит пожизненное лечение для поддержания стабильной текучести крови.
Осложнения
Возникновение различных осложнений может влиять на то, сколько лет живут после инфаркта. Заболевание имеет множество осложнений. Самым опасным из них является полная остановка сердца, что приводит к смерти пациента.
Возможно также развитие постинфарктного синдрома, при котором мышечная ткань миокарда начинает заменяться на соединительную. Это ведет к тому, что сердце начинает плохо функционировать, а в особенности ухудшается его сократительная особенность.
Если инфаркт имеет обширный характер, то это может привести к возникновению отечности легких. В этом случае не обойтись без реанимационных действий, а также строго постельного режима на протяжении длительного времени.
Инфаркт может привести к тому, что стенки сердца разорвутся и оно уже не будет нормально функционировать. На фоне этого возможно развитие большого количества заболеваний сердечно-сосудистой системы.
- У людей с инфарктом миокарда в анамнезе последствия и шансы выжить зависят от четкого соблюдения всех врачебных рекомендаций.
- К последствиям сердечного приступа относят:
- В первую очередь, остановка сердца, что является смертельным осложнением.
- Постинфарктный кардиосклероз, который относится к разновидностям ишемической болезни сердца и характеризуется тем, что мышечные волокна миокарда начинают замещаться соединительной тканью, что ведет к снижению всех сердечных функций, а в первую очередь – сократительной.
- Обширный инфаркт миокарда в острую фазу чреват кардиогенным шоком и отеком легких. Пациентам с отеком легких необходимо экстренное проведение реанимационных мероприятий и наблюдение их в отделении интенсивной терапии.
- Разрыв стенок сердца, что спровоцирует кровоизлияние и расширение зоны некроза.
- К отдаленным осложнениям можно отнести развитие хронической сердечной недостаточности, нарушений сердечного ритма, например мерцательной аритмии, поражение клапанной системы.
- К осложнениям от проводимой лекарственной терапии можно отнести аутоиммунные заболевания, гипотензию, нарушение дыхательной деятельности из-за приема некоторых анальгезирующих препаратов.
Источник: https://power-strip.ru/infarkt/srednyaya-prodolzhitelnost-zhizni-posle-infarkta-obshirnogo/
Продолжительность жизни после перенесенного инфаркта — Лечим сердце
Инфаркт миокарда. Услышав такой диагноз в свой адрес, большинство людей впадает в состояние глубокой депрессии, а некоторые сразу же встречают заявление врача вопросом «А сколько мне осталось?».
На самом же деле инфаркт миокарда не всегда является поводом для чрезмерного волнения и поспешных выводов. Здесь как раз важно трезвое и взвешенное отношение человека к случившемуся.
Ведь дальнейшая судьба пережившего инфаркт во многом зависит не только от реабилитационных мероприятий, но и от самого пациента и его образа жизни.
Статистика по России среди госпитализированных людей с диагнозом «инфаркт миокарда» говорит о следующем.
Смертность от первичного приступа составляет 10 %, однако если пациенту удалось избежать осложнений и рецидива в первый месяц восстановления, то его шансы прожить по крайней мере 5 лет в среднем составляют 70 %.
Решающим фактором при этом является состояние сердечной мышцы на момент окончания реабилитационных процедур. Специалисты отмечают, что повреждение левых отделов сердечного миокарда на 50 % влечет за собой резкое сокращение дальнейшей жизни.
Факторы риска, способные вызвать инфаркт
Безусловно, никто не застрахован на 100 % от сердечного приступа, однако существуют определенные факторы, связанные со здоровьем и образом жизни, способные спровоцировать сосудистые заболевания и вызвать инфаркт. Внимательно изучив их, человек сможет заблаговременно подстраховаться и вывести себя из зоны риска. Итак, к возможным причинам образования сердечно-сосудистых недугов врачи относят:
- — наличие гипертонии (постоянное высокое давление губительно влияет на стенки сосудов, делая их менее эластичными, вследствие чего они теряют должную работоспособность);
- — наличие заболеваний, характеризующихся нарушениями метаболизма (как правило, это сахарный диабет – он вызывает дислипидемию, которая сопровождается атеросклерозом, поражающим сосуды);
- — генетическая особенность (исследования показывают, что сосудистые заболевания имеют способность передаваться по наследству);
- — возраст (в группе риска как мужчины, так и женщины в возрасте от 55 лет, причем представители мужского пола подвержены заболеваниям в 4 раза больше);
Читать еще: Инсульт и инфаркт в чем разница
- — гиподинамия (также является катализатором к гипертонии, нарушениям метаболизма, а также к сердечной недостаточности – вследствие малого насыщения кислородом сердце не может перегонять кровь с начальной интенсивностью);
- — курение (способствует образованию спазмов в сосудах, а также негативно влияет на структуру сосудистых стенок);
- — нарушение диеты и питьевого режима (чрезмерное потребление продуктов с высоким содержанием жиров и сахара, а также питье малого количества жидкости искажают метаболический процесс и нарушают водный обмен организма);
- — излишние физические нагрузки, а также чрезмерная эмоциональная активность (частые стрессы и депрессии не лучшим образом сказываются на состоянии кровеносных сосудов);
- — хирургические вмешательства (проведение операций с затрагиванием коронарных сосудов).
Симптомы наступления сердечного приступа
В самом распространенном виде инфаркт миокарда проявляется острой режущей болью в районе сердца, сопровождающейся обжигающими и сдавливающими ощущениями. Как правило, боль не ограничивается сердечной областью, она иррадирует по всей левой стороне тела, включая лопатку и конечности.
- К сопутствующим боли симптомам относятся следующие проявления:
- — учащение дыхания с осложнением возможности вдоха;
- — повышенная потливость (выделяющаяся жидкость при этом холодная);
- — изменение пигментации кожи (побледнение, а также посинение губ);
- — излишняя возбужденность, паника;
- — головокружение и тошнота;
- — затуманенность сознания вследствие нарушения работы головного мозга.
Восстановление и реабилитация
Своевременно и грамотно проведенный комплекс реабилитационных мер со стороны врачей заметно повышает шансы пациента не только на выживаемость, но и на его возвращение к полноценной жизни. Непосредственно после приступа настоятельно рекомендуется только амбулаторное лечение в больнице.
Дальнейшие восстановительные процедуры возможно проводить в санатории, как только лечащий врач сможет выписать пациента из стационара.
Тем не менее периодическое наблюдение у специалиста является обязательным пунктом на протяжении всего реабилитационного периода, включающего в себя такие мероприятия как:
— обязательный прием лекарств (как правило, доктор выписывает множество препаратов, среди которых присутствуют антикоагулянты, статины, гипотензиновые средства и прочие);
— лечебная физкультура (комплекс составляется индивидуально, в зависимости от физической формы пациента и образа жизни);
Читать еще: Диета и питание после инфаркта миокарда
— специальная диета, подразумевающая воздержание от вредной пищи и потребление продуктов с большим содержанием белка и нутриентов;
— работа над коррекцией образа жизни и физического состояния (контроль массы тела, а также отказ от курения и потребления алкоголя).
Режим питания и физическая активность
Наряду с врачебными процедурами и приемом лекарств пациенту, перенесшему инфаркт, необходимо соблюдать строгий режим питания, а также по мере восстановления прибегать к физической активности посредством выполнения определенных упражнений. Нередко люди относятся к этим мероприятиям не достаточно ответственно, поэтому стоит выделить эти два пункта отдельно.
Итак, на каждой стадии реабилитации лечащий врач назначает определенный стол, состоящий из продуктов, которые благоприятным образом влияют на организм именно в данный период.
В первый месяц восстановления строго рекомендованы простые однородные блюда преимущественно в отварном виде (например, суп из овощей или жидкая каша), а также молочная продукция с маленьким показателем жирности. По мере перехода миокарда в состояние рубцевания рацион пациента меняется.
После месяца реабилитации возможно употребление овощей и фруктов в сыром виде, различных круп, а также отваров из ягод.
Что же касается лечебной физкультуры, то выполнение упражнений необходимо с целью недопущения процесса тромбообразования. Физическая активность нужна с самых первых дней реабилитации. Разумеется, сначала это будут примитивные движения (например, сгибания рук и ног). Кроме того, если была проведена хирургическая операция, первые упражнения выполняются и вовсе в постели.
По мере восстановления организма движения будут усложняться, а время, отведенное на занятия, увеличиваться. Лечащий врач подбирает индивидуальную программу, которая зависит от пола и возраста пациента, а также степени тяжести приступа. В любом случае, упражнения не должны вызывать одышку и сердечные боли.
Крайне полезными при восстановлении организма после инфаркта считаются прогулки по улице (желательно в парках или аллеях), а также подъемы по лестнице на несколько этажей без использования лифта. Кроме того, существуют универсальные комплексы реабилитационных упражнений, где по максимуму задействованы все части тела.
Как правило, в залах лечебной физкультуры применяются комплексы Пропастина и Муравова.
Читать еще: Инфаркт головного мозга: причины и последствия
Возможные осложнения
К сожалению, далеко не всем пациентам, перенесшим инфаркт миокарда, удается вернуться к здоровой и нормальной жизни даже при соблюдении всех реабилитационных мероприятий и требований. В большинстве случаев сердечный приступ все же порождает некоторые последствия. Ниже представлен перечень возможных осложнений, которые могут возникнуть в ходе реабилитации:
- — кардиосклероз (является видом ишемической болезни, которая подразумевает замещение мышечной ткани миокарда соединительным материалом, что негативно сказывается на сократительной функции сердца);
- — отек легких (может произойти при обширном инфаркте; таким пациентам необходимо обследование в отделении интенсивной терапии);
- — разрыв сердечных стенок (такой недуг может быть чреват излишним кровоизлиянием);
- — развитие общей сердечной недостаточности (к ее факторам относят аритмию или поражение клапана).
- Также возможны некоторые осложнения, связанные с приемом лекарственных средств (например, нарушения дыхания вследствие употребления анальгезирующих препаратов).
Заключение
Что касается логично интересующего пациентов вопроса о долготе жизни после инфаркта, то здесь играют роль множество факторов, таких как возраст человека, масштаб поражения сердечной мышцы, приобретенные осложнения, а также грамотный восстановительный процесс.
Врачи практически никогда не называют точных сроков. Не потому что специалисты скрывают информацию, а по причине того, что каждый случай индивидуален.
Например, перенесшие инфаркт в юном возрасте имеют все шансы восстановить сердечную деятельность практически полностью, тогда как пожилой человек после приступа может прожить всего лишь год.
То же самое касается и вопроса о том, какое количество инфарктов под силу перенести человеческому организму. Например, люди с острым коронарным приступом волей-неволей задумываются и интересуются у врачей, получится ли пережить инфаркт еще раз. Так или иначе, универсального ответа на такие вопросы не существует.
Медицине известны случаи, когда люди с несколькими сердечными приступами доживали до почтенных лет и наоборот, когда молодые пациенты не могли оправиться и после первого инфаркта.
Ключевую роль здесь играет процесс развития сердечно-сосудистой болезни, которая явилась причиной приступа, а также дальнейший образ жизни человека.
Источник: https://serdce-help.ru/prodolgitelnost-gizni-infarkt/