Геморрагический панкреонекроз представляет собой тяжелое заболевание, вылечить которое не представляется возможным, так как при его развитии в поджелудочной железе возникают необратимые процессы – отмирают ее клетки. Поэтому, чтобы предотвратить дальнейшее прогрессирование болезни и возникновение на ее фоне серьезных осложнений, лечение необходимо начинать сразу же после появления первых симптомов.
Содержание
- 1 Провоцирующие факторы
- 2 Симптомы болезни
- 3 Диагностика
- 4 Лечение
Провоцирующие факторы
Геморрагический панкреонекроз или, как его еще называют, геморрагический панкреатит, характеризуется как вторичное заболевание, которое развивается на фоне:
- возникновения в поджелудочной железе воспалительных процессов, дополняющихся ее частичной дисфункцией и нарушением выброса панкреатического сока,
- алкогольной зависимости, при которой организм человека подвергается регулярному отравлению (интоксикации) этанолом,
- желчнокаменной болезни, при развитии которой постоянно происходит заброс панкреатического сока в протоки,
- холангита и холецистита – эти заболевания сопровождаются инфекционным поражением желчных и желчевыводящих протоков,
- ДВС-синдрома, развивающийся в результате острых вирусных инфекций и химиотерапий, для которого характерно диссеминированное внутрисосудистое свертывание крови,
- аутоиммунных заболеваний,
- травм паренхимы поджелудочной железы, которые могли быть получены в ходе хирургических вмешательств, ударов и падений.
Вне зависимости от того, что спровоцировало геморрагический панкреатит, при развитии этого заболевания в любом случае поражается ацинус. Он является секреторным отделом железы и занимается выработкой пищеварительных ферментов.
Строение поджелудочной железы
Под влиянием негативных факторов продуцирование этих ферментов ускоряется и их уровень становится аномальным, что, естественно, не самым лучшим образом сказывается на клетках поджелудочной железы.
Одним из этих ферментов является эластаза, которая при высокой концентрации способна повреждать даже кровеносные сосуды, провоцируя внутренние кровоизлияния.
Когда так происходит, речь идет уже об аутоагрессии панкреатических ферментов.
Говоря о том, почему развивается геморрагический панкреатит, следует отметить, что в этом деле немаловажную роль играет сбой в гуморальном процессе регулирования синтеза пищеварительных ферментов.
В этом процессе принимают участие различные гормоны.
Снижение выработки протеолитических ферментов происходит на фоне повышенной секреции островками Лангерганса глюкагона и соматостатина, а также антитрипсинов, которые представляют собой сывороточные белки.
Кроме того, активная выработка пищеварительных ферментов происходит на фоне повышенного продуцирования:
- секретина,
- холецистокинина,
- инсулина,
- гастрина,
- серотонина.
И чтобы точно установить причину развития геморрагического панкреонекроза, необходимо в обязательном порядке пройти полное обследование, которое позволит выявить, какой именно гормон спровоцировал возникновение таких нарушений в организме, а также уяснить тяжесть протекания болезни и узнать, имеется ли еще возможность приостановить некротические процессы в поджелудочной железе.
Главным симптомов геморрагического панкреонекроза является боль в левом подреберье опоясывающего характера
Симптомы болезни
Острый геморрагический панкреонекроз имеет выраженную клиническую картину. При его развитии от большинства больных поступают жалобы на следующее:
- острую и нестерпимую боль опоясывающего характера, которая возникает в левом подреберье и распространяется на поясничный отдел, грудную клетку и плечо,
- появление на языке налета,
- постоянную сухость во рту,
- появление тошноты, которая часто провоцирует открытие рвоты, не приносящей никакого облегчения,
- повышение температуры,
- возникновение пятен на теле в проекции поджелудочной железы, имеющих сине-багровый оттенок,
- нестабильность артериального давления,
- учащенное сердцебиение,
- снижение количества выделяемой в сутки мочи,
- расстройства психологического характера (у больных геморрагическим панкреонекрозом часто отмечается эмоциональная возбудимость или, наоборот, вялость и заторможенность).
Развитие острого геморрагического панкреонекроза довольно часто провоцирует возникновение состояния коллапса или комы. При этом происходит формирование поджелудочно-забрюшинной фистулы, в которой содержатся пищеварительные ферменты, частички омертвевших клеток и геморрагический экссудат, что часто является причиной развития гнойных процессов и абсцесса.
Диагностика
Чтобы поставить точный диагноз, врачу необходимо произвести сбор анамнеза, внешний осмотр пациента и пальпацию. Также ему требуется получить данные проведенного ультразвукового исследования или компьютерной томографии. При этом обязательно данные должны содержать в себе информацию о состоянии не только поджелудочной железы, но и других органов брюшной полости.
Ультразвуковое исследование поджелудочной железы
Чтобы определить, какой именно тип панкреонекроза (локальный или тотальный) развивается у человека, а также дифференцировать его от других заболеваний ЖКТ, дополнительно назначаются следующие диагностические мероприятия:
- определение уровня панкреатических ферментов в крови,
- исследование мочи на содержание в ней трипсиногенов и уроамилазы,
- определение уровня кислотности желудочного сока,
- исследование панкреатического сока на предмет содержания в нем бикарбонатов,
- анализ кала для определения в нем количества остаточных жиров,
- чрезкожная пункция зоны некроза,
- ЭРПХГ.
Иногда для постановки точного диагноза осуществляется лапароскопия. Именно благодаря этому диагностическому методу, удается окончательно убедиться в наличии геморрагического панкреонекроза и степени его развития.
Лечение
Как правило, геморрагический панкреонекроз дает о себе знать внезапно, поэтому часто больные попадают в больницы по вызову бригады скорой помощи. Лечение этого недуга всегда проводится в стационарных условиях, причем очень часто в реанимационном отделении больницы. В данном случае перед врачами стоит нелегкая задача, ведь им приходится решать сразу несколько проблем одновременно:
- уменьшить болевой синдром,
- на время снизить выработку пищеварительных ферментов, тем самым снизив их активность,
- устранить спазмы, что позволит увеличить просвет протоков предстательной железы и улучшить их проходимость,
- снизить выработку поджелудочного сока и нормализовать его кислотность, что позволит уменьшить нагрузку на железу,
- провести профилактику развития инфекционных процессов в организме, которые часто являются следствием распада клеток и провокаторами абсцесса.
Лечение геморрагического панкреонекроза проводится только в условиях стационара под контролем медицинского персонала
Для этого применяют различные лекарственные препараты. Так, например, чтобы купировать болевой синдром и устранить спазмы в протоках поджелудочной железы, используют анальгетики или спазмолитики (Кетанов, Папаверин, Но-шпу и т.д.).
Если у пациента отмечаются сильные боли (часто они возникают при тотальном геморрагическом панкреонекрозе), которые приводят к потере сознания, для их устранения применяется новокаиновая блокада.
Подразумевает она под собой введение в брюшную и поясничную область раствора, который включает в себя Новокаин и глюкозу либо Промедол с Димедролом и Сульфатом атропина.
Для снижения выработки и активности протеолитических ферментов используется внутривенное введение Контрикала, Гордокса либо Фторафура.
А для нормализации уровня кислотности желудочного сока применяются такие препараты, как Эфедрин и Квамател. Только их использование должно обязательно осуществляться в комплексе с голодной диетой.
В качестве профилактики развития инфекционных процессов применяются антибактериальные препараты, например, Гентамицин или Цефалексин.
В том случае, если у пациента отсутствуют гнойные процессы, после проведения курса лечебной терапии и стабилизации состояния больного прибегают к хирургическому лечению. В данном случае наиболее часто применяется лапароскопическое вмешательство, так как оно считается наименее травматичным и редко приводит к возникновению послеоперационных осложнений.
Хирургическое удаление поджелудочной железы является единственный эффективным методом лечения геморрагического панкреонекроза
Если же у пациента в брюшной полости наблюдается значимое количество серозного или геморрагического экссудата, применяется перитонеальный диализ, который подразумевает под собой внутрибрюшное очищение крови.
Важно! В тех ситуациях, когда у больного наблюдается инфицированный тотальный геморрагический панкреонекроз, применяется полостная операция, во время которой производится удаление поджелудочной железы. После такого хирургического вмешательства назначается пожизненная заместительная терапия.
После проведения операции несколько суток пациенту необходимо придерживаться голодной диеты. В это время проводится общеукрепляющая терапия и назначается прием антибиотиков, чтобы предотвратить развитие осложнений.
После снятия швов и выписки лечение геморрагического панкреонекроза не заканчивается. Еще на протяжении 4-6 месяцев пациенту придется строго ограничивать себя в питании, соблюдать режим покоя и ограничивать свой организм от чрезмерных физических нагрузок.
Следует отметить, что ограничения в питании необходимо осуществлять не только в период реабилитации, но и на протяжении всей жизни. Кушать нужно маленькими порциями и не менее 5 раз в день.
При этом все блюда должны быть теплыми, приготовленными на пару без добавления соли, специй и масла. Жирные, жареные, соленые и маринованные продукты находятся под запретом. Алкогольные и газированные напитки тоже.
Более подробно о диете расскажет врач.
Кроме этого, потребуется:
- регулярно осуществлять постановку инсулиновых инъекций,
- ежедневно принимать полиферментные препараты,
- заниматься ЛФК,
- периодически проходить курсы физиотерапии.
Геморрагический панкреонекроз является очень серьезным и опасным заболеванием. Из-за того что при его развитии в поджелудочной железе происходят некротические процессы, организм постоянно подвергается интоксикации, и это очень часто приводит к летальному исходу.
Поэтому при выявлении этого недуга необходимо как можно раньше проводить операцию по удалению поджелудочной, а после строго следовать всем рекомендациям врача и никогда не допускать погрешностей в питании.
Только так можно избежать возникновения серьезных осложнений и сохранить свое здоровье на долгие годы!
Источник: http://DiabetSahar.ru/pankreatit/podzheludochnaya-zheleza/gemorragicheskiy-pankreatit-pankreonekroz.html
Геморрагический панкреонекроз (острый, тотальный): причины панкреатита, лечение
Панкреатит, или воспаление поджелудочной железы, считается опаснейшим заболеванием из-за часто формирующихся осложнений, угрожающих жизни пациента.
Отмирание тканей органа в результате агрессивного воздействия собственных ферментов приводит к структурному разрушению поджелудочной железы, выходу токсинов в общий кровоток, формированию системных патологий. Этот процесс называется панкреонекрозом и является осложнением, которое становится причиной летальных исходов почти в половине случаев (по некоторым данным – 80%).
Поражение кровеносных сосудов поджелудочной железы, происходящее на фоне воспалительного процесса, часто приводит к образованию кровоизлияний в паренхиме. Такие гематомы еще больше усугубляют патологический процесс, сдавливая протоки и затрудняя дренаж органа. Формируется геморрагический панкреонекроз, где на первое место в деструкции железы выходят сосудистые нарушения.
Причины и механизм развития
В большинстве случаев фоновым (и первичным) заболеванием становится геморрагический панкреатит в острой форме, то есть начальная фаза разрушения тканей поджелудочной железы ферментами и воспалительным процессом.
Он характеризуется разрушением сосудистых стенок, выходом крови в межтканевые промежутки, образованием кровоизлияний.
Эти формирования начинают сдавливать пока еще функциональные участки органа, что затрудняет и деятельность железы, и ее регенерацию.
В некоторых случаях разрыва кровеносных сосудов или истончения их стенок не происходит, а образуются тромбы, что связано с системными процессами.
Они закупоривают сосуды, в результате чего отдельные участки железы остаются без кислорода и начинают отмирать.
Такой геморрагический панкреатит, переходящий в некроз, правильнее называть ишемическим, то есть первоначально имеющим в основе отмирание клеток, воспалительный же процесс присоединяется несколько позже.
Очаги кровоизлияний становятся участками некроза
Независимо от того, что стало причиной поражения участков поджелудочной железы или всего органа в целом, воздействие ферментов, кровоизлияния или ишемия тканей, очень быстро они начинают разрушаться.
На их месте формируются очаги распада, где накапливается кровь, межтканевая жидкость, огромное количество токсинов. Все эти вещества начинают поступать в кровеносное русло, «отравляя» организм.
При геморрагическом панкреатите, переходящем в некроз, страдают почки, сердце, печень, головной мозг.
Причин, которые способны вызвать острый панкреатит, осложняющийся некрозом, существует несколько. Их можно представить так:
- чрезмерное поступление в организм алкоголя;
- избыточное употребление жирной, острой, копченой пищи;
- фоновые заболевания печени и желчного пузыря (холецистит, желчекаменная болезнь, дискинезия желчевыводящих протоков);
- нарушения свертываемости крови;
- аутоиммунные патологии (системный васкулит);
- повреждения поджелудочной железы во время травм или хирургических вмешательств.
Как показывает клиническая практика, острый геморрагический панкреонекроз чаще развивается в молодом и среднем возрасте, а провоцирующими факторами становятся алкоголь и погрешности в питании.
При этом пациенты в большинстве случаев не являются «любителями выпить», но однократный прием избыточного количества этанола способен привести к ужасающим разрушительным последствиям в железе.
У алкоголиков же постоянное поступление спирта в организм очень редко становится причиной панкреонекроза, чаще развивается хронический панкреатит с последующим склерозированием поджелудочной железы.
Симптомы
Симптоматика острого панкреонекроза нарастает очень быстро, в течение нескольких часов и до одних суток.
В начале патологического процесса, когда сознание еще ясное, пациент может четко связать начало болезни с употреблением, к примеру, большого количества алкоголя (такие больные находятся в состоянии сильного алкогольного опьянения).
Затем, когда формируется выраженный синдром интоксикации и поражение головного мозга, наступает помутнение и потеря сознания.
Поэтому медицинская помощь должна быть оказана пациенту в экстренном порядке. Такие больные срочно госпитализируются в отделение интенсивной терапии, так как буквально каждая минута может стать для человека решающей.
В целом, клинические признаки геморрагического панкреонекроза очень схожи с острым панкреатитом, но их появление и нарастание происходит очень быстро. Кроме того, уже в течение первых суток с начала некроза начинает проявляться поражение почек, формируются неврологические и психические нарушения.
Наиболее типичные симптомы панкреонекроза следующие:
Может ли жить человек без поджелудочной железы
- Резкая нарастающая боль в верхней части живота и левом подреберье, распространяющаяся в левый бок. В первые часы некроза выраженность болевого синдрома соответствует тяжести патологии и степени разрушения поджелудочной железы. Но затем, когда в органе начинается отмирание нервных окончаний, поступление болевых импульсов прекращается. Наличие сильной интоксикации с тенденцией ослабления боли считается прогностически неблагоприятным признаком.
- Многократная рвота, появляющаяся вскоре после начала болевого синдрома и приводящая к обезвоживанию человека (в рвотных массах – слизь, желчь и кровь).
- Сухость кожи и слизистых оболочек в результате обезвоживания, которые имеют бледный оттенок.
- Сухой язык, обложенный белым налетом.
- Синдром интоксикации (лихорадка, озноб, сильнейшая слабость, отсутствие аппетита).
- Сосудистые нарушения, которые проявляются изменениями артериального давления. Чаще всего оно падает, приводя к коллапсу (обморокам).
- Развитие метеоризма из-за замедления перистальтики кишечника и отсутствия стула.
- Снижение диуреза или отсутствие мочеотделения.
- Формирование энцефалопатии, или поражения головного мозга (спутанное сознание, дезориентация, возбуждение, затем эти симптомы переходят в коматозное состояние).
Кроме того, обширные кровоизлияния, формирующиеся при геморрагическом панкреонекрозе, можно зрительно отметить на коже живота спереди и по бокам. Они выглядят как цианотичные (синюшные) пятна на фоне бледной и холодной кожи.
Характерные синяки на коже позволяют поставить правильный диагноз
Быстрое отмирание тканей органа и капсулы, происходящее при деструкции, особенно тотальной, уже через несколько часов приводит к формированию очень опасных последствий.
Содержимое поджелудочной железы, фрагменты некротизированных тканей, геморрагический экссудат, токсины выходят за пределы органа, то есть в полость живота.
Начинается перитонит, формирование гнойных абсцессов в брюшине и других внутренних органах, развивается сепсис (общее заражение крови). Все эти процессы не оставляют больному практически никакого шанса на выживание.
Способы диагностики
Быстрота проведения диагностических мероприятий и постановка правильного диагноза напрямую определяют успешность терапии и прогноз.
В приемном отделении стационара пациента, находящегося, как правило, в очень тяжелом состоянии, осматривают несколько врачей (терапевт, гастроэнтеролог, хирург, реаниматолог).
Данные анамнеза уточняются у сопровождающих больного людей, жалобы, по возможности, – у самого пациента. Оценивается состояние кожных покровов, наличие болевых точек, степень диуреза, ясность сознания.
Экстренно берутся необходимые анализы:
- кровь для определения содержания ферментов (амилазы, липазы, трипсина, эластазы);
- моча на амилазу;
- с помощью зондирования берется желудочный сок и панкреатический секрет, в которых определяются ферменты и степень кислотности;
- копрограмма на содержание жиров.
Кроме лабораторной диагностики, используются и инструментальные способы. Это УЗИ, рентгенография, КТ, МРТ. При необходимости применяется лапароскопия или эндоскопия, которые позволяют непосредственно, при зрительном контакте, оценить состояние поджелудочной железы и в целом брюшной полости.
Все анализы при панкреонекрозе проводятся экстренно
Все диагностические способы, одновременно с уточнением диагноза панкреатита или острого панкреонекроза, позволяют исключить другие патологии, которые протекают с похожими симптомами. Это острая кишечная непроходимость, острый аппендицит, острый холецистит, прободная язва желудка, разрыв брюшной аорты, тромбоз сосудов брюшной полости.
Методы лечения
Терапия некроза является комплексной и представляет собой сочетание консервативных и радикальных методов.
В первые несколько дней с начала панкреонекроза не рекомендуется проводить хирургическое вмешательство, так как возможное вторичное инфицирование на фоне бурного «расплавления» тканей поджелудочной железы может намного ухудшить состояние пациента. В этот период предпочтение отдается консервативному лечению.
Оно направлено на:
- снижение интенсивности боли;
- освобождение поджелудочной железы от секрета;
- уменьшение внутриорганного давления;
- выведение токсинов из организма.
Пациент находится на строгом постельном режиме и энтеральном питании (внутривенном), ему запрещена любая, даже минимальная, физическая активность. Для обезболивания вводятся наркотические (Промедол) и ненаркотические анальгетики (Кетанов), спазмолитики (Но-Шпа, Папаверин), проводятся новокаиновые блокады.
Чтобы нейтрализовать и вывести ферменты из поджелудочной железы, используются Трасилол, Контрикал, Рибонуклеаза. Важно также снизить кислотность желудочного сока с помощью Атропина, Эфедрина.
Применение диуретиков приводит к уменьшению отека в органе и снижению давления капсулы на паренхиму.
«Очищение» крови от токсинов, то есть дезинтоксикация, осуществляется введением кровезаменителей и последующим форсированием диуреза с помощью мочегонных средств.
Геморрагический панкреонекроз часто требует проведения хирургического вмешательства
По истечении нескольких дней, если эффективность консервативных способов мала, проводится операция. В ходе хирургического вмешательства удаляются геморрагические и некротические массы, восстанавливается проходимость протоков железы, корректируется кровоток. Тотальный геморрагический панкреонекроз требует резекции органа или полного его удаления.
Прогноз при всех формах геморрагического панкреонекроза неоднозначен. Процент летальности очень высок, в основном из-за сопутствующих системных поражений, но всегда существует и возможность выздоровления.
Последнее обновление: Апрель 18, 2018
Источник: https://sosudy.info/gemorragicheskiy-pankreonekroz
Панкреонекроз
Панкреонекроз – деструктивное заболевание поджелудочной железы, являющееся осложнением острого панкреатита и приводящее к развитию полиорганной недостаточности. К проявлениям панкреонекроза относят острую опоясывающую боль в животе, упорную рвоту, тахикардию и энцефалопатию. Лабораторная диагностика предполагает определение уровня альфа-амилазы; инструментальная – проведение обзорной рентгенографии брюшной полости, УЗИ, КТ и МРТ поджелудочной железы, РХПГ, диагностической лапароскопии. Лечение включает в себя консервативные мероприятия (угнетение протеолитических ферментов, восстановление оттока соков поджелудочной железы, дезинтоксикацию и обезболивание) и оперативное вмешательство.
Панкреонекроз является наиболее тяжелым осложнением панкреатита, поражает в основном молодых трудоспособных людей, составляет 1% всех случаев острого живота. В основе патогенеза панкреонекроза лежит сбой механизмов внутренней защиты поджелудочной железы от разрушающего действия панкреатических ферментов.
В последнее время в России увеличивается количество острых панкреатитов – данная патология выходит на второе место после острого аппендицита в хирургических стационарах.
Также растет и число деструктивных форм панкреатита, в частности панкреонекроза — до 20-25%. В разных клиниках летальность при деструкции поджелудочной железы достигает 30-80%.
Ведущий способ снижения летальности при некрозе поджелудочной железы – своевременная диагностика, госпитализация и раннее начало патогенетического лечения.
Панкреонекроз
Причинами развития, как панкреатита, так и панкреонекроза, обычно являются нарушения диеты и эпизодический прием алкоголя. Исследования в области гастроэнтерологии показали, что панкреонекрозами обычно страдают люди, не склонные к постоянному употреблению алкоголя.
Тем не менее, в подавляющем большинстве случаев началу панкреонекроза предшествует эпизод употребления спиртного в больших количествах. У пациентов, страдающих хроническим алкоголизмом, практически всегда развивается хронический панкреатит, редко осложняющийся панкреонекрозом.
Первые признаки заболевания могут появиться спустя часы или сутки после действия провоцирующих факторов.
В основе патогенеза панкреонекроза лежит нарушение местных защитных механизмов поджелудочной железы.
Обильный прием пищи и алкоголя приводит к значительному усилению внешней секреции, перерастяжению протоков поджелудочной железы, нарушению оттока панкреатических соков.
Повышение внутрипротокового давления провоцирует отек паренхимы, разрушение ацинусов поджелудочной железы, преждевременную активацию протеолитических ферментов, которые и приводят к массивному некрозу ткани железы (самоперевариванию).
Активация липазы вызывает некроз жировых клеток, эластазы – разрушение сосудистой стенки. Активированные ферменты и продукты распада тканей, благодаря воздействию эластазы, попадают в кровоток, оказывая токсическое действие на все органы и ткани. В первую очередь страдают печень, почки, сердце, головной мозг.
В зависимости от того, какие повреждающие механизмы лидируют в патогенезе, выделяют жировую, геморрагическую и смешанную формы панкреонекроза.
- Жировая форма. Если преобладает повышение активности липазы, происходит разрушение жировой ткани поджелудочной железы. Липаза попадает за пределы панкреатической капсулы, вызывая появление очагов некроза в большом и малом сальнике, листках брюшины, брыжейке, внутренних органах. Жировая форма панкреонекроза обычно оканчивается развитием тяжелейшего химического асептического перитонита, полиорганной недостаточности.
- Геморрагическая форма. В случае же преобладания микроциркуляторных нарушений развивается спазм сосудов поджелудочной железы, приводящий к быстрому нарастанию отека паренхимы. В течение нескольких часов или дней токсемия постепенно приводит к парезу сосудистой стенки, расширению сосудов и замедлению кровотока в тканях железы. Все это способствует повышенному тромбообразованию, а в дальнейшем – развитию ишемического некроза. Активация эластазы вызывает разрушение сосудистой стенки сначала в толще поджелудочной железы, затем и в других органах. В конечном итоге это ведет к геморрагическому пропитыванию панкреас, кровоизлияниям во внутренние органы и забрюшинную клетчатку. Признаком геморрагического панкреонекроза является выпот в брюшную полость с примесью крови.
- Смешанная форма. Если активность эластазы и липазы находятся примерно на одном уровне, развивается смешанная форма панкреонекроза. В этом случае явления жирового некроза и геморрагической имбибиции выражены одинаковы. При панкреонекрозе также значительно повышается уровень альфа-амилазы, однако в патогенезе этот факт не играет никакой роли. Измерение уровня амилазы имеет только клиническое значение.
Развитие клиники панкреонекроза происходит в три этапа. Этому состоянию может предшествовать гнойный панкреатит, острый алкогольный панкреатит, билиарный панкреатит, геморрагический панкреатит.
На первом этапе активное размножение бактерий в поджелудочной железе вызывает выраженную токсинемию и усиление панкреатической ферментативной активности. Пациента беспокоят лихорадка, рвота, неустойчивость стула.
На втором этапе заболевания происходит гнойное и ферментативное расплавление тканей железы с формированием одной или нескольких каверн. На последней стадии воспалительный процесс распространяется на окружающие ткани, приводя к полиорганной недостаточности и смерти больного.
Заболевание имеет острое начало, обычно пациенты четко связывают появление первых симптомов с погрешностями в диете и приемом алкоголя. Около 70% больных поступают в стационар в состоянии сильного алкогольного опьянения, что говорит об очень быстром развитии патологических изменений в поджелудочной железе.
Первым симптомом обычно выступает острая опоясывающая боль, иррадиирующая в левую половину живота и поясницы, левое плечо. Безболевых форм панкреонекроза не бывает.
Между выраженностью болевого синдрома и тяжестью некроза поджелудочной железы существует прямая зависимость.
Распространение деструктивных изменений на нервные окончания приводит к постепенному уменьшению болевого синдрома, в сочетании с сохраняющейся интоксикацией это является плохим прогностическим признаком.
Через некоторое время после появления боли развивается неукротимая рвота, не связанная с приемом пищи и не приносящая облегчения. В рвотных массах содержится желчь, сгустки крови.
Из-за рвоты развивается дегидратация, проявляющаяся сухостью кожи и слизистых, язык обложен, постепенно снижается темп диуреза. Развивается метеоризм кишечника, перистальтика ослаблена, отмечается задержка газов и стула.
Интоксикация и дегидратация сопровождаются лихорадкой.
Токсемия, колебания уровня глюкозы в крови, гиперферментемия приводят к поражению головного мозга и развитию энцефалопатии, которая выражается спутанностью сознания, возбуждением, дезориентацией, вплоть до развития комы (примерно у трети пациентов).
Прогрессирование воспалительного процесса приводит к значительному увеличению поджелудочной железы в размерах, формированию инфильтрата в брюшной полости. Уже к пятым суткам от начала заболевания инфильтрат можно не только пропальпировать, но и увидеть невооруженным глазом. В проекции поджелудочной железы появляется гиперестезия кожи.
Указанные патологические сдвиги в организме приводят к формированию полиорганной недостаточности на фоне тяжелого токсического гепатита, нефрита, кардита, дыхательных нарушений. Панкреонекроз может осложняться шоком, перитонитом, абсцессом брюшной полости, желудочно-кишечными кровотечениями.
Из местных осложнений часто встречаются абсцесс, киста или ложная киста поджелудочной железы, ферментная недостаточность, фиброз поджелудочной железы, флегмона забрюшинной клетчатки, язвы ЖКТ, тромбоз воротной и мезентериальных вен.
Осмотр пациента должен осуществляться совместно гастроэнтерологом, хирургом, реаниматологом.
Наличие панкреонекроза предполагает крайнюю тяжесть состояния пациента, поэтому во всех случаях рекомендуется госпитализация в отделение интенсивной терапии.
В отделении производится постоянное определение ферментов поджелудочной железы в крови и моче. Плохим прогностическим признаком является прогрессирующий рост уровня амилазы либо резкий скачок данного показателя.
При физикальном осмотре отмечается вздутие живота, на боковых поверхностях передней брюшной стенки и пояснице появляются синюшные пятна (проявление внутренних гематом, кровоизлияний в мягкие ткани).
Кожные покровы землисто-бледные или желтушные, мраморные, холодные. Тахикардия, артериальная гипотония, учащенное поверхностное дыхание являются признаком тяжелой интоксикации.
Диагноз подтверждается с помощью:
- Рентгенодиагностики. Обзорная рентгенография органов брюшной полости позволяет выявить косвенные признаки воспалительного процесса. Введение контрастного вещества может дать возможность визуализировать фистулы поджелудочной железы. Исследовать состояние выводящих протоков поджелудочной железы, выявить причину застоя панкреатического сока позволяет ретроградная холангиопанкреатография.
- УЗИ-диагностики. Ультрасонография поджелудочной железы и желчных путей указывает на наличие камней в желчевыводящих протоках, увеличение и изменение структуры железы, анэхогенные очаги некроза в полости живота.
- Томографической диагностики. Более детально визуализировать патологические изменения можно с помощью МРТ поджелудочной железы, МРПХГ, компьютерной томографии.
- Диагностической операции. В сложных случаях проводится диагностическая лапароскопия – наиболее точный способ визуализации и постановки диагноза, оценки состояния поджелудочной железы и окружающих тканей и органов.
Дифференциальный диагноз проводят с кишечной непроходимостью, острыми воспалительными заболеваниями аппендикса, желчного пузыря, желчной коликой, перфорацией полого органа, тромбозом мезентериальных сосудов, инфарктом миокарда, разрывом аневризмы брюшной аорты.
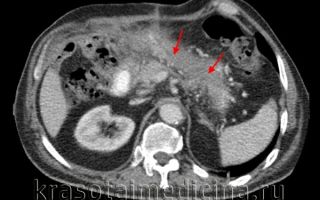
КТ ОБП. Панкреонекроз. Диффузный отек и нарушение структуры поджелудочной железы, отсутствие накопления контраста в ее паренхиме.
Лечение панкреонекроза начинают с обеспечения полного покоя воспаленной поджелудочной железе. Исключаются физические нагрузки, энтеральное питание, может назначаться промывание желудка прохладными растворами. Основными направлениями лечения являются обезболивание, обезвреживание протеолитических ферментов, дезинтоксикационная терапия.
- Аналгезия. Адекватное обезболивание включает в себя введение анальгетиков (при необходимости — наркотических), спазмолитиков, рассечение капсулы поджелудочной железы, новокаиновые блокады. Уменьшение отека железы под влиянием диуретиков приводит к угасанию болевого синдрома (так как ведет к ослаблению натяжения панкреатической капсулы).
- Инфузионная терапия. Дезинтоксикация проводится большим количеством инфузионных растворов под контролем диуреза. В инфузионный раствор добавляют апротинин. Обязательно назначаются антигистаминные препараты.
- Антибиотикотерапия. С целью профилактики гнойных осложнений проводится антибактериальная терапия антибиотиками широкого спектра действия. Симптоматическое лечение включает в себя противошоковые мероприятия, восстановление функции других органов и систем.
Хирургическое лечение
Практически во всех случаях развития панкреонекроза требуется проведение хирургического лечения для восстановления оттока панкреатических соков, удаления некротических масс (некрэктомия поджелудочной железы).
В первые пять суток от начала патологического процесса проводить оперативное вмешательство не рекомендуется, так как в эти сроки еще невозможно оценить уровень некроза, зато повышается риск вторичного инфицирования и послеоперационных осложнений.
На этапе гнойного воспаления в брюшной полости могут использоваться разнообразные методики (пункционные, лапароскопические, лапаротомные) восстановления оттока из протоков поджелудочной железы; устранения некротических масс, воспалительного и геморрагического экссудата; остановки внутрибрюшного кровотечения. Для улучшения состояния внутренних органов может потребоваться дренирование брюшной полости.
Составление прогноза для пациентов с панкреонекрозом является очень сложной задачей, так как зависит от многих обстоятельств.
Значительно ухудшается прогноз при наличии одного или нескольких из следующих факторов: возраст более пятидесяти пяти лет, лейкоцитоз более 16х109/л, гипергликемия, гипокальциемия, метаболический ацидоз, артериальная гипотензия, повышение уровня мочевины, ЛДГ и АСТ, значительные потери жидкости из кровеносного русла в ткани.
Наличие семи из указанных критериев обеспечивает 100% летальность пациента. Профилактика панкреонекроза заключается в своевременном обращении за медицинской помощью, раннем начале лечения, в том числе и хирургического.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_gastroenterologia/pancreonecrosis
Что такое геморрагический панкреонекроз — Доктор Кровь
Болезни, развивающиеся в поджелудочной железе, отличаются чрезвычайно быстрым прогрессирующим течением, и своей способностью провоцировать крайне серьезные осложнения. Среди таких патологий можно назвать и геморрагический панкреонекроз, который является трудноизлечимым и опасным для жизни человека заболеванием.
Что это за недуг, какие факторы провоцируют его развитие, и почему его трудно вылечить, будет рассказано в данной статье.
Что такое геморрагический панкреонекроз
Геморрагический некроз поджелудочной железы (ПЖ) — одна из тяжелейших патологий с особым течением. При развитии этой болезни происходят необратимые и очень стремительные процессы омертвления клеток органа.
- Это заболевание может быть:
- Как правило, тяжелая форма в основном проявляется при остром панкреатите, но также может наблюдаться и в момент обострения хронического панкреатита.
- Геморрагический некроз бывает:
- Локальный (частичная гибель клеток).
- Тотальный (отмирание всех клеток).
- Однако при обоих вариантах болезнь в неизбежном порядке патологически задевает секреторный участок ПЖ, так называемый ацинус, отвечающий за производство ферментов, специальных веществ, которые являются составляющими панкреатической жидкости.
- Также эта патология разделяется по классификации, и имеет несколько видов.
- От области поражения:
- Некроз органического характера, который может быть маленьким, средним или большим.
- Субтотальный и тотальный, так называемый распространенный некроз, при котором затрагивается некоторая доля либо полностью ПЖ.
По присутствию либо отсутствию бактериальных организмов:
- Инфицированный.
- Стерильный.
В зависимости от своего поведения, болезнь может быть:
- Абортивной.
- Прогрессирующей.
Помимо этого, один из этих ферментов (так называемая эластаза), способен травмировать оболочки кровеносных сосудов, тем самым провоцируя появление кровотечения. В медицине такое отклонение именуется «аутоагрессия панкреатических ферментов».
Итак, геморрагический некроз поджелудочной железы является следствием враждебного поведения следующих ферментов: эластазы, химотрипсина, трипсина.
Стадии прогрессирования болезни
- Для болезни характерно поэтапное развитие.
- Первая стадия: в ПЖ наблюдается активное развитие патогенных организмов, которые провоцируют аномальные явление, как аутоагрессию и токсинемию панкреатических ферментов, что проявляется такими симптомами: нестабильный стул, рвота и лихорадка.
- Вторая стадия: начинает развиваться реакция гнойного разложения клеточек железы, с дальнейшим образованием провала (дыры) в ПЖ.
Третья стадия: воспаление распространяется на соседние здоровые ткани, создавая стрессовую ситуацию для организма.
Как видим, это заболевание достаточно опасное для жизни человека и требует серьезного терапевтического, а при необходимости и хирургического лечения.
Причины развития патологии в организме человека
На сегодняшний день медицине известно несколько факторов, способствующих развитию данного патологического процесса. Самыми частыми среди них являются:
- Воспаление ПЖ, при котором отмечается ее частичный атиреоз, а также неправильный отток панкреатической жидкости (сока).
- Отравление (интоксикация) организма эталоном, что является частым явлением, если пациент страдает хроническим алкоголизмом.
- Систематическое попадание панкреатического сока в протоки ПЖ, что характерно при наличии камней в желчном пузыре.
- Присутствие инфекционного очага в желчевыводящих путях и желчных протоках, что является частым явлением при холецистите и холангите.
- Диссеминированное внутрисосудистое свертывание крови и тромбогеморрагический синдром, которые часто сопровождают разнообразные инфекции вирусного и бактериального генезиса, либо они возникают после проведения химиотерапии и после облучения высокими дозами ионизирующего излучения.
- Геморрагический васкулит (аутоиммунная патология).
- Механическая травма паренхимы ПЖ, имеющие случайный характер либо после хирургического вмешательства.
Эта болезнь опасна еще и тем, что способна затрагивать другие внутренние органы ЖКТ, пагубно влияя на их функционирование.
Симптоматика характерная для данной болезни
Для данного заболевания характерны следующие признаки:
- Острая, чрезвычайно сильной интенсивности боль в левом подреберье, которая отдает в левую грудную клетку, плечо и область поясницы.
- Сухость в ротовой полости.
- Ощущение обложения языка.
- Многократная рвота.
- Тошнота.
- Безудержная рвота.
- Вздутие живота.
- Диарея.
- Повышенное газообразование.
Помимо этого, пациент жалуется и на другие симптомы:
- Высокую температуру.
- Наличие пятен синего или фиолетового оттенка по бокам живота либо в его центральной части, которые указывают на присутствие внутреннего кровотечения.
- Нестабильное артериальное давление.
- Ускоренный пульс.
- Одышку.
- Малое количество мочи при мочеиспускании.
- Психическое расстройство.
- По медицинской статистике острый геморрагический панкреонекроз у 1/5 части больных провоцирует кризис, а у 1/3 наблюдается кома либо нарушение психики острого характера.
- В случае формирования поджелудочно-забрюшинного свища состояние пациента может усугубиться из-за попадания в брюшную полость субстанций ПЖ, а также частичек ее омертвевших клеток, вследствие этого начинает формироваться абсцесс брюшных тканей и развитие перитонита с гнойными признаками.
Особенности лечебной терапии
Врачи неоднократно подчеркивают, самолечение данной патологии с применением каких-либо народных методов абсолютно противопоказано. Их допустимо использовать только после окончания использования передовых лечебных методов в восстановительный период организма, и только под строжайшим наблюдением врача.
Основные этапы лечебного вмешательства:
- Устранение болевого синдрома. Для этого назначаются анальгетики, спазмолитики (Папаверин, Но-шпа, Новокаин и так далее).
- Приостановление агрессии ферментов ПЖ. Назначается внутривенные уколы и капельницы с использованием Трасилола либо Инфузии тротикала.
- Ликвидация спазмов, что позволяет расширить проходимость протоков железы, а также принимаются меры по уменьшению количества выделяемого желудочного сока. На этом этапе должна соблюдаться строгая диета с эпизодами абсолютного голодания. Из медикаментозных препаратов применяются Эфедрин, Атропин.
- Недопущение распространения токсических веществ и инфекций на соседние органы. Для этого назначаются антибиотики, например, Цепорин, Гентамицин или Канамицин. Для выведения токсинов из организма применяется глюкоза с инсулином и другие растворы.
При запущенной стадии патологии с обширным поражением органа, назначается экстренное оперативное вмешательство.
Кроме этого, тотальный геморрагический панкреонекроз, сопровождающийся признаками инфекции нуждается в резекции ПЖ, либо назначается более кардинальная мера – устранение поджелудочной железы (эта операция называется панкреатэктомия). Однако данная операция выполняется в редких случаях, так как имеет высокий показатель травматичности и смертельных исходов.
Другим радикальным решением является иссечение омертвевших участков (секвестрэктомия).
При проведении этих операций велика вероятность случайного травмирования сопредельных органов, что повышает вероятность развития различных осложнений и летальных случаев.
Терапия этого недуга – очень длительный процесс, который может занять времени от нескольких недель до полугода, а то и больше.
Дальнейший прогноз и смертность
Многие пациенты с этим заболеванием интересуются, умирают ли от геморрагического панкреонекроза? Также они хотели бы знать, насколько велики шансы на выздоровление, и какой может быть прогноз при геморрагическом панкреонекрозе?
К сожалению, медицинская статистика располагает не совсем утешительными цифрами: из всех случаев заболевания 50% припадает на летальный исход. Причина смерти – полное отравление организма, спровоцированное гнойным перитонитом.
При этом также называются более точные цифры, так, геморрагический панкреонекроз как причина смерти:
- 7-15% — общая смертность.
- 40-70% — при чрезвычайно агрессивных формах патологии.
Людям, у которых наблюдается предрасположенность, или уже присутствуют какие-либо проблемы с поджелудочной железой, необходимо стараться придерживаться всех необходимых медицинских мероприятий по лечению и недопущению дальнейшего усугубления болезни.
В частности, для недопущения панкреонекроза нужно соблюдать все меры для предупреждения формирования панкреатита:
- Кардинальным образом пересмотреть рацион питания.
- Абсолютный отказ от спиртных напитков.
- При наличии каких-либо болезней ЖКТ своевременно их лечить.
Только внимательное отношение к своему здоровью может помочь избежать плачевных последствий.
Заключение
Как видим, пациентам с данным заболеванием необходимо строжайше соблюдать все предписания гастроэнтеролога, а при предрасположенности к любым желудочным аномалиям, во избежание развития различных осложнений принимать все соответствующие меры для их профилактики.
Это означает, что нужно своевременно обращаться за врачебной помощью при малейших нарушениях в ЖКТ, и в частности поджелудочной железе. Отсутствие правильной терапии повышает риск летального исхода.
Источник:
Геморрагический панкреонекроз причина смерти
Геморрагический панкреонекроз является одной из трёх клинико-анатомических форм острого панкреонекроза. При данной острой форме этого заболевания прогрессирующее течение болезни провоцируют ферменты, сначала поступающие в железу из лимфатического русла, а затем через общий кровоток.
Источник: https://krovotechenie.ru/preparaty/chto-takoe-gemorragicheskij-pankreonekroz.html
Геморрагический панкреонекроз
Геморрагический панкреонекроз – заболевание поджелудочной железы, при котором наблюдается достаточно скорое отмирание клеток органа без возможности их возобновления. Чаще всего болезнь проявляется при наличии у человека панкреатита в острой форме либо же при обострении хронической формы этого недуга. Острый геморрагический панкреонекроз диагностируется у пациентов из средней и старшей возрастной категории. Ограничений, касательно половой принадлежности, не имеет. Развиться патология может под воздействием множества неблагоприятных факторов.
Геморрагический панкреонекроз развивается под воздействием следующих причин:
- проникновение инфекционных агентов в желчные протоки и желчевыводящие пути;
- пристрастие к алкогольным напиткам. Данное патологическое состояние достаточно часто начинает развиваться у людей, которые злоупотребляют алкоголем и употребляют его без какой-либо меры;
- заброс панкреатического сока обратно в панкреатические протоки. Чаще всего такое патологическое состояние наблюдается при формировании конкрементов в желчном пузыре человека;
- ДВС-синдром или же тромбогеморрагический синдром. Два эти патологические состояния прогрессируют у людей после проведённой химиотерапии, при развитии заболеваний бактериальной и вирусной природы;
- прогрессирование патологий аутоиммунной природы. В данную группу в первую очередь относится геморрагический васкулит;
- травматизация органа. Может произойти в результате сильного внешнего воздействия (например, удар) или же при проведении операбельного вмешательства на органах, локализованных в брюшной полости.
Если у больного прогрессирует локальный или же тотальный геморрагический панкреонекроз, то в таком случае обязательно в патологический процесс будет вовлечён ацинус. Это особый отдел железы, который отвечает за продуцирование ферментов, являющихся составляющей панкреатического сока.
Если их количество становится очень большим, то они начинают отрицательно влиять на ткани поджелудочной и кровеносные сосуды. Такой фермент, как эластаза, разъедает стенку сосуда, тем самым провоцируя возникновение кровоизлияний (геморрагий).
Отсюда и название патологии – геморрагический панкреонекроз.
Геморрагический панкреонекроз
Такое заболевание обычно протекает с ярко выраженной клинической картиной. Острая форма панкреонекроза способна привести человека к коллапсу, а у трети пациентов с таким диагнозом выявляются психологические нарушения.
Прогрессирование недуга сопровождается формированием специфических поджелудочно-забрюшинных фистул – это приводит к тому, что содержимое поджелудочной, включая омертвевшие клетки, проникает в брюшину. Именно по этой причине у больных формируются абсцессы тканей живота и перитонит.
Даже при условии проведения лечения, прогноз может быть неутешительным – в половине случаев человек умирает. Причина смерти – сильный интоксикационный синдром.
К основным симптомам, указывающим на развитие патологии, относят следующие:
- покраснение кожного покрова на лице;
- возникновение болевого синдрома острого характера в области левого подреберья. Боль может иррадиировать в грудную клетку, поясницу и плечо;
- на животе можно отметить формирование нескольких пятен, имеющих сине-багровый оттенок;
- сухость во рту. Если осмотреть ротовую полость, то можно отметить, что язык больного человека обложен;
- возрастание температуры тела до критических показателей;
- тошнота и рвота. Человека рвёт много раз, но при этом его состояние не улучшается;
- вздутие брюшной полости и метеоризм;
- нарушение выделения каловых масс – у человека отмечается сильная диарея;
- ЧСС возрастает;
- одышка;
- показатели артериального давления постоянно изменяются – у больного человека может отмечаться как гипертония, так и гипотония;
- снижается объем выделяемой урины;
- расстройства психики.
Если у больного появился хоть один из указанных признаков, его следует безотлагательно доставить в медицинское учреждение для проведения диагностики и полноценного лечения.
Первый этап диагностики – проведение опроса и осмотра пациента. Врачу важно уточнить первое время выражения симптомов, их интенсивность, место локализации боли. Кроме этого, уточняется, нет ли у больного каких-либо хронических заболеваний, в частности, поджелудочной железы. Далее проводится ощупывание брюшной полости, осмотр кожи и слизистых.
Второй этап – проведение лабораторной и инструментальной диагностики. К наиболее информативным методам относят:
- анализ крови и урины;
- общеклинический;
- анализ крови, позволяющий выявить уровень панкреатических ферментов;
- анализ экскрементов;
- анализ урины на определение уровня уроамилазы и трипсиногена;
- оценка кислотности желудочного сока;
- ретроградная панкреатохолангиография, проведённая при помощи эндоскопического оборудования;
- чрескожная пункция места с некрозом.
В некоторых ситуациях доктора могут прибегнуть к лапароскопии брюшной полости.
Лечение геморрагического панкреонекроза проводится с помощью консервативных методик и хирургического вмешательства. Консервативная терапия включает в себя:
- приём обезболивающих лекарственных средств;
- применение новокаиновой блокады;
- внутривенные инфузии Трасилола и Контрикала для угнетения активности ферментов;
- назначение средств для снижения уровня кислотности желудочного сока;
- приём антибактериальных препаратов.
Если указанные выше мероприятия эффекта не принесли, то в таком случае проводится хирургическое вмешательство.
Панкреонекроз поджелудочной железы – серьёзное и опасное заболевание, которое является основным осложнением острого панкреатита.
Такое расстройство характеризуется некрозом тканей поджелудочной железы, а также негативно влияет на функционирование жизненно важных органов.
Процесс отмирания происходит по причине растворения тканей теми ферментами, которые вырабатывает сам орган. В международной классификации заболеваний (МКБ-10) подобный недуг имеет собственный код – К86.8.1.
…
Дивертикулы пищевода – патологический процесс, который характеризуется деформированием стенки пищевода и выпячиванием всех её слоёв в виде мешочка в сторону средостения. В медицинской литературе дивертикул пищевода также имеет ещё одно название – эзофагеальный дивертикул.
В гастроэнтерологии на долю именно такой локализации мешковидного выпячивания приходится около сорока процентов случаев. Чаще всего патология диагностируется у представителей мужского пола, которые перешагнули пятидесятилетний рубеж.
Но также стоит отметить, что обычно у таких лиц имеется один или несколько предрасполагающих факторов — язвенная болезнь желудка, холецистит и прочие. Код по МКБ 10 – приобретённый тип K22.5, дивертикул пищевода — Q39.6.
…
Ахалазия кардии – хроническое расстройство пищевода, которое характеризуется нарушением процесса глотания. В этот момент наблюдается расслабление нижнего сфинктера.
В результате подобного нарушения происходит скопление частичек пищи непосредственно в пищеводе, отчего наблюдается расширение верхних отделов этого органа. Такое расстройство является достаточно распространённым. Практически в равной степени поражает представителей обоих полов.
Кроме этого, зафиксированы случаи обнаружения заболевания у детей. В международной классификации болезней – МКБ 10, такая патология имеет собственный код – К 22.0.
…
Дистальный эзофагит – патологическое состояние, которое характеризуется прогрессированием воспалительного процесса в нижнем отделе пищеводной трубки (расположенном ближе к желудку).
Такое заболевание может протекать как в острой, так и в хронической форме, и часто является не основным, а сопутствующим патологическим состоянием. Острый или хронический дистальный эзофагит может развиться у любого человека – ни возрастная категория, ни половая принадлежность роли не играют.
Медицинская же статистика такова, что чаще патология прогрессирует у людей трудоспособного возраста, а также у пожилых.
…
Кандидозный эзофагит – патологическое состояние, при котором наблюдается поражение стенок этого органа грибками из рода Кандида.
Чаще всего они поражают сначала слизистую ротовой полости (начальный отдел пищеварительной системы), после чего проникают в пищевод, где начинают активно размножаться, тем самым провоцируя проявление характерной клинической картины.
Ни гендерная принадлежность, ни возрастная категория не влияет на развитие патологического состояния. Симптомы кандидозного эзофагита могут проявиться как у маленьких детей, так и взрослых людей из средней и старшей возрастной группы.
…
Источник: https://OkGastro.ru/podzheludochnaya/153-gemorragicheskij-pankreonekroz