В последствии различных заболеваний сердечной мышцы и крупных кровеносных сосудов развивается новый недуг – кардиосклероз.
Данное состояние характеризуется разрастанием соединительной ткани в мышечном слое сердца, что нарушает его работу и приводит к ряду неприятных симптомов и негативных последствий. Различают несколько разновидностей заболевания в зависимости от причины его развития.
От формы болезни зависит и выбор лечения, поэтому на первом этапе стоит правильно диагностировать недуг и установить первоисточник всех бед. Для этого необходимо обратиться к специалисту, пройти все необходимые обследования и только после этого начинать лечение.
Подробнее о причинах, проявлениях, диагностике и борьбе с кардиосклерозом вы можете узнать, ознакомившись с приведенной ниже информацией.
Что такое кардиосклероз?
Кардиосклероз – это аномальное состояние сердечной мышцы, которое вызвано разрастанием соединительных тканей в миокарде и замещением ею волокон сердца. Разрастающаяся ткань не может сокращаться, как мышечная, что и вызывает нарушение работы органа и появление неприятных симптомов. Развивается кардиосклероз в результате наличия острой или хронической болезни сердца.
Причины развития заболевания
Причин для развития кардиосклероза может множество, чаще всего это различные заболевания сердца или системы кровообращения, в результате чего нарушается питание мышцы кислородом и полезными веществами. К основным предпосылкам болезни относится:
- Инфаркт миокарда – это заболевание, характеризующееся гибелью клеток сердца из-за острого нарушения кровоснабжения определенного участка.
- Миокардит – воспаление миокарда сердечной мышцы, которые в большинстве случаев возникает в результате инфекционного поражения.
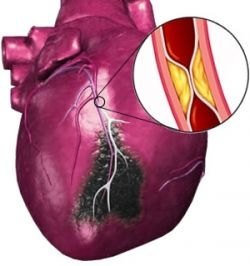
- Атеросклероз – патологическое состояние артерий, при котором наблюдается их значительное сужение и образование атеросклеротических бляшек на их стенках. Столь неблагоприятный процесс провоцирует гипоксию (недостаток поступления кислорода), что приводит к гибели клеток.
- Миокардиодистрофия – заболевание, которое возникает в результате поражения сердца в результате нарушения метаболических процессов в клетках мышц под воздействием разных факторов (физических нагрузок, стресса, инфекции).
Риск развития кардиосклероза увеличивается при наличии следующих факторов:
- Курение и наличие других вредных привычек.
- Малоактивный образ жизни.
- Злоупотребление жирной, острой и жаренной пищей.
- Плохая наследственность.
- Частая подверженность стрессам и эмоциональным переживаниям.
По причинам развития кардиосклероз классифицируется на 3 вида:
- Атеросклеротический кардиосклероз развивается в результате атеросклероза. В результате сужения артерий и образования бляшек на стенках кровеносных сосудов нарушается кровоснабжение сердечной мышцы, происходит гибель клеток, что и провоцирует разрастание соединительной ткани.
- Постинфарктный кардиосклероз – причиной возникновения является инфаркт.
- Миокардический кардиосклероз развивается в результате воспалительного поражения сердечной мышцы при инфекционном заболевании (миокардите).
Симптомы кардиосклероза
Для кардиосклероза характерны симптомы, присущие многим заболеваниям, поэтому самостоятельно диагностировать его крайне сложно. Основными признаками болезни является:
- Одышка, которая возникает при малейших физических нагрузках, а также порой мучает пациента в состоянии покоя.
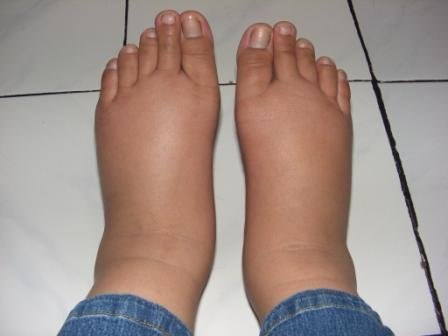
- Отеки. Максимально отечность наблюдается в области лица и шеи, на конечностях, в частности, на ногах. Столь неприятное явление приносит дискомфорт, мешает нормально двигаться и нарушает привычный жизненный ритм пациента.
- Ощущение сердцебиение, которое отчетливо слышно без вспомогательных атрибутов.
- Общая слабость организма, мышц, непереносимость физических нагрузок и быстрая утомляемость.
- Болезненные ощущения в области груди, сердца.
- Грудной кашель, который особенно мучает больного в ночное время.
Очаговый кардиосклероз. Для данной формы характерно образование различных по диаметру и размеру очагов с замещением тканей. Основной причиной развития очагового кардиосклероза является инфаркт миокарда, что провоцирует отмирание определенного участка сердца в результате нарушения кровообращения.
Диагностика болезни
Для диагностики кардиосклероза обязательно следует обратиться к специалисту. В первую очередь потребуется консультация терапевта и кардиолога, в дальнейшем может понадобиться помощь кардиохирурга. Для постановки диагноза врач использует следующие методы диагностики:
- Опрос пациента на предмет жалоб и проявляющихся симптомов. Уточняется характер проявления болезни, частота, острота признаков.
- Полный сбор анамнеза. На этом этапе врач уточняет наличие хронических заболеваний, устанавливает причины, которые могли спровоцировать кардиосклероз, выявляет наличие других аномальных состояний.
- Тщательный осмотр пациента, во время которого определяются отеки, их степень, оценивается общее состояние кожи; врач измеряет пульс и кровяное давление, прослушивает сердце при помощи стетоскопа.
- Проведение общего и биохимического анализов крови. Такие исследования позволяют установить наличие сопутствующих болезней, протекание воспалительного или инфекционного процесса в организме, дают возможность установить уровень холестерина.
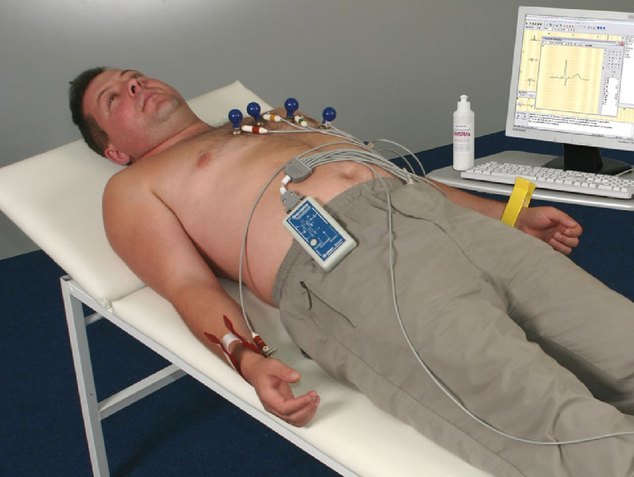
- Электрокардиограмма – метод диагностики, который позволяет выявить патологическое изменение сердечного ритма, наличие постинфарктных рубцов и диффузных изменений тканей миокарда.
- Эхокардиография – исследование сердечной мышцы, позволяющее установить участок сердца, пораженный кардиосклерозом, помогает определить способность органа к сокращению. Во время процедуры измеряется его размер, определяется форма и обнаруживаются другие заболевания сердечной мышцы.
- Сцинтиграфия миокарда – диагностическая процедура, позволяющая выявить участок миокарда, пораженный кардиосклерозом, установить его размер и причину патологического процесса.
- Электрокардиограмма по Холтеру, которая измеряется в течение суток для выявления нарушений сердечного ритма под воздействием разных факторов и при различных уровнях физической нагрузки и смене эмоционального состояния.
- МРТ, КТ – инновационные методы диагностики, позволяющие с максимальной точностью установить участок сердца, пораженный кардиосклерозом.
Лечение кардиосклероза
Лечение кардиосклероза можно начинать только после тщательного обследования, установления общего состояния здоровья и причины, спровоцировавшей недуг. Терапию обязательно назначает врач по результатам анализов в зависимости от формы и тяжести протекания болезни.
Для лечения используются следующие методики:
- Строгое соблюдение диеты, которая состоит в ограниченном употреблении жидкости и продуктов, задерживающих воду в организме и способствующих образованию отеков. К запретным относятся копчености, жирные, жаренные, острые блюда. Предпочтение стоит отдать свежим фруктам, овощам, мясу и рыбе, приготовленным на пару.
- Регулярное выполнение физических упражнений, которые ускоряют кровообращение и обеспечивают питание сердца кислородом и другими питательными веществами.
- Лечение заболевания, которое стало причиной кардиосклероза.
- Прием медикаментозных препаратов разных группы:
- бета-блокаторы, которые блокируют нервные рецепторы;
- ингибиторы ангиотензинпревращающегося фермента – медикаменты, нормализующие объем крови и артериальное давление в организме;
- диуретики – мочегонные средства, способствующие выведению лишней жидкости из организма и предотвращающие появление отеков;
- антиаритмические препараты – лекарства, действие которых направлено на нормализацию сердечного ритма;
- препараты, нормализующие обменные процессы в организме.
Многие пациенты для лечения кардиосклероза активно используют народную медицину. Врачи скептически настроены на такое самолечение, но при отсутствии противопоказаний допускают его, с условием соблюдения больными всех основных медицинских назначений.
Рассмотрим наиболее популярные методы народной медицины:
- В емкости соединить плоды тмина и корень боярышника (1 ст. л.). Смесь трав залить крутым кипятком и настоять минимум 6-8 часов. Полученный настой охладить и пить каждые 3 часа по 1 стакану.
- Кору рябины измельчить и залить водой. Прокипятить смесь на маленьком огне в течение 1,5 часов, после чего процедить и пить ежедневно 3 раза в сутки по 20 мл.
- В стеклянную емкость со спиртом добавить немного боярышника и настаивать 10 дней в месте, защищенном от света и прямых солнечных лучей. Процеженный настой пить по 1 чайной ложке трижды в день.
Профилактика кардиосклероза
Для того чтобы избежать кардиосклероза следует соблюдать простые превентивные меры. Прежде всего, необходимо заботиться о состоянии здоровья, принимая витамины, правильно питаясь и регулярно занимаясь спортом.
Крайне важно соблюдать режим труда и отдыха, давая организму время для полноценного восстановления.
Обязательно необходимо своевременно обращаться за квалифицированной помощью к специалистам при появлении малейших проблем с работой сердца или кровеносных сосудов.
Источник: https://24doctor.info/disease/kardioskleroz/
Кардиосклероз
Причины кардиосклерозаСимптомыДиагностикаЛечение и образ жизниОсложнения и прогноз
Способность сердца выполнять свою насосную функцию обеспечивается за счет сокращения каждой мышечной клетки в отдельности.
Когда в сердечной мышце развивается какой-либо патологический процесс (воспаление, нарушение питания или гибель кардиомиоцитов), часть этих клеток перестает функционировать, и вместо них в сердце появляется соединительная ткань.
Этот процесс называется склерозированием, а формирование рубца вместо миокарда – кардиосклерозом.
В зависимости от объема поражения выделяют очаговый и диффузный кардиосклероз.
Очаговый, в свою очередь, может быть мелко- и крупноочаговым, и характеризуется возникновением мелких или крупных рубчиков белесого цвета между неповрежденными кардиомиоцитами.
Для диффузного склероза характерно разрастание соединительной ткани в виде решетки, в ячейках которой находятся нормальные миоциты.
На начальных стадиях заболевания оставшиеся неповрежденными миоциты выполняют привычную нагрузку, но рано или поздно возникает нарушение их питания и они не справляются со своими функциями. Опять наступает гибель уже других клеток с постепенным формированием рубцов.
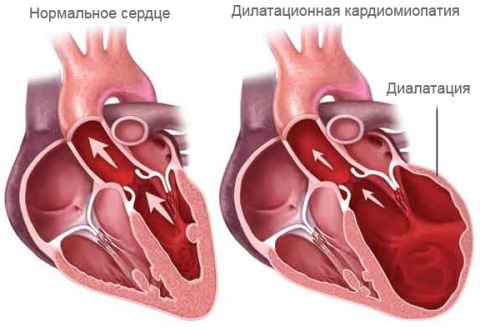
Кроме этого, оставшиеся клетки гипертрофируются (утолщаются), а затем растягиваются, что приводит сначала к формированию гипертрофии миокарда, а затем к дилатации (расширению) камер сердца.
Это влечет за собой нарушение сократительной функции и изменения гемодинамики — тока крови в сердце и по сосудам с развитием хронической сердечной недостаточности.
Кардиосклероз не является первичным заболеванием, так как он всегда развивается в исходе некоторых сердечных заболеваний, поэтому при обследовании и лечении пациента следует выявлять причину и воздействовать на нее, чтобы предотвратить дальнейшее разрастание рубцовой ткани.
Причины кардиосклероза
К заболеваниям, способным привести к развитию кардиосклероза, относятся следующие:
1. Ишемическая болезнь сердца и инфаркт миокарда. В течение двух месяцев и более после острого инфаркта развивается постинфарктный мелко- или крупноочаговый кардиосклероз.
Опасность крупноочагового склероза в том, что рубец в толще миокарда может привести к формированию аневризмы левого желудочка, то есть часть стенки желудочка представляет собой выпячивание, которое не может сокращаться, из-за чего снижается сердечный выброс, развивается хроническая сердечная недостаточность и может развиться острая недостаточность с отеком легких. Также в полости желудочка может образоваться пристеночный тромб, что чревато развитием тромбоэмболических осложнений.
На рисунке изображен инфаркт миокарда: фиолетовым цветом выделена зона некроза, впоследствии замещающаяся рубцовой тканью.
2. Миокардит – воспалительные процессы в толще миокарда вирусного или бактериального характера.
Чаще всего к миокардиту приводят вирусы кори, гриппа, инфекционного мононуклеоза, аденовирусы, стрептококковая, менингококковая инфекции.
Особое место занимает миокардит ревматической природы – воспаление сердечной мышцы вследствие острой ревматической лихорадки (ревматизма). В результате перенесенного миокардита развивается, как правило, диффузный кардиосклероз
3. Кардиомиопатия — патологические изменения анатомической структуры миокарда. Бывает рестриктивная (нарушение расслабления камер сердца), гипертрофическая (стенки желудочков утолщены) и дилатационная (камеры сердца расширены и переполнены кровью).
К кардиомиопатиям могут приводить эндокринные заболевания – сахарный диабет, ожирение, болезни щитовидной железы, надпочечников; токсическое влияние алкоголя, наркотиков, нарушения питания – уменьшение поступления белка и витаминов с пищей.
В результате кардиомиопатии из – за замещения гипертрофированных или растянутых мышечных клеток элементами соединительной ткани развивается диффузный фиброз.
На рисунках изображены гипертрофия миокарда и расширение камер сердца при кардиомиопатиях.
4. Миокардиодистрофия — нарушение питания миокарда.
Это группа обменных нарушений в сердечной мышце, близкая по своему значению к кардиомиопатиям, но имеющая существенное отличие – нарушения питания миокарда могут быть обратимыми при исключении провоцирующего фактора, так как изменения архитектоники сердца не наблюдается до формирования диффузного кардиосклероза.
Привести к развитию миокардиодистрофии могут перечисленные в предыдущем пункте заболевания, а также и другие экстракардиальные (внесердечные) факторы – инфекции, анемии, стрессы, аутоиммунные заболевания, почечная и печеночная недостаточность, физические нагрузки, профессиональные занятия спортом.
5. Атеросклероз – отложение холестериновых бляшек в стенках сосудов. Приводит к нарушению питания миокарда из-за непроходимости венечных артерий, что является причиной ИБС и инфаркта миокарда.
6. Гипертоническая болезнь может приводить к развитию ангиогенного кардиосклероза (сосудистого происхождения), так как длительно существующий спазм сосудов, сопровождающий гипертонию, создает дополнительную нагрузку на сердце с развитием гипертрофии левого желудочка.
Симптомы кардиосклероза
Степень выраженности симптомов зависит от проявлений основного заболевания, вызвавшего кардиосклероз, и варьирует от полного их отсутствия до развернутой клинической картины, иногда с внезапным развитием жизнеугрожающих состояний (отек легких, фибрилляция желудочков, разрыв аневризмы левого желудочка и др). Симптоматика кардиосклероза определяется характером поражения миокарда (очаговый или диффузный), а также локализацией рубцов, так как расположение даже мелких очажков вблизи проводящей системы сердца может вызывать стойкие нарушения ритма.
- Нередко мелкоочаговый и умеренно диффузный кардиосклероз протекает бессимптомно и выявляется лишь с помощью дополнительных методов диагностики. Однако поводом для обращения к врачу может послужить появление таких симптомов, как:
- — одышка, возникающая при значительных, но ранее хорошо переносимых физических нагрузках;- быстрая утомляемость,- ощущения сердцебиения при нагрузке и в покое, — головокружение, — чувство нехватки воздуха в горизонтальном положении,
- — незначительные отеки стоп, возникающие к вечеру.
- Все эти симптомы могут быть проявлением начальных стадий хронической сердечной недостаточности, поэтому при их возникновении у пациента с каким либо сердечным заболеванием ему необходимо посетить лечащего врача.
- По мере прогрессирования разрастания соединительной ткани, длящегося годами, формируется выраженный диффузный кардиосклероз. Для него характерны следующие симптомы:
- — выраженная одышка, сначала при незначительной нагрузке, затем и в покое;- эпизоды «сердечной» астмы – приступы удушья в положении лежа, чаще в ночное время;- стойкие нарушения ритма и проводимости сердца, сопровождающиеся учащенным сердцебиением, перебоями в работе сердца, болями в грудной клетке. Часто развиваются мерцательная аритмия, предсердная и желудочковая экстрасистолия, блокады ножек пучка Гиса, атриовентрикулярные блокады- отеки нижних конечностей, кожи живота, поясницы, в терминальной стадии всего тела;
- — боли в правом подреберье и увеличение живота вследствие повышенного кровенаполнения печени.
В случаях трансмурального (обширного) инфаркта миокарда, а также повторных инфарктов у пациента может сформироваться крупноочаговый кардиосклероз. Клинически этот тип может проявляться различными нарушениями ритма, учащением приступов стенокардии, развитием признаков сердечной недостаточности.
Иногда крупный очаг рубцевания под действием внутрисердечного давления как бы выбухает с поверхности сердца, и тогда говорят о наличии у пациента аневризмы сердца (чаще левого желудочка).
Это состояние существенно нарушает внутрисердечную гемодинамику, так как аневризматическое выпячивание не способно сокращаться, чтобы вытолкнуть кровь в аорту, в полости аневризмы застаивается кровь, что также приводит к снижению сердечного выброса.
Аневризма может протекать как бессимптомно, так и с проявлениями желудочковых тахикардий и хронической сердечной недостаточности.
Диагностика кардиосклероза
Заподозрить данное заболевание можно уже на этапе ознакомления с жалобами и анамнезом (историей жизни) пациента, так как сведения о перенесенных ранее кардиологических и внесердечных заболеваниях играют большую роль в постановке диагноза.
Поэтому пациенту необходимо максимально подробно охарактеризовать свои хронические болезни и по возможности предоставить необходимую медицинскую документацию (амбулаторную карту, выписки из историй болезни, результаты проведенных исследований и т.д.).
- Врач при осмотре может выявить следующие объективные признаки кардиосклероза:
- — пульс может быть нормальный, учащенный или замедленный, неритмичный, слабого наполнения и напряжения,- артериальное давление понижено, нормальное или повышено,- при выслушивании грудной клетки тоны сердца ослаблены, могут прослушиваться патологические шумы и тоны, в легких застойные сухие хрипы в нижних отделах или по всем полям либо влажные клокочущие хрипы (при отеке легких),- при пальпации (прощупывании) живота определяется увеличенная печень, при перкуссии (простукивании пальцем) — скопление жидкости в полости живота,
- — определяются отеки нижних конечностей, кистей, у лежачих пациентов – поясницы, крестца, всего тела.
- Для подтверждения диагноза врач назначает лабораторно – инструментальные методы исследования:
— общий анализ крови – позволяет судить о наличии анемии, воспалительного процесса в организме,- общий анализ мочи – помогает диагностировать нарушения функции почек (белок, повышенное количество лейкоцитов),- биохимический анализ крови – определяет нарушения функции печени (печеночные трансаминазы, билирубин) и почек (мочевина, креатинин), наличие сахарного диабета (уровень глюкозы крови),- иммунологические анализы крови – помогают в диагностике вирусных, аутоиммунных заболеваний, ревматизма,- гормональные исследования крови – выявляют патологию щитовидной железы, надпочечников, сахарный диабет, нарушения обмена половых гормонов при климаксе и др.,- УЗИ щитовидной железы, внутренних органов назначаются с целью выявления причин кардиомиопатии или миокардиодистрофии,- рентгенография органов грудной клетки – может показать расширение границ сердца при кардиомиопатии, застойные явления в легочной ткани,- ЭКГ стандартная и ее разновидности – мониторирование по Холтеру, чрезпищеводная ЭКГ, ЭКГ с физической нагрузкой (тредмил) или с фармакологическими пробами. Применяются для диагностики нарушений ритма, ишемии миокарда, а также очагов склероза или диффузных изменений миокарда. Признаками склероза на ЭКГ являются отрицательный зубец Т в отведениях, соответствующих зоне поражения (для мелкоочагового склероза), глубокий и широкий зубец Q без подъема или депрессии сегмента ST (для крупноочагового),- эхокардиография (УЗИ сердца) – метод, позволяющий визуализировать сердце с помощью отражения ультразвука и оценить внутрисердечную гемодинамику, наличие аневризм, пристеночных тромбов, участков гипо- и акинезий миокарда (сниженного или отсутствующего сокращения), рассчитать силу сокращений, фракцию выброса, ударный объем, то есть параметры, характеризующие сократительную способность сердца и количество крови, выталкиваемое в аорту,- коронароангиография (КАГ)- назначается с целью оценки проходимости коронарных артерий при ИБС, а также решения вопроса о проведении шунтирования или стентирования,- радиоизотопные исследования сердца (перфузионная сцинтиграфия миокарда) позволяет оценить степень поглощения «здоровым» миокардом радиоактивных частиц с визуализацией изображения на мониторе.
На усмотрение лечащего врача перечисленные методы диагностики могут быть отменены или дополнены другими, такими как МРТ или МСКТ сердца, надпочечников, поджелудочной железы и других органов.
Лечение кардиосклероза
Терапия кардиосклероза заключается в лечении основного заболевания и предупреждении прогрессирования процесса. Непосредственно процесс склерозирования необратим, то есть если уже есть рубцы, никуда от них не деться, а вот предотвратить появление новых рубцов можно и нужно.
В лечении ишемической болезни сердца и профилактике повторных инфарктов миокарда используются такие препараты, как бетта – адреноблокаторы (беталок, карведилол, бисопролол и др), нитроглицерин (нитроминт, нитроспрей) под язык, нитраты продолжительного действия (нитросорбид, моночинкве), ингибиторы АПФ (эналаприл, престариум, нолипрел), мочегонные (гипотиазид, индапамид), антиагреганты (препараты аспирина, препятствующие образованию тромбов – аспирин Кардио, кардиомагнил).
Медикаментозное лечение миокардитов сводится к назначению противовирусных и антибактериальных препаратов (рибавирин, антибиотики пенициллинового ряда и др), антиагрегантов и антикоагулянтов при необходимости (аспирин, гепарин), нестероидных противовоспалительных препаратов (нимесулид, диклофенак), иммуностимулирующих, общеукрепляющих препаратов и витаминов (интерферон, витамины группы В, карнитин и др).
Терапия кардиомиопатии и миокардиодистрофии направлена на лечение первоначальных заболеваний – тиреотоксикоз, сахарный диабет, алкоголизм, анемия. Также назначаются беттаблокаторы, ингибиторы АПФ и блокаторы рецепторов к ангиотензиногену (лориста).
Эти препараты обладают кардиопротекторными свойствами, то есть предотвращают дальнейшее ремоделирование миокарда.
Выписываются антиоксиданты (убихинон, карнитин, цитохром С), витамины (фолиевая и липоевая кислоты, витамины группы В), препараты, улучшающие питание сердечной мышцы (рибоксин, мексидол) и препараты магния и калия (магнерот, панангин).
Гипертоническая болезнь лечится теми же антигипертензивными препаратами, седативными (успокоительными средствами).
Лечение атеросклероза заключается главным образом в соблюдении диеты и приеме липидснижающих препаратов (аторвастатин, ловастатин, симвастатин).При возникновении нарушений ритма и проводимости назначаются антиаритмические препараты (аллапинин, пропанорм, кордарон), беттаблокаторы, антиагреганты и антикоагулянты (варфарин).
Терапия хронической сердечной недостаточности направлена на ликвидацию застоя в малом и большом кругах кровообращения и на нормализацию сократительной способности миокарда. Назначаются комбинации из всех вышеперечисленных препаратов, в схемы лечения добавляются сердечные гликозиды (строфантин, дигоксин).
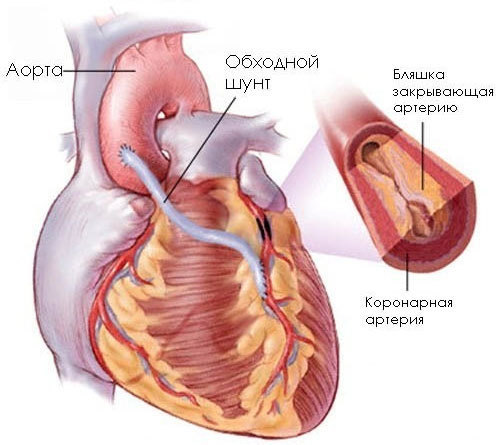
Хирургическое лечение назначается в случае отсутствия эффекта от медикаментозной терапии и заключается в установке электрокардиостимулятора при нарушениях ритма, иссечении стенок аневризмы левого желудочка, аорто – коронарном шунтировании и стентировании коронарных артерий при ИБС.
Индивидуальная схема лечения устанавливается лечащим врачом на очном приеме. Заниматься самодиагностикой и самолечением недопустимо.
Образ жизни при кардиосклерозе
При развитии данного заболевания пациент должен раз в полгода или в год посещать кардиолога, при необходимости других специалистов – эндокринолога, терапевта, кардиохирурга с регулярным проведением диагностических мероприятий.
Пациенту необходимо вести здоровый образ жизни с полным отказом от алкоголя и курения, с адекватной двигательной активностью на свежем воздухе (без значимых физических нагрузок).
В первые две недели после инфаркта миокарда очень важно соблюдать полный постельный режим, а в последующем больше отдыхать, дольше находиться на свежем воздухе, правильно питаться и не испытывать значительных психоэмоциональных нагрузок для хорошего протекания раннего восстановительного периода, так как именно в это время идет процесс рубцевания сердечной мышцы.
При любых кардиологических болезнях, приведших к кардиосклерозу, назначается диета с ограничением поваренной соли, животных жиров, исключением жирных, жареных, острых, соленых блюд.
Рекомендуется больше употреблять овощей, фруктов, кисломолочных изделий. Разрешаются нежирные сорта мяса и рыбы.
При внесердечных заболеваниях, послуживших причиной кардиосклероза, диета обговаривается врачом индивидуально (например, при анемии, сахарном диабете).
Осложнения кардиосклероза
Основными осложнениями являются острая сердечная недостаточность, фибрилляция желудочков, тромбоэмболические осложнения, разрыв аневризмы левого желудочка.
Профилактикой осложнений служит своевременная диагностика (например, пристеночных тромбов в сердце), грамотное лечение возникших нарушений ритма с применением хирургических методов лечения, если в этом возникает необходимость, а также применение антикоагулянтов под контролем лабораторных показателей свертывающей системы крови (например, прием варфарина под регулярным контролем МНО).
Прогноз
В целом прогноз кардиосклероза благоприятен при регулярном приеме назначенных препаратов. При развитии осложнений прогноз утяжеляется и определяется их характером.
Врач терапевт Сазыкина О.Ю.
Источник: https://medicalj.ru/diseases/cardiology/1229-kardioskleroz
Кардиосклероз
Кардиосклероз – патология сердечной мышцы, характеризующаяся разрастанием соединительной рубцовой ткани в миокарде, замещением мышечных волокон и деформацией клапанов.
Развитие участков кардиосклероза происходит на месте гибели миокардиальных волокон, что влечет за собой вначале компенсаторную гипертрофию миокарда, затем дилатацию сердца с развитием относительной клапанной недостаточности.
Кардиосклероз является частым исходом атеросклероза коронарных сосудов, ишемической болезни сердца, миокардитов различного генеза, миокардиодистрофии.
Кардиосклероз – патология сердечной мышцы, характеризующаяся разрастанием соединительной рубцовой ткани в миокарде, замещением мышечных волокон и деформацией клапанов.
Развитие участков кардиосклероза происходит на месте гибели миокардиальных волокон, что влечет за собой вначале компенсаторную гипертрофию миокарда, затем дилатацию сердца с развитием относительной клапанной недостаточности.
Кардиосклероз является частым исходом атеросклероза коронарных сосудов, ишемической болезни сердца, миокардитов различного генеза, миокардиодистрофии.
Развитие кардиосклероза на почве воспалительных процессов в миокарде может встречаться в любом возрасте (в том числе, в детском и подростковом), на фоне сосудистых поражений – преимущественно у пациентов среднего и пожилого возраста.
Кардиосклероз
Различают две морфологические формы кардиосклероза: очаговую и диффузную. При диффузном кардиосклерозе происходит равномерное поражение миокарда, и очаги соединительной ткани диффузно распределяются по всей сердечной мышце. Диффузный кардиосклероз наблюдается при ИБС.
Очаговый (или рубцовый) кардиосклероз характеризуется образованием в миокарде отдельных, различных по величине рубцовых участков. Обычно развитие очагового кардиосклероза происходит вследствие перенесенного инфаркта миокарда, реже миокардита.
Выделяемые этиологические формы кардиосклероза являются исходом первичного заболевания, повлекшего за собой рубцовое замещение функциональных волокон миокарда: атеросклеротическая (в исходе атеросклероза) постинфарктная (как исход инфаркта миокарда), миокардитическая (в исходе ревматизма и миокардитов); реже наблюдаются другие формы кардиосклероза, связанные с дистрофией, травмами и другими поражениями миокарда.
Миокардитическая форма кардиосклероза развивается на месте бывшего воспалительного очага в миокарде. Развитие миокардитического кардиосклероза связано с процессами экссудации и пролиферации в строме миокарда, а также деструкцией миоцитов.
Миокардитический кардиосклероз характеризуется наличием в анамнезе инфекционных и аллергических заболеваний, хронических очагов инфекции, обычно молодым возрастом пациентов.
По данным ЭКГ отмечаются изменения диффузного характера, более выраженные в правом желудочке, нарушения проводимости и ритма. Границы сердца равномерно увеличены, АД в норме или снижено. Часто развивается правожелудочковая хроническая недостаточность кровообращения.
Биохимические показатели крови обычно не изменены. Выслушиваются ослабленные тоны сердца, акцент III тона в проекции верхушки сердца.
Атеросклеротическая форма кардиосклероза обычно служит проявлением длительной ишемической болезни сердца, характеризуется медленным развитием и диффузным характером. Некротические изменения в миокарде развиваются в результате медленной дистрофии, атрофии и гибели отдельных волокон, вызванных гипоксией и метаболическими нарушениями.
Гибель рецепторов вызывает снижение чувствительности миокарда к кислороду и прогрессирование ИБС. Клинические проявления длительное время могут оставаться скудными.
По мере того, как кардиосклероз прогрессирует, развивается гипертрофия левого желудочка, затем явления сердечной недостаточности: сердцебиение, одышка, периферические отеки и выпот в полостях сердца, легких, брюшной полости.
Склеротические изменения в синусовом узле ведут к развитию брадикардии, а рубцовые процессы в клапанах, сухожильных волокнах и папиллярных мышцах могут приводить к развитию приобретенных пороков сердца: митрального или аортального стеноза, клапанной недостаточности.
При аускультации сердца выслушивается ослабление I тона в проекции верхушки, систолический шум (при склерозе аортального клапана — очень грубый) в области аорты и верхушки сердца. Развивается левожелудочковая недостаточность кровообращения, АД выше нормальных значений.
При атеросклеротическом кардиосклерозе нарушения проводимости и ритма возникают по типу блокад различной степени и участков проводящей системы, мерцательной аритмии и экстрасистолии.
Исследование биохимических показателей крови выявляет повышение холестерина, увеличение уровня β-липопротеидов.
Постинфарктная форма кардиосклероза развивается при замещении участка погибших мышечных волокон рубцовой соединительной тканью и носит мелко- или крупноочаговый характер. Повторные инфаркты способствуют образованию рубцов различной протяженности и локализации, изолированных или смыкающихся друг с другом.
Постинфарктный кардиосклероз характеризуется гипертрофией миокарда и расширением полостей сердца. Рубцовые очаги могут растягиваться под действием систолического давления и вызывать образование аневризмы сердца. Клинические проявления постинфарктного кардиосклероза аналогичны атеросклеротической форме.
Редкой формой заболевания является первичный кардиосклероз, сопровождающий течение коллагенозов, врожденного фиброэластоза и т.д.
Клиническая симптоматика кардиосклероза определяется его морфологической и этиологической формой, распространенностью и локализацией.
Очаговый и умеренно выраженный диффузный кардиосклероз нередко протекают клинически бессимптомно, однако, расположение даже микроскопических очагов склероза на участках проводящей системы или рядом с предсердно-синусовым узлом может вызвать устойчивые нарушения проводимости и разнообразные аритмии сердца.
Ведущими проявлениями диффузного кардиосклероза служат симптомы сердечной недостаточности и нарушение сократительной функции миокарда.
Чем большая площадь функциональной ткани миокарда замещена соединительной, тем выше вероятность развития сердечной недостаточности, нарушений проводимости и ритма. Если преобладают явления нарушения проводимости и ритма, пациенты отмечают сердцебиение, аритмичное сокращение сердца.
При развитии явлений сердечной недостаточности появляются одышка, отеки, боли в сердце, снижение выносливости к физическим нагрузкам и т. д.
Кардиосклероз протекает с постепенным прогрессированием и чередованием периодов относительной ремиссии, которые могут длиться до нескольких лет. Самочувствие пациента во многом определяется развитием основного заболевания (атеросклероза, ревматизма, инфаркта) и образом жизни.
При постановке диагноза кардиосклероза кардиологом учитывается предыдущий анамнез (наличие атеросклероза, ИБС, перенесенных в прошлом миокардита, инфаркта миокарда, ревматизма и т. д.
), относительная стабильность сердечной недостаточности (отеков, одышки, акроцианоза), аритмий (мерцательной аритмии, экстрасистолии).
Диагноз уточняется результатами ЭКГ, для которой характерны стойкие изменения, ЭхоКГ, данными МРТ сердца.
Дифференцировать формы кардиосклероза иногда бывает сложно, особенно между атеросклеротической и миокардитической. За атеросклеротическую форму кардиосклероза свидетельствует наличие ИБС и гипертонической болезни, результаты фармакологической и велоэргометрической проб, ЭКГ-изменения.
Вероятность диагностики миокардитического кардиосклероза выше при расстройствах сердечной деятельности у пациентов молодого возраста, на фоне или после перенесенных инфекционных заболеваний, при сложных нарушениях ритма и проводимости, отсутствии очаговых поражений в миокарде по ЭКГ.
Терапия при кардиосклерозе направлена на устранение проявлений основного заболевания, улучшение метаболических процессов в миокарде, ликвидацию признаков сердечной недостаточности и нарушений проводимости и ритма.
Лечение кардиосклероза проводится мочегонными препаратами, периферическими вазодилататорами, антиаритмическими средствами. Всем пациентам с кардиосклерозом показано ограничение физических нагрузок. При наличии аневризмы сердца может быть показано хирургическое лечение, при тяжелых нарушениях проводимости — имплантация электрокардиостимулятора.
Изменение состояния пациента и его трудоспособность при кардиосклерозе определяются выраженностью и характером проявления патологии. Если кардиосклероз не отягощен нарушениями ритма сердца и кровообращения, его течение более благоприятно.
Ухудшают прогноз появление мерцательной аритмии, недостаточности кровообращения, желудочковой экстрасистолии.
Значительную опасность для жизни пациента представляют наличие аневризмы сердца, желудочковой пароксизмальной тахикардии и полной предсердно-желудочковой блокады.
Для профилактики кардиосклероза необходима ранняя диагностика, своевременная и активная терапия миокардитов, коронарной недостаточности, атеросклероза.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_cardiology/cardiosclerosis
Кардиосклероз: симптомы, диагностика и лечение
Кардиосклероз – это хроническое сердечное недомогание, возникающее из-за образования соединительной ткани в толще миокарда.
Заболевание, как правило, не является независимым и проявляется на фоне других неблагоприятных процессов, протекающих в организме.
Кардиосклероз относится к серьезным патологиям, способным нарушать гемодинамику, ритм, становиться причиной развития инфаркта и других изменений сердца.
Вторичность заболевания подразумевает его несамостоятельность и зависимость от других патологических процессов, спровоцировавших его развитие. То же самое и при кардиосклерозе – он никогда не возникает первым, его всегда вызывает какое-либо другое нарушение. Причин для этого много, но в основе их лежит дефицит питательных веществ.
Постепенно это приводит к замещению мышечной ткани на соединительную. И хотя коллагеновые волокна выполняют очень важную опорную функцию, они никогда не смогут полностью заменить кардиомиоциты.
В дальнейшем из-за этого будет снижаться сократительная способность сердца, будет падать выброс крови и развиваться застойные явления в малом и большом круге кровообращения.
Виды кардиосклероза
Заболевание более свойственно пожилым людям, однако, может встречаться в молодом и даже в детском возрасте. Кардиосклероз делится в соответствии с характером своего распространения на 2 основных типа:
- Очаговый кардиосклероз;
- Диффузный кардиосклероз.
Особенности диффузного процесса
Диффузный кардиосклероз – это равномерное распределение рубцовых изменений по всей сердечной мышце. Как правило, этот тип патологического процесса наблюдается у пожилых людей, страдающих от хронической ишемии миокарда.
Поначалу диффузный кардиосклероз протекает незаметно, но постепенное замещение миокарда участками склероза приводит к развитию нарушения ритма.
Большинство проявлений заболевания могут иметь тяжелые последствия, особенно если не заниматься соответствующим лечением.
Особенности очагового процесса
Фокальная форма проявляется в виде миокардиальных рубцов, сильно отличающихся по площади и размерам. Очаговый кардиосклероз, как правило, является проявлением успешно перенесенного инфаркта миокарда или миокардита.
В зависимости от размеров очага склероза принято также выделять широкофокусные и мелкофокусные типы заболевания:
- В первом случае формирование большого склеротического очага связано с закупоркой крупного коронарного сосуда и с последующей массивной гибелью кардимиоцитов. Этот тип кардиосклероза в основном характеризуется разрастанием крупных участков коллагеновых волокон и других соединительнотканных элементов на месте инфаркта. В результате полного замещения миокарда образуется шрам, способствующий появлению аневризмы сердца.
- Мелкофокусный кардиосклероз – слабовыраженное изменение мышечной ткани сердца, сопровождаемое образованием белых прослоек соединительной ткани, расположенных внутри миокарда. Мелкофокусный кардиосклероз возникает при дефиците кислорода в стенках камер сердца. В дальнейшем это приводит к уменьшению и гибели кардиомиоцитов и формированию на их фоне коллагеновых волокон.
Когда патология становится опасной?
Наибольшую угрозу для больного представляет сформированная аневризма сердца. Она появляется после крупноочагового инфаркта, когда происходит массивный некроз миокарда. На фоне высокого внутрисердечного давления, некротически измененная стенка камеры сердца начинает выбухать, растягиваться и истончаться.
В итоге остается лишь участок соединительной ткани, лишенный каких-либо признаков сократительной деятельности. Главную опасность в этом случае представляет разрыв аневризмы, последующее кровотечение в полость перикарда и развитие тампонады сердца.
Если вовремя не провести оперативное вмешательство, то с 100% вероятностью можно утверждать, что такой пациент погибнет.
Основные причины возникновения
Как было сказано ранее, кардиосклероз может поражать сердечнососудистую систему детей и пожилых, но причины, провоцирующие этот процесс, в каждой возрастной группе имеют свои особые черты.
Например, при детском кардиосклерозе в миокарде наблюдаются признаки воспалительных или инфекционных заболеваний. Это начало процесса замещения сердечной мышцы.
У взрослых причины формирования склеротических очагов более обширны и могут включать в себя метаболические нарушения, миокардит и ишемию. На формирование кардиосклероза могут влиять следующие заболевания:
- Воспалительные процессы, возникающие в сердечной мышце (миокардит);
- Ишемическое заболевание сердца, характеризуемое нарушением кровотока;
- Атеросклероз, нарушающий поступление кислорода и питательных веществ в миокард;
- Миокардиодистрофия – непосредственное поражение сердечной мышцы, связанное с нарушением метаболических процессов миокарда.
Дистрофический кардиосклероз может сформироваться на фоне следующих патологических процессов:
- При гемосидерозе. Это заболевание, в ходе которого железо начинает откладываться в сердечных тканях;
- При амилоидозе сердца. Это системное заболевание, проявляемое диффузным отложением белково-полисахаридного комплекса (амилоида) в миокарде;
- При авитаминозе;
- При развитии анемии различной степени;
- При регулярных интоксикациях: наркотики, алкоголь;
- При переедании или несбалансированном питании;
- При малоподвижном образе жизни: отсутствие физических нагрузок, сниженный мышечный тонус;
- Регулярный стресс. Даже небольшие психоэмоциональные нагрузки имеют последствия, негативно влияющие на сердечнососудистую систему.
Таким образом, все вышеперечисленные причины способствуют уменьшению количества поступающего кислорода в мышечную ткань сердца.
Из-за кислородного голодания нормальный здоровый миокард постепенно увядает и заменяется участками склероза.
Разрастание соединительной ткани приводит к снижению работоспособности этих участков сердца, поэтому соседние здоровые кардиомиоциты берут на себя часть нагрузки.
Таким образом, происходит заместительная гипертрофия мышечных волокон, позволяющая на некоторое время компенсировать органические нарушения. Если патологический фактор продолжает негативно влиять на миокард, то этот процесс постепенно переходит в декомпенсацию и развивается сердечная недостаточность.
Всегда ли бывают симптомы?
Клинические проявления кардиосклероза зависят от характера повреждения миокарда. Они могут быть маленькими диффузными, или крупными, протекающими сквозь всю толщу сердечной мышцы.
Вне зависимости от объема повреждения, кардиосклероз будет отрицательно влиять на работу сердечнососудистой системы, но, как правило, этот процесс протекает медленно и незаметно.
Типичными симптомами при кардиосклерозе являются:
- Одышка, возникающая при обычных физических нагрузках;
- Быстрая утомляемость при двигательной активности;
- Головокружение и боль в области грудной клетки;
- Чувство сильного сердцебиения, отмечаемое во время отдыха;
- Чувство нехватки воздуха при нахождении в лежачем положении;
- Отечность нижних конечностей, наиболее возникающая в вечернее время.
При обнаружении у себя подобных симптомов, для исключения кардиосклероза или другой сердечной патологии, необходимо проконсультироваться со специалистом. На ранних стадиях с заболеванием намного легче бороться, поэтому своевременное обращение к доктору – это залог успешного выздоровления.
Все вышеуказанные симптомы характерны для начальной стадии заболевания и в ходе дальнейшего развития выраженность проявлений будет только усиливаться. При прогрессировании кардиосклероза на первый план выходят следующие симптомы:
- Одышка, появляющаяся даже во время отдыха;
- Частые признаки удушья, возникающие по ночам;
- Сильное сердцебиение, сопровождающееся болью в грудной клетке;
- Отечность нижних конечностей начинает усугубляться;
- Из-за правожелудочковой недостаточности, возникают застойные явления в печени, что проявляется в виде тяжести, дискомфорта и боли в правом подреберье.
Дальнейшее обострение ситуации приводит к развитию стенокардии или сердечной недостаточности. Большая фокальная форма способствует формированию аневризмы, которая в основном протекает бессимптомно, но может угрожать разрывом сердца.
Подобная клиника более характерна для крупных участков кардиосклероза. Диффузный или мелкоочаговый тип патологии в течение длительного времени присутствует в организме без каких-либо симптомов. В таких случаях, определение изменений миокарда потребует определенных диагностических тестов.
Диагностика кардиосклероза
Основывается на клинических проявлениях и проведении лабораторных исследований. В самом начале, доктор детально изучает историю жизни и заболевания пациента.
Это позволяет выявить основную причину, появления кардиосклероза. Особое значение в диагностике больного имеет электрокардиография (ЭКГ), с помощью которой удается зафиксировать любые нарушения сердечной деятельности.
Если есть недуг, то ЭКГ будет отображать нарушения в виде:
- Сниженного вольтажа комплекса QRS;
- Аномалий интервала ST;
- Увеличения правых отделов сердца.
После ЭКГ может потребоваться назначение рентгенографии грудной клетки в двух проекциях. Как правило, патология выражается в виде сглаженности талии сердца, расширения камер сердца и увеличения кардиоторакального индекса.
Симптоматика кардиосклероза характеризуется недостаточным наполнением желудочков, а также патологическими изменениями в трехстворчатом и митральном клапане. Если признаки заболевания имеют сложный характер, то возникает обратный заброс крови из желудочков в предсердия. Чтобы определить это отклонение, а также оценить состояние сердечных клапанов, назначают эхокардиографию.
Насколько эффективно лечение
Лечение кардиосклероза проводится только после установки диагноза. Чтобы избавиться от признаков заболевания, необходимо превратить соединительную ткань обратно в мышечную, но к сожалению, сделать это невозможно. Единственный выход в этой ситуации – поддерживать функционирование миокарда всеми доступными методами, чтобы остановить дальнейшее распространение участков склероза.
Доктору доступны следующие методики лечения:
- диета;
- модификация образа жизни;
- фармакологические препараты;
- оперативное вмешательство.
Особенности диеты
Особенности питания играют важную роль в улучшении трофики участков миокарда:
- Замена жиров животного происхождения (сливочное масло) на растительные (подсолнечное, оливковое). Это позволяет снизить количество холестерина в крови и предотвратить формирование новых атеросклеротических бляшек;
- Ограничение потребление соли. Сокращает объем циркулирующей жидкости и снижает нагрузку на сердце;
- Замена простых углеводов (макароны, белый хлеб, сахар) на сложные (овощи, крупы);
- Употребление биодобавок или сортов рыбы, содержащих омега-3 полиненасыщенные жирные кислоты.
Видео: Диета при сердечнососудистых заболеваниях
Медикаментозная поддержка
Применение фармакологических препаратов играет важную роль в улучшении самочувствия больных, страдающих от атеросклероза. Медикаментозная поддержка не позволяет устранить дистрофические процессы, протекающие в миокарде, но с ее помощью удается снизить нагрузку на сердце и повысить продолжительность жизни пациентов.
Лечение включает в себя:
- β-блокаторы – снижают давления, сокращают пульс, восстанавливают сердечный ритм;
- Дигоксин – один из последних представителей класса сердечных гликозидов. Как правило, назначают при тахиформе фибрилляции предсердий;
- Диуретики – позволяют уменьшить объем жидкости в организме и снизить нагрузку на миокард.
- Гиполипидемические препараты – направлены на предотвращение формирования новых и стабилизацию уже имеющихся атеросклеротических бляшек.
Хирургическое лечение
Оперативные вмешательства при этом заболевании направлены на устранение осложнений или лечение первичной патологии, спровоцировавшей развитие кардиосклероза. При выраженной ишемии миокарда, вызванной закупоркой коронарных артерий, назначается стентирование. Если проведение этой манипуляции не является возможным, то кардиохирург выполняет аортокоронарное шунтирование.
Прогноз
Если кардиосклероз является следствием естественных возрастных изменений в коронарных сосудах, то течение такого заболевания, как правило, благоприятное.
Если формирование соединительнотканных участков обусловлено перенесенным инфарктом миокарда, то кардиосклероз такого типа в большинстве случаев сопровождается нарушением сердечного ритма и развитием недостаточности.
Грамотно составленная фармакологическая терапия в более чем 80% случаев позволяет полностью или частично устранить симптомы заболевания, а также улучшить качество и продолжительность жизни пациентов.
Заключение
Кардиосклероз – это распространенная вторичная патология сердца, тяжесть которой зависит от объема замещенного миокарда и общего состояния организма больного. При обнаружении у себя симптомов заболевания необходимо как можно быстрее обратиться к доктору для назначения терапии и предотвращения дальнейшей прогрессии дистрофических изменений.
Источник: https://arrhythmia.center/kardioskleroz-simptomyi-diagnostika-i-lechenie/