Из всей патологии желудочно-кишечного тракта, заболевания, которые сопровождаются ферментативной недостаточностью, занимают одно из первых мест. В первую очередь к ним относятся заболевания поджелудочной железы (ПЖ) и тонкого кишечника.
Фото поджелудочной железы
Постоянно отмечается рост этих заболеваний и снижение возраста заболевших.
Почти в 2 раза за последние 30 лет выросло число панкреатитов. На 30% увеличилось число болеющих панкреатитом женщин. Отмечается рост заболевания среди детского населения.
Немного о пищеварении
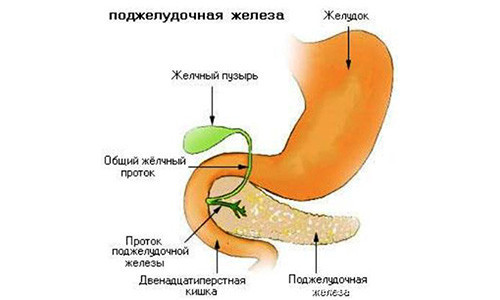
Область поджелудочной железы
Пища, которую мы употребляем, начинает подвергаться ферментативной обработке уже в ротовой полости. В желудке белки под воздействием соляной кислоты распадаются на более мелкие структуры.
В 12-перстной кишке к пищеварению подключаются желчь и соки ПЖ, что запускает цепь химических реакций, благодаря чему белки, жиры и углеводы расщепляются до такой степени, что легко всасываются и быстро попадают в кровяное русло.
В процессе пищеварения ПЖ производит и секретирует 22 фермента, а островковый аппарат продуцирует инсулин и глюкагон, гормоны, регулирующие углеводный обмен в организме человека.
Амилаза расщепляет углеводы.
Липаза и желчные кислоты переваривают (расщепляют) жиры и жирорастворимые витамины. Жиры предварительно подвергаются эмульгации желчными кислотами.
- Трипсин и химотрипсин подвергают расщеплению молекулы белка.
- Эластаза разрушает белки соединительной ткани.
- Клетки протоков железы вырабатывают бикарбонаты (щелочи), которые, ощелачивая содержимое 12-перстной кишки, препятствуют разрушению пищеварительных ферментов и выпадению желчных кислот в осадок.
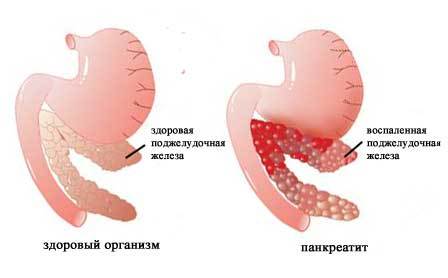
Причины заболевания поджелудочной
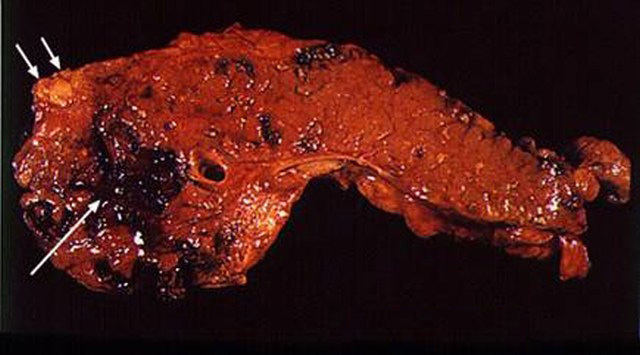
Макропрепарат поджелудочной железы при панкреонекрозе, который возник при воздействии этанола
Среди всех заболеваний ПЖ наибольшее значимыми являются те, которые приводят к выключению части железы из пищеварительной деятельности. Это хронический панкреатит, кальциноз протоков, удаление пожелудочной железы или ее части, раковое поражение, кистозное преобразование, муковисцидоз и др.
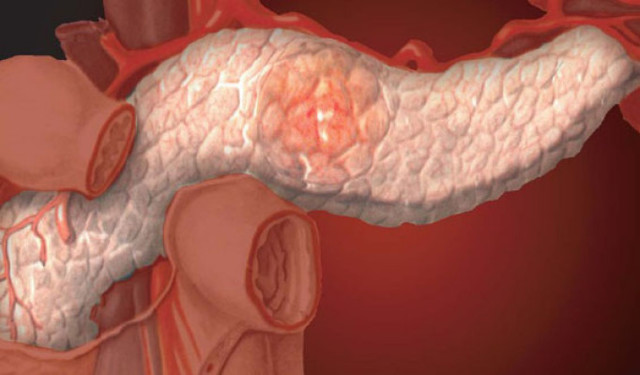
Рак поджелудочной железы
Хронический панкреатит воспалительной природы является одним из самых частых заболеваний ПЖ. Его основными причинами являются прием алкоголя, воздействие токсических веществ и некоторых лекарственных препаратов, наследственная предрасположенность, погрешности питания, недостаточность кровообращения и аутоиммунные заболевания.
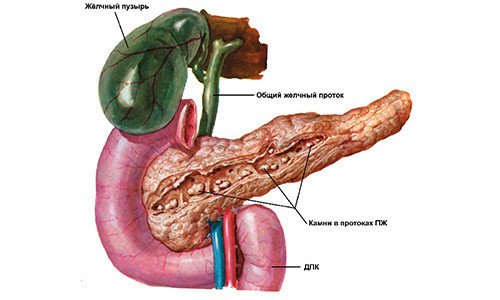
При некоторых заболеваниях поджелудочная железа повреждается вторично. Это происходит при заболеваниях желчевыводящих путей (желчекаменная болезнь) и печени, желудка, 12-перстной кишки, при стенозе и воспалении сфинтера Одди, гемохроматозе, нарушении кальциевого обмена, воспалении и стенозе протоков самой железы.
Как развивается заболевание
Ведущую роль в развитии панкреатита играет значительное повышение давления секрета в выводных протоках железы из-за сдавления ходов из вне и затруднения выхода секрета в 12-перстную кишку. Причинами являются воспаление и стеноз сфинтера Одди, камни, расположенные в желчевыводящем протоке и секретовыводящих протоках ПЖ.
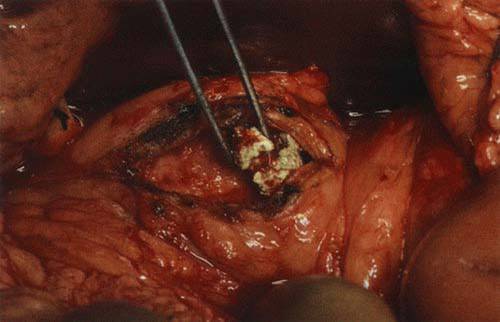
Ткань поджелудочной железы повреждается собственными ферментами, основным из которых является трипсин. Воспаленная ПЖ подвергается аутолизису (самоперевариванию). Со временем поврежденные участки органа подвергаются уплотнению, склерозированию и рубцеванию.
Активная транспортировка кальция в клетки приводит к его накоплению, что влечет за собой потерю клеток энергетических запасов. Наступает дистрофия клеток. В ткани поджелудочной железы появляются рубцовые изменения, участки отложения кальция и полости (кисты). В большом количестве образуются камни в протоках ПЖ.
Повреждение поджелудочной железы может локализоваться только в одном месте, занимать целый сегмент или располагаться диффузно.
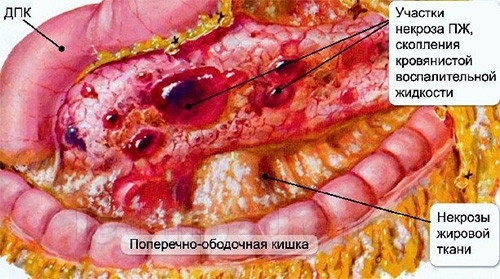
- Ферменты, которые попадают в кровь, разрушают другие органы: почки, легкие, центральную нервную систему, жировую клетчатку и др.
- При вирусных и бактериальных панкреатитах возникают совершенно другие процессы.
- Здесь ведущее место в развитии заболеваний занимают процессы образования фиброза вследствие разрушения клеток токсинами микробных агентов.
Признаки панкреатита
Несмотря на всевозможные атаки на поджелудочную железу и желудочно-кишечный тракт первые признаки хронического панкреатита появляются в разные сроки от начала заболевания. Причиной тому высокие компенсаторные возможности органа.
При острых панкреатитах симптоматика проявляется сразу, быстро нарастает, а само заболевание приобретает агрессивное течение.
При злоупотреблении алкоголем первые признаки панкреатитах начинают проявляться, в среднем, через 8 лет от начала заболевания.
Внешнесекреторная недостаточность при панкреатите
Причины внешнесекреторной недостаточности
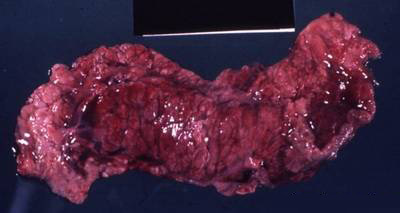
Геморрагический панкреонекроз. На месте повреждений или участков жирового некроза развиваются прогрессирующие кровоизлияния
- Внешнесекреторная недостаточность развивается в результате разрушения участков поджелудочной железы, что приводит к снижению выделения необходимого количества поджелудочного сока в просвет 12-перстной кишки.
- Недостаточное количество бикарбонатов, секретируемых эпителием протоков железы, вызывает закисление содержимого 12-перстной кишки, из-за чего происходит распад панкреатических ферментов и выпадение желчных кислот в осадок.
- Наиболее ощутимой является недостаточное количество фермента липазы (расщепление жиров), последствия дефицита которой развиваются раньше, чем дефицит трипсина (расщепление белков), амилазы (расщепление углеводов) и целого ряда других ферментов.
- В пожилом и старческом возрасте развиваются панкреатиты, савязанные с недостаточным кровоснабжением железы из-за сосудистой недостаточности.
Симптомы при внешнесекреторной недостаточности
При недостатке ферментов пищевой химус (комок) продвигается по пищеварительному тракту в ускоренном темпе, усиленную перистальтику кишечника, сопровождающуюся жидким стулом и околопупковыми болями.
Из-за недостатка желчных кислот кал приобретает светлую окраску (цвет серой глины).
Из-за недостаточного переваривания жиров появляется стеаторея (жир в кале, который придает ему жирный блеск). Стул частый и обильный – до 6-и раз в сутки. Непереваренный жир делает кал зловонным. Жирорастворимые витамины не всасываются в должном количестве.
Из-за превалирования процессов гниения и брожения кал приобретает зловонный запах. Появляется урчание в животе. Процесс брожения вызывает образование большого количества газа, из-за чего живот увеличивается в размерах и становится болезненным при прощупывании (метеоризм).
Картина метеоризма (вздутие кишечника)
Из-за недостаточного количества эластазы не переваривается соединительная ткань мясных продуктов. В стуле видны непереваренные кусочки пищи и мышечные волокна.
Больной начинает меньше употреблять жиров и клетчатки, в результате чего поносы начинают чередоваться с запорами, развивается атония кишечника.
В итоге процесс приобретает изнуряющий характер. Организм страдает от недостаточного количества веществ, необходимых для его жизнеобеспечения.
Постоянные поносы, тошнота и снижение аппетита усугубляют состояние. Снижается масса тела. Организм обезвоживается. Страдают другие органы и системы, нарушается их функция. Развивается картина гиповитаминоза.
Синдром билиарной гипертензии при панкреатите
На рисунке опухоль головки поджелудочной железы перекрывает желчевыводящий проток, разрушает его стенку и прорастает в просвет 12-перстной кишки.
При увеличении головки поджелудочной железы происходит сдавление ею желчевыводящего протока, в результате чего он воспаляется. Отток желчи постепенно затрудняется. Появляются тупые боли в правом подреберье, отмечается повышение билирубина в крови.
Со временем развивается механическая желтуха, в разгар которой появляется желтушная окраска кожных покровов, кал цвета белой глины, повышение уровня билирубина в крови, кожный зуд. Желтуха неоднократно повторяется.
Усиливается или появляется вновь всегда после приступа болей в области ПЖ.
Подобные симптомы проявляются в 30% случаев заболевания. Оттоку желчи чаще всего препятствует опухоль, расположенная в головке поджелудочной железы.
Болевой синдром при панкреатите
Болевой синдром является едва ли не самым важным признаком развития панкреатита, как острого, так и хронического. Боли часто развиваются после приема пищи и зачастую не связаны с ее характером и составом.
Причины болей в поджелудочной железе
Интенсивность болей нарастает по истечении получаса, когда начинается переваривание в 12- перстной кишке, куда поступает секрет ПЖ и желчь из желчевыводящих протоков.
Поджелудочная железа за сутки выделяет до 2,0 литров сложного секрета. Боли появляются при сдавливании протока железы из вне, когда значительно повышается давление секрета на стенки ходов в период активизации секретирования. Подобная картина возникает и при сужениях протоков спаечным процессом и наличием камней в ходах.
Камни удаленные из протока поджелудочной железы
Интенсивность болей при заболеваниях ПЖ связана с ее мощной иннервацией. Сильные боли регистрируются при развитии фиброзных изменений в области нервных окончаний и ганглиев.
Особо болезненна капсула ПЖ, испытывающая давление увеличенным воспаленным органом. Сильнейшие боли возникают при давлении ПЖ на область расположения нервных сплетений брюшной полости.
В 40% случаев боли при хроническом панкреатите возникают на фоне одновременного заболевания желудка и 12-персной кишки, когда содержимое желудка захлестывается в панкреатический проток.
Внешнесекреторная недостаточность со временем приводит к росту патогенной кишечной флоры, когда над процессами нормального переваривания пищи превалируют процессы гниения и брожения. Появляется урчание в животе. Процесс брожения вызывает образование большого количества газа, из-за чего живот увеличивается в размерах и становится болезненным при прощупывании (метеоризм).
Кишечник старается быстро освободится от излишек непереваренных пищевых веществ, в результате чего появляются схваткообразные боли вокруг пупка. Далее развивается атония кишечника, что приводит к частым задержкам стула. Боли в данном случае локализуются по ходу толстого кишечника.
При наличии желчекаменной болезни, которая стала причиной воспаления ПЖ, боли напоминают желчную колику, локализуются в правом подреберье и эпигастральной области.
Характеристика болей в поджелудочной
Боли всегда появляются в области эпигастрия (вверху под ложечкой), носят опоясывающий характер и более, чем в 50% случаев интенсивные и мучительные.
В 10% случаев иррадиируют в левую половину грудной клетки и папоминают сердечный приступ. Боли в правом подреберье появляются при раке головки ПЖ. Боли в левом подреберье – при воспалении хвоста ПЖ.
При приеме алкоголя, жирной и кислой пищи интенсивность болей возрастает. Боли могу продолжаться несколько часов. Иногда их продолжительность достигает 3-х суток.
Боли либо монотонные, либо приступообразные. Ночные боли встречаются крайне редко.
Воспаленные участки поджелудочной железы замещаются фиброзом, в результате чего со временем орган начинает уменьшаться в размерах и боли могут прекратиться совсем.
Синдром внутрисекреторной недостаточности (эндокринных нарушений)
Поджелудочная железа является эндокринным органом, островковый клеточный аппарат которого производит гормоны инсулин и глюкагон. Они регулируют углеводный обмен. Возникшие эндокринные нарушения значительно ухудшают качество жизни больного.
Эндокринные нарушения при заболеваниях поджелудочной железы развиваются в 2-х вариантах:
- Повышенная выработка инсулина (гиперинсулинизм) проявляется возникновением состояния, при котором резко снижается уровень глюкозы в крови. Больного беспокоят приступы возникновения чувства голода, слабости и дрожи во всем теле. Возникает беспокойство и парестезии. Прием пищи нормализует состояние. Однако, часто могут появляться вновь через несколько часов. Если приступы проявляются часто и продолжительно во времени, начинает страдать центральная нервная система и кора головного мозга.
- При повреждении или атрофии островкового аппарата развивается панкреатический сахарный диабет. При обострениях хронического панкреатита уровень глюкозы в крови повышается и нормализуется в периоды затишья. Отличительной способностью такого диабета является низкая нуждаемость в инъекциях инсулина. А такие осложнения как кома и кетонурия развиваются редко.
Диспептический синдром при панкреатите
Аппетит при панкреатите снижается вплоть до анорексии. Часто возникает тошнота, слюнотечение и отвращение к жирной пище. Рвота облегчения не приносит. Часто появляются спастические боли в околопупочной зоне, урчание в животе и вздутие кишечника. Поносы со временем переходят в запоры.
Гиповитаминозы при панкреатите
Гиповитаминозы при хроническом панкреатите присоединяются к развитию заболевания на более поздних сроках. Это происходит из-за нарушения расщепления жирорастворимых витаминов – А, Д, Е и К ферментом липазой, что проявляется сухостью и тусклостью кожных покровов, ломкостью ногтей, снижением тургора кожи и появлением трещинок на языке и в уголках губ.
Источник: https://lechitpechen.ru/zabolevaniya/simptomy-zabolevanij-podzheludochnoj-zhelezy.html
Панкреатит: что это, первые признаки, симптомы и лечение
Поджелудочная железа играет две большие роли в организме: секреция пищеварительных ферментов и выработка инсулина. Если сбой происходит в одном из случаев, организму приходится очень нелегко: возникают другие страшные болезни, например, диабет, а иногда исход бывает летальным. Посмотрим на это заболевание поджелудочной внимательно.
Панкреатит у взрослых и детей довольно сложное заболевание, для лечения которого требуется комплексная диагностика и консультация врачей из различных отраслей медицины: терапевт, эндокринолог, гастроэнтеролог и хирург.
Так на острой стадии заболевания лечением будем заниматься хирург в связи с возможным оперативным лечением поджелудочной железы.
Что это такое?
Это заболевание, возникающее из-за воспаления поджелудочной железы. Это воспаление может развиваться быстро и бурно (острая форма), а может долго и едва ли давать симптомы (хроническая форма). Чаще всего панкреатитом болеют любители объедаться, выпить и скушать что-нибудь «жирненькое». В результате выделяется протеолитический фермент и провоцирует воспаление.
Панкреатит может иметь несколько разных кодов по МКБ 10 (в зависимости от вида). Так острый панкреатит имеет код К85, а хронический — К86.
Причины
Под действием различных нарушений в организме, панкреатический фермент для переваривания выделяется слишком рано и вместо пищи начинает переваривать саму железу.
Самые популярные причины панкреатита — алкоголь и нарушения в работе желчного пузыря; до 95% страдающих панкреатитом оказываются в ловушке этих двух факторов.

Однако нельзя исключать и другие возможные причины заболевания:
- заболевания двенадцатиперстной кишки (дуоденит, язвенная болезнь);
- нарушение метаболизма;
- болезни сосудов;
- сбой в гормональной системе;
- операции на желудке и желчевыводящих путях;
- травмы на животе;
- эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ);
- препараты (например, эстрогенов или антибиотиков);
- различные инфекции (например, гепатиты);
- паразитарные болезни (например, аскаридоз);
- наследственность.
Немало случаев, когда фактор, который спровоцировала болезнь, установить попросту не могут. Около 30% случаев острого панкреатита остаются без выявления причин.
Первые признаки проявления
Начало болезни характеризуется наличием таких симптомов как:
- Сильные боли в животе, переходящие в спину, грудину или лопатку;
- Вздутие живота и запоры;
- Тошнота и урчание в животе;
- Частая отрыжка и метеоризм;
- Тяжесть и дискомфорт после еды
Существует также несколько второстепенных внешних признаков, которые могут проявляться в самом начале заболевания:
Виды
- Хронический. Чаще встречается у мужчин и женщин в возрасте от 30 до 60 лет. Воспаление прогрессирует медленно, сопровождается нарушением пищеварительной и гормональной функций. Это происходит, потому что происходят изменения в самом органе и способность вырабатывать пищеварительные ферменты и гормоны снижается.
- Острый. При такой форме болезни воспаление наблюдается на какой-то части органа или даже всего его. Ткани железы распадаются, что вызывает гной и кровоизлияния. Происходит это как раз из-за ошибочного переваривания железы самой себя. Как правило, эта форма заболевания часто можно обнаружить при других болезнях: например, желчнокаменной.
- Реактивный. Такая форма панкреатита появляется внезапно, проявляется в спазмах. Любое обострение соседнего органа, будь то желудок, печень или желчный пузырь, вызывает приступ. Такой приступ может вызвать пища, которую пациенту кушать было нельзя, алкоголь, токсичное лекарство, газировка.
Симптомы и диагностика
Многие задаются вопросом бывает ли температура при панкреатите и какие симптомы приступа могут быть?
- Режущая или тупая боль. Место локализации — слева, справа или по всему поясу;
- Высокая температура;
- Низкое или высокое давление;
- Острые черты лица;
- Землистый цвет лица;
- Икота, тошнота, рвота;
- Диарея или запор;
- Одышка;
- Вздутие живота;
- Синяя кожа;
- Желтуха.
- Потеря веса.
Заболевание поджелудочной железы неизбежно приводит к изменениям химического состава мочи, крови и кала. Для постановки правильного диагноза проводятся лабораторные анализы и инструментальные методы исследования.
- Анализ мочи. Диастаза мочи норма у взрослого и здорового человека составляет не более 64 ЕД, в то время как у больного панкреатитом ее уровень может достигать до 250 ЕД;
- Копрограмма (анализ кала). При заболевании могут наблюдаться не переваренные частицы пищи, цвет от перламутрового до белого;
- Общий и биохимический анализ крови. Повышенный уровень ферментов трипсина, амилазы и липазы может говорить о наличии недуга;
- Ультразвуковое исследование брюшной полости;
- Компьютерная томография;
- Рентгенографическое исследование брюшной полости
- Эндоскопия.
Отклонение от нормы (повышение) диастазы в моче проявляется при почечной недостаточности с одновременным повышением уровня креатина и мочевины.
Медикаментозное лечение панкреатита
При панкреатите следует придерживаться нескольких правил:
- Прикладывать холодные грелки к больному месту.
- Не кушать хотя бы 3 дня, вместо этого пить простую воду. Это делается для того, чтобы фермент перестал вырабатываться и переваривать орган.
- Лежать и ничего не делать. Буквально. Чтобы воспаление уменьшилось, нужно как можно больше активностей, тогда приток крови уменьшится.
- Прием препаратов, например, спазмалгон или но-шпа, для снятия болей во время спазмов.
Основа лечения острого панкреатита: голод, холод и покой.

Какие препараты назначает врач?
Обычно используются следующие препараты для лечения панкреатита у взрослых:
- препараты Н2-блокаторы. Например, фамотидин и ранитидин.
- холинолитики и антигистаминные. К примеру, тавегил.
- Антациды. Например, алмагель или гастал.
- Литические смеси. К примеру, новокаин или димедрол.
- Аминокапроновая кислота. Препараты: продектин или пармидин.
- Препараты с ферментами поджелудочной железы такие, как фестал.
Лечение в домашних условиях
Ниже представлены народные средства от панкреатита у взрослых.
Рецепт №1 — кисель из семена льна
- Взять три столовые ложки семян и залить одним литром кипятка в термосе.
- Оставить на ночь.
- Утром взболтать, процедить и принимать полстакана за полчаса до еды.
- Повторять процедуру три раза в день.
Рецепт №2 —отвар из барбариса
- Одну столовую ложку коры барбариса измельчить и залить стаканом кипятка.
- Оставить на полчаса, охладить и принимать по столовой ложке перед каждым приемом пищи.
- Упражнения
- В этом видео наглядно показывают, как делать упражнения для лечения поджелудочной железы.
Диета при панкреатите
Во время лечения и даже после необходимо питаться правильно, специально и строго по указанию врача, чтобы избежать риск осложнений или рецидивов, и тем более хирургического вмешательства.
Вот несколько советов по питанию:
- Исключить жирное, жареное, копченое.
- Не употреблять специи при готовке.
- Пить много воды, желательно минеральную и ни в коем случае не газированную.
- Кушать вареную или паровую пищу.
- Питаться часто, но мало.
- Соблюдать режим питания.
- Исключить банан, инжир, кислое яблоко и виноград.
В этом видео вы узнаете еще несколько советов по приему пищи для скорейшего выздоровления.
Поджелудочная железа — один из важнейших органов в нашем теле. Лечите его вовремя, чтобы не было других болезней, которые могут развиться на фоне этого заболевания.
Панкреатит: что это такое, причины, первые признаки, симптомы и лечение панкреатита у взрослых Ссылка на основную публикацию 
![]()
Источник: https://bolitpechen.ru/podzheludochnaya-zheleza/pankreatit/pankreatit
Симптомы панкреатита
Частой проблемой пищеварения становится развитие воспалительных заболеваний органов желудочно-кишечного тракта.
Панкреатит, симптомы которого являются самыми выраженными по сравнению с признаками других заболеваний, считается опасной болезнью с длительным течением.
Какая симптоматика характеризует панкреатит и как происходит сбой в работоспособности поджелудочной железы? За что отвечает орган и к чему приведет воспалительный процесс.
По последним данным статистики, развитие панкреатита наблюдается чаще у молодого поколения. Подростки и дети подвержены воспалению поджелудочной железы не меньше, чем взрослые. Среди работоспособного населения панкреатит диагностируют у 27 человек из 50, страдающих заболеваниями желудочно-кишечной этиологии.
Что за болезнь панкреатит
Что такое панкреатит и как лечить. Панкреатитом считается воспалительный процесс в органе внутренней и внешней секреции — поджелудочной железе.
Целая группа заболеваний и синдромов определяется данным названием. Диагностируя панкреатит, необходимо классифицировать, что за болезни скрываются под воспалительным процессом.
Всемирная международная организация подразделяет заболевания поджелудочной железы:
- Острый процесс. Развивается внезапно с яркой клинической картиной, необходима экстренная госпитализация в отделение гастроэнтерологии.
- Хронический процесс, включая алкогольный панкреатит и другие виды. Развитие хронического панкреатита чаще результат перенесенной острой формы.
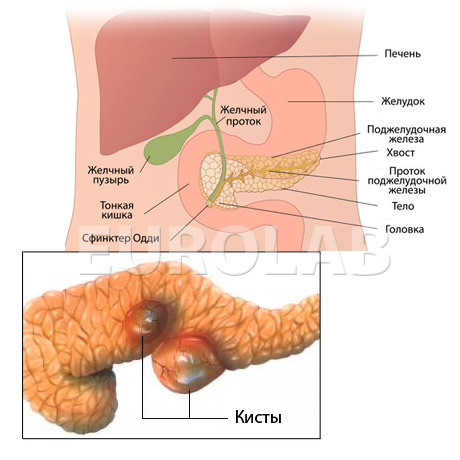
- Киста поджелудочной железы. Возникновение патологической полости в результате воспалительно-деструктивных процессов.
- Псевдокиста. Следствие острого или хронического процесса. Характеризуется скоплением большого количества поджелудочного сока в окружении фиброзной ткани.
- Панкреатическая стеаторея. Развивается на фоне хронического панкреатита и характеризуется нарушением регулятивной функции кишечника, связанной с перевариванием и всасыванием жиров.
некроз поджелудочной железы
Острый панкреатит разделен на абсцесс и некроз поджелудочной железы, а также собственно панкреатит, который протекает в следующих формах:
- острая;
- рецидивирующая;
- геморрагическая;
- подострая;
- гнойная.
Виды панкреатита условно разделимые по проявляющейся симптоматике и результатам лабораторных исследований. Боль является основным симптомом при воспалении поджелудочной железы.
боль в животе — симптом панкреатита
Среди видов хронического панкреатита выделяют обструктивный и не обструктивный процессы. Для развития первого заболевания характерно отмирание клеток поджелудочной железы с последующей заменой тканей на соединительные волокна и образованием псевдокист.
Все функции внешней и внутренней секреции при этом утрачиваются даже после проведенного лечения панкреатита и устранения причин, вызвавших заболевание.
Отдельным вариантом считается кальцифицирующий панкреатит — результат образования кальцификатов вне органа, на паренхиме и оболочках.
Хронический необструктивный панкреатит характерен образованием камней в теле железы, расширением протоков и фибротизации тканей органа. Происходит атрофия клеток, вырабатывающих ферменты.
Последующее развитие заболевания приводит к различным панкреонекрозам, которые различаются областью поражения. Это деструктивная форма панкреатита является условной, как заключение панкреонекроз является патолого-анатомическим и в виде диагноза не применяется.
ферменты поджелудочной железы
Людям, страдающим заболеваниями органов пищеварительного тракта, необходимо знать все о панкреатите.
Нарушение работоспособности поджелудочной железы приведет к неправильному выделению и формированию ферментов, необходимых для расщепления полезных веществ и, как следствие, к нарушению обменных процессов организма.
Выработка важных гормонов — инсулина и глюкагона — при воспалении процессе изменится, что станет причиной развития других заболеваний поджелудочной железы, например, сахарного диабета.
Первые признаки панкреатита говорят о любых изменениях в тканях поджелудочной железы и о нарушении функционирования.
Изучая панкреатит, причины и симптомы, помните о важных функциях, которые выполняет поджелудочная железа:
- Участие в обменных процессах при пищеварении.
- Продукция гормонов (инсулина и глюкагона) для участия в углеводном обмене организма.
Механизм работы поджелудочной железы довольно сложный. Орган уникальный по своему строению и замены для нормального функционирования нет. Все процессы деструктивного характера необратимы.
Причины панкреатита
Воспаление поджелудочной железы провоцируют сопутствующие заболевания, имеющиеся у человека.
- Заболевания желчного пузыря. Дискинезии желчных путей, образование камней, а также различные операции на желчном пузыре неизменно приведут к развитию острого панкреатита при несоблюдении подхода к сохранению здоровья.
- Заболевания желудочно-кишечного тракта. Гастрит, дуоденит, колит, энтероколит, язва и другие возможные болезни.
- Заболевания печени и селезенки: цирроз, гепатит.
- Аллергическая реакция приведет к воспалительному процессу в органе, как результат выработки повышенных активных биокомпонентов в кровотоке, которые неблагоприятно влияют на паренхиму органа.
- Инфекции. Заболевания инфекционной этиологии, приводящие к постепенному разрушению поджелудочной железы. Например, вирусный гепатит, грипп.
расположение поджелудочной железы
Причины панкреатита, связанные с факторами риска, разнообразны.
- Переедание. Большое количество пищи заставляет вырабатывать поджелудочную железу повышенное количество панкреатического сока, что приводит к повышенной работоспособности органа, усиленному образованию панкреатического сока, который начинает пагубно влиять на вокруг лежащие ткани.
- Злоупотребление алкоголем.
- Ранения в области живота.
- Паразитические инвазии.
- Частое употребление жирной, жареной, острой, горячей еды.
- Прием лекарственных препаратов.
причины панкреатита поджелудочной железы
Возможной причиной возникновения панкреатита будет аномалия развития или строения поджелудочной железы и органов брюшной полости, а также наследственная предрасположенность.
Стадии панкреатита
Докторами выделяются процессы протекания панкреатита по тяжести:
- легкая;
- средняя;
- тяжелая;
- крайне тяжелая.
Каждому протеканию тяжести соответствует специфическая симптоматика:
- Отек поджелудочной железы. Характерен отек клеток и их последующая гибель, сопровождающийся воспалительным процессом в брюшине, соседних органов. Возникает интоксикация организма из-за всасывания продуктов распада поджелудочной железы, резкое ухудшение общего самочувствия, возможен летальный исход при несвоевременном обращении за медицинской помощью.
- Геморрагическая стадия. Происходит образование панкреатического плотного инфильтрата в органе, повышение температуры тела, могут появляться язвы на слизистой желудка из-за повышенного образования панкреатических ферментов, развитие желтухи из-за отека протоков.
- Панкреонекроз характеризуется гнойным процессом и сопровождается образованием флегмон, абсцессов, свищей с гнойным содержимым, которой может перетекать в другие органы.
- Холецистопанкреатит. Поражается желчный пузырь и его протоки, может начаться септицемия или септикопиемия, внутренние кровотечения. Высок риск попасть на операционный стол.
стационар при лечении панкреатита поджелудочной железы
При отсутствии медицинской помощи в условиях стационара жизнь человека находится в опасности. После проведения положенного лечения начинается восстановительный период, для которого характерны три стадии тяжести: легкая, средняя и тяжелая. Последняя, в свою очередь, подразделяется:
- Фаза истощения. Понижается общий иммунитет, плохо заживают поврежденные ткани поджелудочной железы. Сопровождается дополнительной симптоматикой в виде инфекционных осложнений, развития тромбофлебита, появления депрессивного и астенического синдрома.
- Фаза восстановления характеризуется появлением кисты поджелудочной железы, развитием сахарного диабета или хронического процесса.
Хронический панкреатит подразделяется в зависимости от протекающих симптомов:
- бессимптомная форма;
- болевая;
- рецидивирующая;
- псевдоопухолевая.
По продолжительности процесса воспаление поджелудочной железы проходит несколько стадий:
- Ферментативная (3-5 дней);
- Реактивная (6-14 дней);
- Секвестрации (от 15 дней);
- Исход (от 6 месяцев).
Классификация панкреатита по объему некротических изменений:
- Отечный, или интерстициальный — легкое течение;
- Мелкоочаговый жировой некроз — средняя тяжесть;
- Крупноочаговый распространенный некроз с геморрагическим синдромом — тяжелое течение;
- Тотальный и субтотальный некроз говорит о смерти.
Все виды панкреатита отличаются клинической картиной, методами терапии и последствиями для организма человека.
Симптомы при острой форме
Симптомы панкреатита отличаются по особенности течения, зависят от стадии воспалительного процесса и степени тяжести протекания заболевания.
Признаки панкреатита в острой форме:
- Боль. Чаще «опоясывающего» характера, иррадиирует в левую ключицу, в обе лопатки, в реберную дугу слева. Боли независимы от приема еды, не купируются медикаментами.
- Диспепсические расстройства.рвота, не приносящая облегчения, многократная, тошнота, изжога, отрыжка, диарея, запор. Расстройства стула независимы от приема еды и сменяют друг друга в течение первой недели: вздутие живота,метеоризм.
- Повышение цифр артериального давления.
- Тахикардия.
- Повышение температуры возникнет вследствие развития гнойных процессов. Чем выше показатели, тем тяжелее процесс.
- Бледность или желтушность кожных покровов, связанное с отеком протоков поджелудочной железы.
Лечить панкреатит в острой стадии развития следует в стационаре.
Косвенные признаки панкреатита могут проявляться при диагностировании инфаркта миокарда, прободной язве или приступе острого аппендицита, поэтому необходимо правильно дифференцировать заболевание.
Симптомы хронического процесса
К развитию хронического процесса приводит воспаление поджелудочной железы после перенесенного острого панкреатита. Клиническая картина немного отличается от симптоматики острого процесса. Характерна смена стадий ремиссии и обострения. Повторное появление симптомов панкреатита провоцируется несоблюдением или нарушением диеты, злоупотреблением алкоголя, нервного перенапряжения.
Симптомы хронического заболевания у взрослых:
- Болевые ощущения в области поджелудочной железы, левом подреберье. Усиливается при повышенных физических нагрузках, нарушении диеты, стрессовых состояниях. Определить, где болит при панкреатите, можно с уверенностью сказать, какая часть поджелудочной подверглась воспалительным изменениям.
* Воспаление в хвосте органа будет предаваться болью в области левого подреберья;
* При воспалении головки боль локализуется с правой стороны ребер;* Вся область эпигастрия будет болезненной при воспалительном процессе в теле железы.
- Расстройства стула, характеризующееся длительной диареей, которая сменяется на приступы запора. Происходит подобное из-за недостаточной выработки нужных ферментов для расщепления полезных веществ. Появление повышенного газообразования связано с увеличением роста патогенных микроорганизмов.
- Снижение массы тела связано чаще с отсутствием аппетита.
- Ухудшение состояния кожных покровов: бледность, сухость, желтушность, реже — синюшность кончиков пальцев.
- Развитие анемии, гиповитаминоза, апатичности вследствие недостаточного переваривания пищи.
В периоды ремиссии человек чувствует себя замечательно, иногда отмечая нарушения стула и процесса пищеварения.
Лечение панкреатита поджелудочной железы
Лечение панкреатита с симптоматикой и в любой степени развития заболевания необходимо незамедлительно.
При острой симптоматике терапия проводится в условиях стационара с назначением внутривенных вливаний для восстановления водно-солевого баланса в организме и для профилактики обезвоживания.
Холод на область живота замедляет выработки ферментов, негативно влияющих на ткани воспаленного органа. Соблюдение строгой диеты важный этап на пути к выздоровлению. Целесообразно применение болеутоляющих препаратов для купирования болевого синдрома.
медикаменты и диета при лечении панкреатита
Воспаление поджелудочной при хроническом развития панкреатита требует терапии в амбулаторных условиях. Однако, при осложнении самочувствия человека показано гастроэнтерологическое отделение. Назначаются лекарственные препараты, направленные на уменьшение болей, блокирующие или тормозящие активную выработку ферментов.
Что делать, если воспалилась поджелудочная железа:
- Не есть и не пить.
- Лечь на спину и попытаться расслабиться.
- Нельзя пить болеутоляющие препараты.
- Приложить холод на место поджелудочной железы.
- Вызвать скорую помощь.
Как лечить народными средствами
Лечение панкреатита осуществляется медикаментами и возможно совместное применение народных методов. Устранение причины болевых ощущений при помощи диеты является основным способом в восстановлении нормального функционирования железы.
народные средства при панкреатите
Результата лечения становится более эффективным при использовании настоев и отваров трав.
Врач назначает основную терапию и дает подробные разъяснения по поводу народных рецептов. Выбор — чем лечить панкреатит и как правильно использовать средства народной медицины, заключается и в профилактике рецидивов заболевания.
Чем снять воспаление поджелудочной железы:
народная медицина при панкреатите
- ромашка;
- тысячелистник;
- кора дуба;
- семена льна;
- кора и ягоды барбариса;
- шалфей;
- календула;
- бессмертник;
- кукурузные рыльца;
- корни цикория;
- листья брусники, земляники;
- девясил;
- корни лопуха;
- одуванчик;
- зверобой.
При комбинации травяных отваров положительный эффект усиливается. Заваривают травы обычным способом, указанным на упаковке и пьют начиная с небольших доз натощак. Наблюдая за состоянием организма, употребление народных рецептов до 100-150 мл в день.
Разобравшись, как лечится панкреатит, помните что травяные настои должны обладать следующими свойствами:
- спазмолитические;
- желчегонные;
- повышающие аппетит;
- общее укрепление организма.
Прием одного и того же средства не затягивать более, чем на 2 месяца.
Диета при панкреатите
Эффективное лечение панкреатита заключается в строгом соблюдении прописанной врачом диеты.
Принципы стола №5:
- Дробность питания до 6-7 раз в сутки.
- Еда теплая.
- Достаточное количество жидкости, в том числе минеральной воды комнатной температуры.
- Небольшие порции еды.
- Правильная термическая обработка-варка, тушение и запекание.
- Приветствуется постность блюд.
- Соблюдение диеты в течение года.
- Повышенное количество белка при составлении меню.
Все виды панкреатита поддаются рациональному лечению с корректировкой питания во время обострения воспаления. Абсолютными запрещенными продуктами являются:
запрещено при панкреатите
- жирное, жареное, копченое;
- сладкие десерты;
- алкоголь;
- консервация;
- сдобное тесто;
- кислые фрукты и овощи.
Принцип диеты при воспалительных заболеваниях поджелудочной заключается в щадящем воздействии на орган.
Профилактика панкреатита поджелудочной
Суть профилактики сводится к правильному питанию, ведению здорового образа жизни и своевременному лечению сопутствующих патологий. Последствия панкреатита после перенесенного заболевания в течение жизни будут преследовать человека:
- расстройства стула;
- опасность повторения обострения заболевания;
- развитие других заболеваний желудочно-кишечного тракта.
Что такое панкреатит и чем опасен, должен знать каждый человек. Развитие острого и хронического, а также исход заболевания зависит от пациента.
Серьезными осложнениями будут онкологические заболевания, развитие панкреонекроза, что приведет к частичному удалению органа.
Иногда страдают органы других систем организма: сердечно-сосудистая патология, дыхательная система, будет развитие сепсиса или воспалительных заболеваний головного мозга.
Симптомы панкреатита
Ссылка на основную публикацию

Источник: https://opodjeludochnoy.ru/simptomi_i_diagnostika/simptomy-pankreatita
Панкреатит: симптомы воспаления поджелудочной железы и меры лечения
Как правило, мы чаще всего беспокоимся о здоровье сердца и сосудов, реже — печени или почек, почти не вспоминая о поджелудочной железе. Между тем этот орган жизненно важен для нормальной работы организма.
Именно там происходит синтез инсулина — гормона, регулирующего практически все биохимические процессы внутри клетки. И именно поджелудочная железа производит пищеварительные ферменты, обеспечивающие нормальное протекание процессов переваривания пищи и всасывания питательных веществ.
Ведь, вопреки обыденным представлениям, основной этап пищеварения происходит не в желудке, а в тонком кишечнике, куда и поступает панкреатический сок.
Панкреатит: что это за болезнь и каковы ее проявления?
Воспаление поджелудочной железы называется панкреатитом.
Его проявления довольно характерны: очень сильная, резкая боль в верхней части живота, которая отдает в спину или опоясывает туловище и не снимается обычными анальгетиками.
Другая характерная жалоба — обильная многократная рвота, которую также невозможно остановить в домашних условиях обычными противорвотными средствами. Кроме того, врач при обследовании отмечает напряжение мышц верхней части живота.
Эти признаки — классическая триада симптомов — характерны как для острого панкреатита, так и для обострения хронического панкреатита.
Но при хроническом процессе, то есть при воспалении, которое протекает многие месяцы и годы, кроме боли появляются и признаки экзокринной недостаточности поджелудочной железы (нехватки пищеварительных ферментов), среди них:
- вздутие, урчание, боли в животе;
- внезапные выраженные позывы к дефекации;
- обильный зловонный жирный кал, плавающий на поверхности воды;
- потеря веса, у детей — отставание в росте и развитии.
Эти проявления возникают из-за того, что не до конца переваренные продукты не поступают в кровь для обеспечения организма питательными веществами, а остаются в просвете кишечника и раздражают его.
Воспаление поджелудочной железы: причины
Каким бы ни было воспаление поджелудочной железы — острым или хроническим, с точки зрения медицинской статистики, главной его причиной является избыток алкоголя. Чрезмерное его употребление вызывает до 55% острых[1] и до 80% хронических панкреатитов[2].
Другие возможные причины острого панкреатита:
- Заболевания желчевыводящих путей (35%). При повышенном давлении в желчных протоках их содержимое начинает забрасываться в расположенные рядом (и имеющие одно выходное отверстие) протоки поджелудочной железы. Желчь повреждает ткани, которые в норме не должны с ней контактировать, что и вызывает воспаление.
- Травма поджелудочной железы (4%). Она может быть как бытовой (побои, ДТП и прочее), так и вызванной действиями врачей во время операции или диагностических исследований.
- Иные причины (6%): вирусы (гепатита, паротита, цитомегаловируса), опухоли и другие заболевания соседних органов, прием некоторых лекарств (гормоны, некоторые антибиотики, мочегонные и цитостатики), аллергические реакции (анафилактический шок), аутоиммунные процессы.
Причины хронического панкреатита не слишком отличаются от причин острого. На первом месте здесь также стоит алкоголь, на втором — заболевания желчевыводящих путей. Далее, по убыванию частоты следуют:
- лекарственные панкреатиты;
- идиопатические панкреатиты (состояния, когда выявить причину воспаления не удается);
- панкреатиты аутоиммунного характера;
- воспаления, вызванные нарушением обмена веществ (при муковисцидозе, нарушении работы паращитовидных желез, нарушении обмена гемоглобина, дислипидемии);
- интоксикации, в том числе и собственными продуктами обмена при почечной недостаточности (уремии);
- алиментарные панкреатиты (вызываются дефицитом белков и избытком жиров в питании);
- инфекции;
- системные коллагенозы (красная волчанка);
- недостаточное кровоснабжение (атеросклероз);
- травмы;
- сужение протока, как врожденное, так и приобретенное (сдавление опухолью);
- курение.
Отдельно стоит такая причина хронического панкреатита, как наследственная мутация гена, кодирующая синтез пищеварительного фермента трипсина. Эти панкреатиты обычно начинаются в довольно молодом возрасте и без явных причин.
Опасные последствия панкреатита
Самое опасное осложнение острого панкреатита — панкреонекроз. Это состояние, когда пищеварительные ферменты, вместо того чтобы выводиться через протоки в полость кишечника, из разрушенных воспалением клеток попадают непосредственно в ткани поджелудочной железы, фактически переваривая сам орган. Это одна из главных причин летальных исходов при остром панкреатите.
Но даже если этой опасности удается избежать, болезнь не проходит без последствий.
Любое воспаление — неважно, острое или хроническое, — нарушает нормальную работу органа. Если речь идет о работе поджелудочной железы, то прежде всего снижается ее экзокринная функция.
Это значит, что вырабатывается слишком мало ферментов для нормального пищеварения, ухудшается усвоение питательных веществ, от чего страдает весь организм. Наблюдается потеря в весе.
Появляются признаки нехватки витаминов (в первую очередь жирорастворимых А, D, К), которые могут проявляться в виде хрупкости костей, сухости кожи и волос, кровоточивости. Недостаток железа приводит к анемии.
Снижение концентрации жиров в организме нарушает нормальный синтез половых гормонов (жиры — единственный источник, из которого они производятся). Нарушается либидо, меняется характер оволосения. Дефицит белка приводит к атрофии мышц и к отекам.
Кроме ферментов, поджелудочная железа синтезирует и бикарбонаты — вещества, ощелачивающие поступающее из желудка кислое содержимое. Когда их количество уменьшается, для пищевого комка не образуется щелочная среда, и он повреждает слизистую оболочку двенадцатиперстной кишки. Из-за этого появляются язвы.
Если воспалительный процесс длится долго и погибает большая часть клеток поджелудочной железы, вырабатывающих инсулин, развивается сахарный диабет. Подобное происходит при хроническом панкреатите примерно в 10% случаев[3].
Поскольку воспаленная ткань всегда отекает, она может сдавить выводной проток желчного пузыря, который проходит в толще головки поджелудочной железы. Если отек столь силен, что нарушается нормальный отток желчи, то может начаться желтуха (до 3% случаев).
Кроме того, доказано[4], что есть прямая связь между хроническим воспалением поджелудочной железы и ее злокачественным перерождением.
Диагностика воспаления поджелудочной железы
При диагностике острого воспаления поджелудочной железы врач обращает внимание на характерные жалобы пациента.
Во время исследования крови обнаруживаются воспалительные изменения (повышение СОЭ и лейкоцитов), а также наблюдается более чем в три раза увеличенная активность ферментов (амилазы или липазы крови).
Определить изменения в самом органе помогает ультразвуковое исследование, но более достоверны магнитно-резонансная томография или компьютерная томография (если эти два вида исследований доступны). При сомнениях (и при наличии соответствующего оборудования) врач может назначить лапароскопию.
Для диагностики хронического панкреатита обычно проводят:
- Анализы крови. С их помощью определяются признаки воспаления, увеличенная активность амилазы, диспротеинемия, характеризующаяся измененным соотношением белков в плазме крови, или гипопротеинемия, свидетельствующая об общем снижении содержания белка в крови.
- Анализ кала общий . При специальном окрашивании под микроскопом видны непереваренные жиры, а если ситуация уже запущенная — непереваренные мышечные волокна.
- Анализ кала на активность ферментов , чаще всего это определение активности панкреатической эластазы-1 в кале. При хроническом панкреатите она снижена.
- Дуоденальное зондирование с анализом содержимого (выполняют при наличии возможности). Процесс происходит следующим образом: пациент глотает специальный зонд, который доходит до двенадцатиперстной кишки; затем ему вводят лекарство, стимулирующее выработку секрета поджелудочной железы; полученные пробы исследуют на активность ферментов трипсина, липазы и содержание бикарбонатов — щелочного субстрата, необходимого для нормальной работы пищеварительных ферментов.
- Ультразвуковое исследование поджелудочной железы (по назначению также компьютерная томография или магнитно-резонансная томография) — позволяет оценить непосредственно структуру и строение органа.
Кроме того, косвенным признаком развития панкреатита можно считать уменьшение выраженности нарушенного пищеварения после нескольких дней приема панкреатических ферментов.
Меры лечения при панкреатите
Панкреатит — патология, опасная для жизни, поэтому лечение должен назначать только врач.
Если речь идет об остром панкреатите, пациента обязательно госпитализируют в хирургический стационар. Первые три дня необходимо соблюдать голод: вплоть до того, что все содержимое желудка удаляется зондом.
К животу прикладывают пузырь со льдом и назначают постельный режим.
Эта классическая формула называется «холод, голод и покой», и с нее начинают лечение как при остром панкреатите, так и при обострениях хронического панкреатита.
Конечно, в первом случае такими мерами не ограничиваются. Чтобы уменьшить боль и восстановить нормальный отток панкреатического сока, назначают спазмолитики.
Поскольку боль может быть очень сильной, иногда обращаются к наркотическим анальгетикам.
Для снижения активности поджелудочной железы назначают антагонисты соматотропина, например октреотид или ланреотид, при сопутствующих кровотечениях — соматостатин или терлипрессин.
В зависимости от состояния пациента прибегают к симптоматическому лечению, позволяющему скорректировать те или иные изменения в его организме. Могут назначать:
- препараты, нормализующие артериальное давление;
- средства, поддерживающие нормальную работу сердца;
- антибиотики при гнойном воспалении и прочее.
Чтобы вывести из крови токсические продукты воспаления, используют инфузионную терапию (так называемые капельницы). Если развивается панкреонекроз, пациента оперируют, удаляя омертвевшие участки поджелудочной железы.
При обострении хронического панкреатита, как уже упоминалось, в первые три дня также рекомендуется режим «холод, голод и покой». По истечении этого срока, если состояние позволяет, можно начинать есть. Поначалу — хорошо разваренные каши, кисели, протертые супы. Постепенно разрешается переходить на твердую пищу.
В рационе при диете должно содержаться много белка, лучше молочного или соевого. Рекомендуется ограничить употребление продуктов с тугоплавкими животными жирами (со свиным, бараньим), но растительные и молочные жиры не запрещены. Более того, нежелательно выбирать обезжиренные молочные продукты.
Не только допускаются, но даже рекомендуются (при условии употребления ферментов и нормальной переносимости подобной пищи) жирные десерты, арахисовое масло и прочие продукты такого рода. Категорически запрещается алкоголь.
Нельзя есть натощак кислое, жареное, копченое, соленое или начинать трапезу с жирных бульонов, богатых экстрактивными веществами.
Между тем необходима не только диета, но и прием лекарств. Чтобы снять боль, рекомендуют принимать анальгетики и спазмолитики. Обезболивающим действием обладают и ферменты поджелудочной железы — они обеспечивают покой пораженному органу[5] во время приема пищи.
Ферментные препараты на постоянной основе назначают при внешнесекреторной недостаточности поджелудочной железы. Они восстанавливают нормальное пищеварение, позволяя усваиваться всем необходимым питательным веществам.
А чтобы поддержать их эффект и восстановить нормальную среду в двенадцатиперстной кишке, назначают Н2-блокаторы, или ингибиторы протонной помпы, которые снижают кислотность желудочного сока.

Источник: https://www.pravda.ru/navigator/vospalenie-podzheludochnoi-zhelezy.html