Хронический панкреатит – это воспалительное заболевание поджелудочной железы. Бывает двух типов:
- острый – стремительное появление отёка или панкреонекроза с последующим воспалением;
- хронический – длительно текущий процесс с периодами ремиссий и обострений с постепенным замещением железистой ткани на фиброзную соединительнотканную прослойку.
Ранее мы приводили полный список обезболивающих препаратов для желудка, ознакомиться с ним можно тут.
Причины возникновения панкреатита
До 25% случаев развития панкреатита имеют неизвестную этиологию. Среди остальных факторов, провоцирующих воспаление железы, выделяют:
- Токсико-метаболические нарушения. Патология может развиться при злоупотреблении алкоголем (более 40 г. чистого этанола в сутки в течение 1 года и более), частом курении (свыше 1 пачки в день). Реже в роли фактора риска выступают нарушения минерального обмена (гиперкальциемия, гиперпаратиреоз) и хроническая почечная недостаточность.
- Врождённые генетические дефекты (мутации генов CFTR и SPINK1, дефицит а-1-антитрипсина).
- Функциональные расстройства биллиарного тракта.
- Воспалительные заболевания кишечника. Патогенная флора проникает восходящим путём.
- Нарушение кровоснабжения органа. Атеросклеротические изменения сосудов, тромбоз, сдавление соседними органами приводят к гипоксии поджелудочной железы с последующим развитием воспаления в ишемизированных участках.
- Обструктивные факторы. Закупорка холедоха конкрементом (при желчнокаменной болезни), опухолью, кистами двенадцатиперстной кишки блокируют выделение ферментов, в результате они «переваривают» сам орган.
- Проникновение в ткани бактериальной (кампилобактерии, стафилококки) или вирусной (Коксаки) флоры гематогенным или лимфогенным путём.
- Длительный приём панкреотоксических медицинских препаратов (тиазидовые диуретики, глюкокортикостероиды, азатиоприм).
- Врождённые аномалии протоков.
В основе развития панкреатита лежит повреждение клеток железы пищеварительными ферментами, которые вырабатываются ей самой. В норме они активируются только в просвете кишечника. На фоне вышеописанных изменений действие происходит внутри органа. Развивающееся воспаление проявляется отёком, экссудацией и повышением проницаемости питающих капилляров.
В тяжёлых случаях воспалительный процесс распространяется на соседние образования: забрюшинная клетчатка, брюшина, большой сальник, брыжейка толстого и тонкого кишечника и связочный аппарат печени.
Клинические проявления
Основными спутниками заболевания являются:
- Болевой синдром (у 85 % пациентов). Боли локализуются в эпигастральной области и левом подреберье. При вовлечении всех тканей органа могут быть опоясывающими.
- Диспепсические расстройства. Развиваются из-за нарушения внешнесекреторной функции. Больных беспокоят тошнота, периодическая рвота, чувство переполнения желудка после приёма незначительного количества пищи. Спустя 6-10 лет от начала хронического панкреатита на фоне массивной гибели ациноцитов меняется состав стула. Он характеризуется стеатореей (наличием непереваренных жиров) и креатореей (непереваренные мышечные волокна).
- Сахарный диабет. Развивается спустя 5-8 лет от начала заболевания панкреатитом.
- Интоксикационный синдром. Температура тела повышается до высоких цифр (38-40 градусов), имеется слабость, повышенная утомляемость, частые головные боли.
Международное сообщество врачей одобрило несколько классификаций хронического панкреатита в зависимости от выраженности симптоматики. Самой распространённой является Манчестерская.
| Степень активности | Признаки |
| Лёгкая | Регулярные боли, сохранена эндокринная и экзокринная функции, осложнения отсутствуют, необходимости в регулярном приёме анальгетиков нет. |
| Умеренная | Постоянные боли, потребность в анальгетиках более 1 раза в неделю, начальные признаки внешне- или внутрисекреторной недостаточности. Осложнений нет. |
| Выраженная | Имеется минимум один из следующих критериев:
|
Классификация острого панкреатита основана на степени тяжести.
| Форма течения | Проявления |
| Лёгкая | Отёк тканей железы, легко поддается терапии, прогноз – благоприятный. |
| Тяжёлая | Имеются нарушения в других органах и тканях на фоне распространения воспалительного процесса или развития эндокринной и (или) экзокринной недостаточности. Есть местные осложнения (абсцесс, кисты, некроз). |
Рекомендуем вам ознакомиться с проверенными методами очищения поджелудочной железы, все способы и пошаговую инструкцию вы можете посмотреть тут.
Осложнения
Тяжёлые формы воспалительного процесса в поджелудочной железе могут сопровождаться такими осложнениями, как:
- Стриктуры в желчных протоках и выводящих путях поджелудочной железы.
- Кисты (полости с плотной капсулой из соединительной ткани). Формируются в очагах скопления экссудата, как исход воспаления.
- Стеноз любого участка двенадцатиперстной кишки.
- Остеопороз.
- Сахарный диабет 1 типа.
- Некроз железы с последующим присоединением инфекции.
- Абсцесс. Возможен прорыв гнойной полости в брюшное пространство или соседние образования (связочный аппарат, желудок, селезёнка).
Диагностика
Минимальный набор лабораторных и инструментальных исследований включает в себя:
- Общий анализ крови. При бактериальном воспалении – повышение СОЭ, лейкоцитоз, сдвиг лейкоцитарной формулы влево; при вирусном – лейкопения и лимфоцитоз. На фоне выраженной интоксикации и нарушении пищеварения возможно развитие анемии (снижение числа эритроцитов, показателей – гематокрита и гемоглобина).
- Биохимический анализ крови. Возможно повышение АСТ и АСТ. Активность воспалительного процесса оценивается по подъёму амилазу и липазы (в 3 и более раз). При вовлечении в патологию печени – подъём уровня билирубина и щелочной фосфатазы.
- Общий анализ мочи (повышение амилазы).
- Копрограмма. Признаки экзокринной недостаточности: креаторея, стеаторея, изменение консистенции кала.
- Ультразвуковое исследование органов брюшной полости. Поджелудочная железа увеличена в размерах, эхогенная структура неоднородная, возможно обнаружение полостных образований: абсцессов и кист.
- ФГДС – визуальная оценка состояния слизистой оболочки желудка и двенадцатиперстной кишки, а так же выявление нарушение со стороны большого сосочка. Отсутствие желчи в просвете кишки – признак обтурации биллиарных протоков.
- ЭКГ – для поиска метаболических изменений и исключения инфаркта миокарда.
При затруднительной диагностике могут быть показаны КТ и МРТ, лапароскопия (визуальный осмотр органа посредством введения эндоскопа).
Дифференциальная диагностика проводится со следующими патологиями:
- ишемический некроз кишечника;
- рак поджелудочной железы;
- язвенная болезнь желудка и двенадцатиперстной кишки;
- инфаркт миокарда;
- кишечная непроходимость;
- мочекаменная болезнь;
- радикулопатия и различные невралгии.
Методы лечения панкреатита
Терапия острого и хронического панкреатита существенно различаются. При первом варианте показаны:
- Голод на 3-5 суток с использованием парентерального питания.
- Зондирование и аспирация содержимого желудка.
- Местная гипотермия (грелка со льдом на эпигатрий и левое подреберье).
- Анальгетики (НПВП).
- Спазмолитики.
- Инфузионная терапия – для коррекции метаболических нарушений из расчёта 40 мл на 1 кг массы тела.
- Антисекреторные препараты. Например, ингибиторы протонной помпы.
- Антиферментная терапия.
Если на фоне лечения в течение 6 часов общее состояние не нормализуется или развиваются осложнения панкреатита, больной переводится в отделение реанимации и интенсивной терапии. Добавляются следующие методы:
- Коррекция реологических свойств крови и детоксикация (Репополиглюкин и Гепарин).
- Антибиотикотерапия широкого спектра действия. Отлично зарекомендовали себя цефалоспорины III поколения (Ципрофлоксацин) в сочетании с Метронидазолом.
При отсутствия эффекта в течение 24 часов с момента госпитализации, появлении признаков перитонита или скопления жидкости в брюшной полости по данным УЗИ показано лапароскопическое вмешательство. В ходе операции проводятся следующие действия:
- подтверждение диагноза «Острый панкреатит»;
- подтверждение диагноза «Перитонит»;
- удаление экссудата из брюшной полости;
- удаление желчного пузыря или части панкреатической железы;
- дренирование гнойных полостей.
При хроническом панкреатите терапия, прежде всего, направлена на устранение причинного фактора. При токсико-метаболической этиологии – отказ от курения и употребления алкоголя, обструктивной – устранение декомпрессии – аутоимунном – назначение кортикостероидов.
Дополнительно используются:
- Антисекреторные средства.
- Противовоспалительные препараты. Обычно показаны нестероидные ненаркотические анальгетики, в тяжёлых случаях – наркотические (Морфин, Трамадол).
- Анксиолитики – в случае выраженной интоксикации, сопровождающейся возбуждением.
- Спазмолитики – при обструктивных формах панкреатита.
Список основных препаратов
| Название лекарственного средства | Фармакологическая группа | Дозировка |
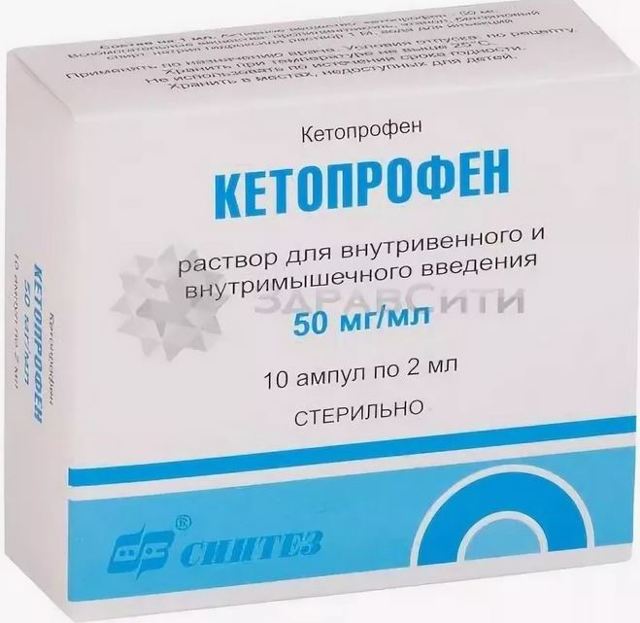
| Кетопрофен |
Нестероидное противовоспалительное средство | 100 мг 2 раза в сутки |
| Парацетамол |
Нестероидное противовоспалительное средство | 500 мг 4 раза в сутки |
| Трамадол | Наркотический анальгетик | 100 мг до 4 раз в сутки |
| Диазепам |
Анксиолитик | 10 мг 4 раза в день |
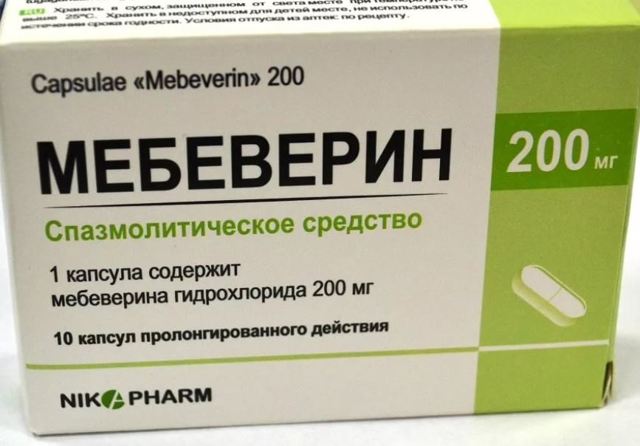
| Мебеверин |
Спазмолитик | 200 мг 2 раза в день |
| Дротаверин | Спазмолитик | 40 мг 3 раза в сутки |
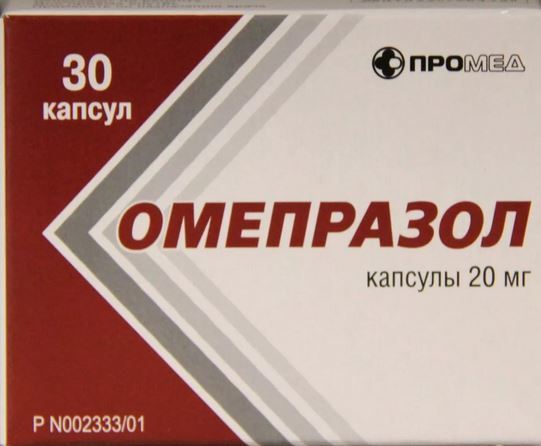
| Омепразол |
Ингибитор протонной помпы | 20 мг 1 раз в сутки |
| Креон 10 000 | Ферментативный препарат поджелудочной железы | По 30 000 ЕД (3 таблетки) после каждого приёма пищи |
| Ципрофлоксацин | Антибиотик широкого спектра действия | 1000 мг 2 раза в день |
Диета при панкреатите
При острых формах назначается голод на 3-5 суток. В случае проведения оперативного вмешательства данный период пролонгируется до 10 дней. А после назначается лечебное питание.
Кратность приёма пищи составляет от 5 до 7 раз в сутки, малыми, дробными порциями. Пища должна содержать белки (80г), жиры (60г), углеводы (200г), а так же необходимые витаминные и минеральные компоненты. Питательная ценность – около 1 500-1 600 ккал.
Список разрешённых и запрещённых продуктов при панкреатите
| Наименование продукта | Что разрешено | Что запрещено |
| Хлебобулочные изделия | До 50 г. белых сухарей. | Все остальные виды. |
| Супы | Из круп на слабом овощном отваре с добавлением вываренного мяса. | Рыбные и мясные жирные бульоны, гороховые и молочные супы, окрошка. |
| Мясо | Любые нежирные разновидности (мясо кролика, говядины, курицы). | Жирные сорта с большим числом прожилок, субпродукты (мозг, селезёнка). |
| Рыба | Любые нежирные сорта. | Любые жирные сорта. |
| Яйца | Всмятку и паровые омлеты. | Отваренные вкрутую яйца и яичница. |
| Молочная продукция | Обезжиренный творог, сливки. | Цельные молочные продукты. |
| Овощные культуры | Кабачки, морковь, картофель – всё в виде пюре. | Все остальные овощи. |
| Фрукты | Печёные яблоки. | Все остальные фрукты. |
| Напитки | Вода минеральная, слабые чаи, навар шиповника. | |
| Специализированные смеси | «Дисо», «Нутринор», произведённые по ГОСТу. |
Прогноз
При остром панкреатите в условиях отсутствия адекватной терапии или наличия осложнения (абсцесс, некроз) высока вероятность развития летального исхода. При несоблюдении врачебных рекомендаций возможен переход в хроническую форму или рецидива.
При хронических формах прогноз для выживаемости – благоприятный. Через 5-10 лет неминуемо развиваются экзокринная и эндокринная недостаточность.
(2
Источник: https://expdoc.ru/chto-takoe-pankreatit-prichiny-vozniknoveniya-bolezni/
Болезнь панкреатит: что за болезнь, причины заболевания, симптомы, методы лечения и профилактика
- 16 Декабря, 2019
- Гастроэнтерология
- Карина Перевалова
Нередко на приеме у терапевта или гастроэнтеролога пациенты узнают, что в их организме прогрессирует болезнь панкреатит. Что за болезнь, почему она возникла, насколько сложно ее лечить – это лишь небольшой перечень возникающих вопросов. Под термином «панкреатит» понимается воспаление поджелудочной железы. Патологический процесс может носить как острый, так и хронический характер. При своевременном обращении к врачу прогноз наиболее благоприятный. Игнорирование патологии приводит к развитию осложнений, представляющих опасность не только для здоровья, но и для жизни пациента.
Патогенез
В норме поджелудочная железа вырабатывает вещества, необходимые для полноценного переваривания пищи. Затем они попадают в двенадцатиперстную кишку.
Под воздействием каких-либо провоцирующих факторов данный процесс нарушается. Ни ферменты, ни пищеварительный сок в тонкий кишечник не поступают.
В результате данные вещества начинают накапливаться в поджелудочной железе, развивается болезнь панкреатит.
Что за болезнь: в основе механизма развития патологии лежит процесс, называемый аутолизом. Другими словами, поджелудочная железа саморазрушается веществами, которые она же и синтезировала. С течением времени орган превращается в полупереваренную массу.
Важно знать о том, что поджелудочная железа не поддается восстановлению. При этом следствием ее дисфункции являются нарушения обмена веществ и сбой процесса переваривания пищи.
Этиология
Касаемо того, от чего панкреатит возникает. Как было упомянуто выше, заболевание может носить как острый, так и хронический характер. В первом случае в основе патогенеза лежит гибель клеток органа, которые являются следствием самопереваривания ферментами, не переместившимися в тонкий кишечник.
Причины возникновения острого панкреатита:
- Злоупотребление спиртосодержащими напитками.
- Наличие конкрементов в желчном пузыре или его протоках.
- Недавно перенесенное хирургическое вмешательство в органы брюшной полости.
- Различного рода травмы.
- Заболевания вирусного характера.
- Аллергические реакции.
- Язва двенадцатиперстной кишки.
- Интоксикация, развившаяся вследствие отравления лакокрасочными материалами, солями тяжелых металлов, лекарственными средствами.
- Аномалии строения поджелудочной железы.
Хронический панкреатит – это патология, для которой характерно периодическое возникновение воспаления органа. Недуг постепенно приводит к развитию функциональной недостаточности поджелудочной железы.
Причины обострения хронического панкреатита:
- Регулярное употребление спиртосодержащих напитков.
- Желчекаменная болезнь.
- Дефицит питательных веществ в организме.
- Несбалансированное питание.
- Патология сфинктера Одди.
- Прием некоторых медикаментов (в частности, НПВС, гормональных препаратов, сульфаниламидов, «Парацетамола», «Тетрациклина», «Фуросемида», «Гипотиазида»).
- Высокий уровень липидов в крови.
- Муковисцидоз.
- Гемохроматоз.
- Атеросклероз сосудов поджелудочной железы.
- Инфекционные заболевания.
- Табакокурение.
- Избыток кальция в организме.
Хронический панкреатит поджелудочной железы характеризуется постоянной сменой периодов ремиссии обострениями. При своевременном и грамотном лечении можно добиться стойкого улучшения самочувствия.
Клинические проявления
Симптомы патологии и их интенсивность напрямую зависят от того, на какой стадии находится недуг. Для острого панкреатита характерны следующие клинические проявления:
- Рвота. Как правило, она мучительная и многократная. После нее человек не чувствует облегчения. Заболевание сопровождается рвотой на любом этапе его развития.
- Панкреатическая колика. Это острые болезненные ощущения, которые возникают в самом начале развития недуга. Они локализуются в верхней части живота. Нередко боль иррадирует в лопатки, левую ключицу. С течением времени интенсивность неприятных ощущений снижается, они становятся тупыми.
- Учащенное сердцебиение. Данный симптом панкреатита у взрослых и детей является следствием общей интоксикации организма.
- Повышенная температура тела. В большинстве случаев она выявляется через 3 дня после начала развития патологии. Существует следующая закономерность: чем выше показатель температуры, тем сильнее поражена поджелудочная железа.
- Вздутие живота. Возникает на ранней стадии развития недуга. В этом случае вздутие часто сочетается с запорами и метеоризмом. В тяжелых случаях оно может свидетельствовать о развитии перитонита.
- Инфильтрат в поджелудочной железе. При пальпации его можно обнаружить уже через 5 дней с момента развития болезни.
Хронический панкреатит может некоторое время протекать бессимптомно или маскироваться под иные патологии. Основные клинические проявления недуга:
- Болезненные ощущения в области живота. Они не имеют четкой локализации, могут быть опоясывающими или иррадировать в спину. Дискомфортные ощущения могут возникать после еды, что свидетельствует о закупорке протока железы при болезни. «Панкреатин» в этом случае помогает купировать приступ. Если причиной боли является воспаление, она может возникнуть в любое время. В этом случае приступ купируется анальгетиками.
- Диарея. Может беспокоить до 6 раз в день.
- Каловые массы становятся жирными и приобретают слишком зловонный запах.
- Тошнота, переходящая в рвоту.
- Резкое уменьшение массы тела.
- Метеоризм.
- Отрыжка.
- Общая слабость.
- Тахикардия.
- Нарушение аппетита.
- Повышенная температура тела.
- Понижение артериального давления.
- Механическая желтуха.
В редких случаях на кожном покрове появляются пятна ярко-красного цвета. Они локализуются на груди, спине и животе. Их особенностью является то, что при надавливании они не исчезают.
Диагностика
При возникновении тревожных симптомов необходимо записаться на прием к терапевту или гастроэнтерологу. Грамотный врач уже на основании жалоб пациента и физикального осмотра может понять, от какой патологии страдает человек. Однако для подтверждения диагноза больному необходимо пройти комплексное обследование, включающее:
- Общий анализ крови. Клинически значимыми являются показатели ферментов поджелудочной железы. Кроме того, СОЭ больше 15 мм/ч свидетельствует о развитии воспалительного процесса.
- Биохимический анализ крови. Врача интересуют показатели глюкозы, холестерина и панкреатических ферментов.
- УЗИ органов брюшной полости. Во время исследования можно выявить увеличение в размерах поджелудочной железы, что является симптомом панкреатита.
- Рентгенографию.
- Гастродуоденоскопию.
- Ангиографию.
При подтверждении диагноза врач рассказывает пациенту о том, что за болезнь панкреатит, как лечить недуг и как предотвратить повторное его развитие или переход в хроническую форму. Кроме того, специалист поможет скорректировать питание.
Лечение
Если у человека указан в истории болезни острый панкреатит, или же у него впервые возникла колика, ему необходимо оказать себе первую помощь. Для этого ему нужно занять положение сидя, прижать колени к груди и дышать поверхностно. Пищу во время приступа принимать запрещено.
Каждые полчаса необходимо выпивать по 50 мл чистой негазированной воды. Если рядом находится кто-либо из друзей или родственников, нужно попросить их приложить на спину в зону поджелудочной железы пакет со льдом. После этого необходимо вызвать бригаду скорой помощи.
Лечение панкреатита острого характера проводится исключительно в условиях стационара. Это обусловлено серьезным риском для жизни пациента.
Медикаментозное лечение острого панкреатита подразумевает прием или введение следующих препаратов:
- Цитостатиков. Активные компоненты способствуют купированию воспалительного процесса. Как правило, врачи назначают «Циклофосфан» и «Фторурацил».
- Обезболивающих («Анальгин», «Ибупрофен», «Промедол»).
- Спазмолитиков («Дротаверин», «Папаверин», «Мебеверин»).
- Холинолитиков. Назначаются с целью нормализации общего самочувствия пациента.
- Антисекреторных препаратов. Назначаются для профилактики осложнений и с целью предотвращения некроза клеток поджелудочной железы. Примеры средств: «Контрикал», «Трасилол».
- Антибиотиков широкого спектра действия. Назначаются в том случае, если в патологический процесс вовлекаются соседние органы. Примеры препаратов: «Мономицин», «Канамицин».
- Коллоидных растворов. Их вводят пациентам, у которых понижен показатель альбумина в крови. При существенном падении гематокрита требуется переливание донорской эритроцитарной массы.
- Аминокислот и электролитных растворов. Их вводят с целью устранения интоксикационного процесса.
Назначается при хронической форме заболевания «Панкреатин». Это препарат, содержащий ферменты поджелудочной железы. Кроме того, в период ремиссии показан прием средств, активные компоненты которых нормализуют процесс пищеварения.
В большинстве случаев лечение панкреатита осуществляется консервативными способами. Иногда проводится хирургическое вмешательство. Операция показана пациентам с разлитым воспалением брюшины, деструкцией желчного пузыря и механической желтухой. Хирургическое вмешательство может проводиться как в плановом, так и экстренном порядке.
Особенности питания
Некоторые пациенты не до конца понимают, что за болезнь панкреатит. Болезнь приводит к саморазрушению и дисфункции поджелудочной железы. Таким образом, корректировка рациона и режима питания – это один из основных этапов лечения недуга.
Принципы диеты:
- В первые 2 дня есть запрещено. Сразу после начала острого приступа панкреатита важно предоставить поджелудочной полный покой. Это способствует уменьшению отека и купированию воспалительного процесса.
- С третьего дня нужно есть 6 раз в день. Но порции при этом должны быть небольшими (100–150 г). Это нужно для того, чтобы не перегружать больной орган. На фоне переедания возникает диарея, несварение, брожение и метеоризм.
- Нужно следить за химическим составом пищи. После купирования болезненных ощущений нужно употреблять не более 150 г белков и 65 г углеводов в сутки.
- Запрещено есть очень горячую и слишком холодную пищу. Все блюда должны быть только теплыми.
Разрешенные продукты:
- подсушенный двухдневный пшеничный хлеб, свежие изделия употреблять в пищу нежелательно;
- каши (рисовая, гречневая, овсяная);
- макаронные изделия;
- овощные супы-пюре;
- нежирные сорта мяса и рыбы;
- запеченные овощи;
- омлет, приготовленный из белка куриного яйца;
- молочная продукция с небольшим процентом жирности;
- сливочное масло (в небольшом количестве);
- несладкие ягоды и фрукты с низким индексом кислотности;
- мед;
- варенье.
Пить рекомендуется чистую негазированную воду. Допустимо включить в рацион травяные чаи, морсы, отвар из шиповника, компоты из сухофруктов.
Запрещенные продукты:
- мясо и рыба жирных сортов;
- чеснок;
- щавель;
- маринады;
- соленья;
- свежая выпечка;
- бобовые культуры;
- маргарин;
- какао;
- кофе;
- редька;
- корица;
- мороженое;
- спиртосодержащие напитки.
Важно знать о том, что за один раз нельзя съедать два разных вида белка. Например, недопустимо кушать одновременно сыр и рыбу.
Народные методы
Некоторые люди при появлении первых тревожных признаков предпочитают обращаться к нетрадиционной медицине, что в корне неверно. Важно понимать, что за болезнь панкреатит. Болезнь сопровождается перевариванием поджелудочной железы.
Вылечить патологию с помощью народных средств невозможно. Нетрадиционные методы не могут рассматриваться в качестве основного лечения. Допускается их использовать только с целью купирования болезненных ощущений и иных неприятных симптомов.
Наиболее действенные рецепты:
- Взять стакан овса, тщательно его промыть. Залить сырье водой. Дать настояться в течение суток. Через 24 часа слить воду, овес высушить. Измельчить сырье до порошкообразного состояния. Развести полученную муку водой. Поставить емкость на огонь, довести средство до кипения. Томить несколько минут. Полученное средство процедить и охладить. Употребить сразу же. Заранее готовить кисель из овса нельзя. Принимать средство ежедневно.
- Взять несколько клубней картофеля. Максимально мелко их измельчить и выжать сок с помощью марлевой ткани. Всего должно получиться 150 мл жидкости. Полученный картофельный сок пить за полчаса до еды. Употреблять нужно только свежую жидкость.
- Мощными противовоспалительными свойствами обладает монастырский сбор. Для его приготовления необходимо взять в равных количествах шалфей, зверобой, девясил, полынь, календулу, ромашку, сушеницу болотную и хвощ полевой. Измельчить все компоненты и тщательно смешать. Взять 5 г полученного сырья и залить его 250 мл кипятка. Дать настояться в течение получаса. Полученную жидкость нужно выпить за 3 приема. Курс лечения – 3 месяца.
- Антисептическими и заживляющими свойствами обладает прополис. Перед каждой трапезой рекомендуется пожевать небольшой кусочек средства. Активные компоненты способствуют нормализации пищеварения и предотвращают отторжение еды поджелудочной железой.
Важно помнить о том, что любое целебное средство является потенциальным аллергеном. При возникновении признаков нежелательной реакции лечение панкреатита народными методами необходимо прекратить.
Возможные осложнения
Развитие неприятных последствий обусловлено вбросом в жидкую соединительную ткань большого количества ферментов и продуктов распада непосредственно поджелудочной железы.
Хронический панкреатит оказывает негативное влияние на другие органы и системы. Чаще всего поражаются: печень, желчный пузырь, системы воротной вены. В тканях самой железы также происходят изменения, которые способны привести к формированию кист и злокачественных новообразований.
У людей с острой формой панкреатита наиболее часто диагностируются следующие осложнения:
- разлитой перитонит;
- почечная и печеночная недостаточность;
- язвы слизистой оболочки, выстилающей желудочно-кишечный тракт;
- желтуха;
- отек легких;
- токсическая пневмония.
Игнорирование заболевания и его последствий приводит к еще более тяжелым осложнениям:
- флегмоне забрюшинной клетчатки;
- образованию свищей в поджелудочной железе;
- абсцессам в брюшной полости;
- сепсису;
- пилефлебиту;
- внутренним кровотечениям.
Вопреки распространенному мнению, сахарный диабет развивается на фоне прогрессирования панкреатита крайне редко. Риск возникновения патологии увеличивается в том случае, если поражение поджелудочной железы является следствием регулярного злоупотребления спиртосодержащими напитками.
Профилактика
Для того чтобы не допустить возникновения панкреатита, рекомендуется соблюдать следующие правила:
- Регулярно подвергать организм умеренным физическим нагрузкам. Высокоинтенсивные занятия повышают риск развития патологии и возникновения обострения при хронической форме недуга.
- Отказаться от табакокурения и употребления спиртосодержащих напитков.
- Своевременно лечить заболевания желчного пузыря.
- Следовать принципам здорового питания. Рацион должен быть сбалансированным. Кроме того, врачи рекомендуют трапезничать часто (до 6 раз в день), но размер порции при этом не должен превышать 200 г. Один раз в неделю желательно устраивать разгрузочный день.
- Отказаться от кофе. Главным врагом поджелудочной железы является растворимый напиток.
Кроме того, следует знать о том, что орган хуже воспринимает продукты, содержащие грубую клетчатку. В связи с этим любые овощи рекомендуется запекать.
В заключение
Под термином «панкреатит» понимается патология, течение которой сопровождается саморазрушением поджелудочной железы.
В основе патогенеза заболевания лежит состояние, при котором пищеварительные ферменты скапливаются в органе, а не продвигаются дальше. Патология может носить как острый, так и хронический характер.
При этом в первом случае симптоматика довольно ярко выражена. Хронический панкреатит нередко протекает в скрытой форме.
Источник: https://SamMedic.ru/447250a-bolezn-pankreatit-chto-za-bolezn-prichinyi-zabolevaniya-simptomyi-metodyi-lecheniya-i-profilaktika
Симптомы панкреатита
Частой проблемой пищеварения становится развитие воспалительных заболеваний органов желудочно-кишечного тракта.
Панкреатит, симптомы которого являются самыми выраженными по сравнению с признаками других заболеваний, считается опасной болезнью с длительным течением.
Какая симптоматика характеризует панкреатит и как происходит сбой в работоспособности поджелудочной железы? За что отвечает орган и к чему приведет воспалительный процесс.
По последним данным статистики, развитие панкреатита наблюдается чаще у молодого поколения. Подростки и дети подвержены воспалению поджелудочной железы не меньше, чем взрослые. Среди работоспособного населения панкреатит диагностируют у 27 человек из 50, страдающих заболеваниями желудочно-кишечной этиологии.
Что за болезнь панкреатит
Что такое панкреатит и как лечить. Панкреатитом считается воспалительный процесс в органе внутренней и внешней секреции — поджелудочной железе.
Целая группа заболеваний и синдромов определяется данным названием. Диагностируя панкреатит, необходимо классифицировать, что за болезни скрываются под воспалительным процессом.
Всемирная международная организация подразделяет заболевания поджелудочной железы:
- Острый процесс. Развивается внезапно с яркой клинической картиной, необходима экстренная госпитализация в отделение гастроэнтерологии.
- Хронический процесс, включая алкогольный панкреатит и другие виды. Развитие хронического панкреатита чаще результат перенесенной острой формы.
- Киста поджелудочной железы. Возникновение патологической полости в результате воспалительно-деструктивных процессов.
- Псевдокиста. Следствие острого или хронического процесса. Характеризуется скоплением большого количества поджелудочного сока в окружении фиброзной ткани.
- Панкреатическая стеаторея. Развивается на фоне хронического панкреатита и характеризуется нарушением регулятивной функции кишечника, связанной с перевариванием и всасыванием жиров.
некроз поджелудочной железы
Острый панкреатит разделен на абсцесс и некроз поджелудочной железы, а также собственно панкреатит, который протекает в следующих формах:
- острая;
- рецидивирующая;
- геморрагическая;
- подострая;
- гнойная.
Виды панкреатита условно разделимые по проявляющейся симптоматике и результатам лабораторных исследований. Боль является основным симптомом при воспалении поджелудочной железы.
боль в животе — симптом панкреатита
Среди видов хронического панкреатита выделяют обструктивный и не обструктивный процессы. Для развития первого заболевания характерно отмирание клеток поджелудочной железы с последующей заменой тканей на соединительные волокна и образованием псевдокист.
Все функции внешней и внутренней секреции при этом утрачиваются даже после проведенного лечения панкреатита и устранения причин, вызвавших заболевание.
Отдельным вариантом считается кальцифицирующий панкреатит — результат образования кальцификатов вне органа, на паренхиме и оболочках.
Хронический необструктивный панкреатит характерен образованием камней в теле железы, расширением протоков и фибротизации тканей органа. Происходит атрофия клеток, вырабатывающих ферменты.
Последующее развитие заболевания приводит к различным панкреонекрозам, которые различаются областью поражения. Это деструктивная форма панкреатита является условной, как заключение панкреонекроз является патолого-анатомическим и в виде диагноза не применяется.
ферменты поджелудочной железы
Людям, страдающим заболеваниями органов пищеварительного тракта, необходимо знать все о панкреатите.
Нарушение работоспособности поджелудочной железы приведет к неправильному выделению и формированию ферментов, необходимых для расщепления полезных веществ и, как следствие, к нарушению обменных процессов организма.
Выработка важных гормонов — инсулина и глюкагона — при воспалении процессе изменится, что станет причиной развития других заболеваний поджелудочной железы, например, сахарного диабета.
Первые признаки панкреатита говорят о любых изменениях в тканях поджелудочной железы и о нарушении функционирования.
Изучая панкреатит, причины и симптомы, помните о важных функциях, которые выполняет поджелудочная железа:
- Участие в обменных процессах при пищеварении.
- Продукция гормонов (инсулина и глюкагона) для участия в углеводном обмене организма.
Механизм работы поджелудочной железы довольно сложный. Орган уникальный по своему строению и замены для нормального функционирования нет. Все процессы деструктивного характера необратимы.
Причины панкреатита
Воспаление поджелудочной железы провоцируют сопутствующие заболевания, имеющиеся у человека.
- Заболевания желчного пузыря. Дискинезии желчных путей, образование камней, а также различные операции на желчном пузыре неизменно приведут к развитию острого панкреатита при несоблюдении подхода к сохранению здоровья.
- Заболевания желудочно-кишечного тракта. Гастрит, дуоденит, колит, энтероколит, язва и другие возможные болезни.
- Заболевания печени и селезенки: цирроз, гепатит.
- Аллергическая реакция приведет к воспалительному процессу в органе, как результат выработки повышенных активных биокомпонентов в кровотоке, которые неблагоприятно влияют на паренхиму органа.
- Инфекции. Заболевания инфекционной этиологии, приводящие к постепенному разрушению поджелудочной железы. Например, вирусный гепатит, грипп.
расположение поджелудочной железы
Причины панкреатита, связанные с факторами риска, разнообразны.
- Переедание. Большое количество пищи заставляет вырабатывать поджелудочную железу повышенное количество панкреатического сока, что приводит к повышенной работоспособности органа, усиленному образованию панкреатического сока, который начинает пагубно влиять на вокруг лежащие ткани.
- Злоупотребление алкоголем.
- Ранения в области живота.
- Паразитические инвазии.
- Частое употребление жирной, жареной, острой, горячей еды.
- Прием лекарственных препаратов.
причины панкреатита поджелудочной железы
Возможной причиной возникновения панкреатита будет аномалия развития или строения поджелудочной железы и органов брюшной полости, а также наследственная предрасположенность.
Стадии панкреатита
Докторами выделяются процессы протекания панкреатита по тяжести:
- легкая;
- средняя;
- тяжелая;
- крайне тяжелая.
Каждому протеканию тяжести соответствует специфическая симптоматика:
- Отек поджелудочной железы. Характерен отек клеток и их последующая гибель, сопровождающийся воспалительным процессом в брюшине, соседних органов. Возникает интоксикация организма из-за всасывания продуктов распада поджелудочной железы, резкое ухудшение общего самочувствия, возможен летальный исход при несвоевременном обращении за медицинской помощью.
- Геморрагическая стадия. Происходит образование панкреатического плотного инфильтрата в органе, повышение температуры тела, могут появляться язвы на слизистой желудка из-за повышенного образования панкреатических ферментов, развитие желтухи из-за отека протоков.
- Панкреонекроз характеризуется гнойным процессом и сопровождается образованием флегмон, абсцессов, свищей с гнойным содержимым, которой может перетекать в другие органы.
- Холецистопанкреатит. Поражается желчный пузырь и его протоки, может начаться септицемия или септикопиемия, внутренние кровотечения. Высок риск попасть на операционный стол.
стационар при лечении панкреатита поджелудочной железы
При отсутствии медицинской помощи в условиях стационара жизнь человека находится в опасности. После проведения положенного лечения начинается восстановительный период, для которого характерны три стадии тяжести: легкая, средняя и тяжелая. Последняя, в свою очередь, подразделяется:
- Фаза истощения. Понижается общий иммунитет, плохо заживают поврежденные ткани поджелудочной железы. Сопровождается дополнительной симптоматикой в виде инфекционных осложнений, развития тромбофлебита, появления депрессивного и астенического синдрома.
- Фаза восстановления характеризуется появлением кисты поджелудочной железы, развитием сахарного диабета или хронического процесса.
Хронический панкреатит подразделяется в зависимости от протекающих симптомов:
- бессимптомная форма;
- болевая;
- рецидивирующая;
- псевдоопухолевая.
По продолжительности процесса воспаление поджелудочной железы проходит несколько стадий:
- Ферментативная (3-5 дней);
- Реактивная (6-14 дней);
- Секвестрации (от 15 дней);
- Исход (от 6 месяцев).
Классификация панкреатита по объему некротических изменений:
- Отечный, или интерстициальный — легкое течение;
- Мелкоочаговый жировой некроз — средняя тяжесть;
- Крупноочаговый распространенный некроз с геморрагическим синдромом — тяжелое течение;
- Тотальный и субтотальный некроз говорит о смерти.
Все виды панкреатита отличаются клинической картиной, методами терапии и последствиями для организма человека.
Симптомы при острой форме
Симптомы панкреатита отличаются по особенности течения, зависят от стадии воспалительного процесса и степени тяжести протекания заболевания.
Признаки панкреатита в острой форме:
- Боль. Чаще «опоясывающего» характера, иррадиирует в левую ключицу, в обе лопатки, в реберную дугу слева. Боли независимы от приема еды, не купируются медикаментами.
- Диспепсические расстройства.рвота, не приносящая облегчения, многократная, тошнота, изжога, отрыжка, диарея, запор. Расстройства стула независимы от приема еды и сменяют друг друга в течение первой недели: вздутие живота,метеоризм.
- Повышение цифр артериального давления.
- Тахикардия.
- Повышение температуры возникнет вследствие развития гнойных процессов. Чем выше показатели, тем тяжелее процесс.
- Бледность или желтушность кожных покровов, связанное с отеком протоков поджелудочной железы.
Лечить панкреатит в острой стадии развития следует в стационаре.
Косвенные признаки панкреатита могут проявляться при диагностировании инфаркта миокарда, прободной язве или приступе острого аппендицита, поэтому необходимо правильно дифференцировать заболевание.
Симптомы хронического процесса
К развитию хронического процесса приводит воспаление поджелудочной железы после перенесенного острого панкреатита. Клиническая картина немного отличается от симптоматики острого процесса. Характерна смена стадий ремиссии и обострения. Повторное появление симптомов панкреатита провоцируется несоблюдением или нарушением диеты, злоупотреблением алкоголя, нервного перенапряжения.
Симптомы хронического заболевания у взрослых:
- Болевые ощущения в области поджелудочной железы, левом подреберье. Усиливается при повышенных физических нагрузках, нарушении диеты, стрессовых состояниях. Определить, где болит при панкреатите, можно с уверенностью сказать, какая часть поджелудочной подверглась воспалительным изменениям.
* Воспаление в хвосте органа будет предаваться болью в области левого подреберья;
* При воспалении головки боль локализуется с правой стороны ребер;* Вся область эпигастрия будет болезненной при воспалительном процессе в теле железы.
- Расстройства стула, характеризующееся длительной диареей, которая сменяется на приступы запора. Происходит подобное из-за недостаточной выработки нужных ферментов для расщепления полезных веществ. Появление повышенного газообразования связано с увеличением роста патогенных микроорганизмов.
- Снижение массы тела связано чаще с отсутствием аппетита.
- Ухудшение состояния кожных покровов: бледность, сухость, желтушность, реже — синюшность кончиков пальцев.
- Развитие анемии, гиповитаминоза, апатичности вследствие недостаточного переваривания пищи.
В периоды ремиссии человек чувствует себя замечательно, иногда отмечая нарушения стула и процесса пищеварения.
Лечение панкреатита поджелудочной железы
Лечение панкреатита с симптоматикой и в любой степени развития заболевания необходимо незамедлительно.
При острой симптоматике терапия проводится в условиях стационара с назначением внутривенных вливаний для восстановления водно-солевого баланса в организме и для профилактики обезвоживания.
Холод на область живота замедляет выработки ферментов, негативно влияющих на ткани воспаленного органа. Соблюдение строгой диеты важный этап на пути к выздоровлению. Целесообразно применение болеутоляющих препаратов для купирования болевого синдрома.
медикаменты и диета при лечении панкреатита
Воспаление поджелудочной при хроническом развития панкреатита требует терапии в амбулаторных условиях. Однако, при осложнении самочувствия человека показано гастроэнтерологическое отделение. Назначаются лекарственные препараты, направленные на уменьшение болей, блокирующие или тормозящие активную выработку ферментов.
Что делать, если воспалилась поджелудочная железа:
- Не есть и не пить.
- Лечь на спину и попытаться расслабиться.
- Нельзя пить болеутоляющие препараты.
- Приложить холод на место поджелудочной железы.
- Вызвать скорую помощь.
Как лечить народными средствами
Лечение панкреатита осуществляется медикаментами и возможно совместное применение народных методов. Устранение причины болевых ощущений при помощи диеты является основным способом в восстановлении нормального функционирования железы.
народные средства при панкреатите
Результата лечения становится более эффективным при использовании настоев и отваров трав.
Врач назначает основную терапию и дает подробные разъяснения по поводу народных рецептов. Выбор — чем лечить панкреатит и как правильно использовать средства народной медицины, заключается и в профилактике рецидивов заболевания.
Чем снять воспаление поджелудочной железы:
народная медицина при панкреатите
- ромашка;
- тысячелистник;
- кора дуба;
- семена льна;
- кора и ягоды барбариса;
- шалфей;
- календула;
- бессмертник;
- кукурузные рыльца;
- корни цикория;
- листья брусники, земляники;
- девясил;
- корни лопуха;
- одуванчик;
- зверобой.
При комбинации травяных отваров положительный эффект усиливается. Заваривают травы обычным способом, указанным на упаковке и пьют начиная с небольших доз натощак. Наблюдая за состоянием организма, употребление народных рецептов до 100-150 мл в день.
Разобравшись, как лечится панкреатит, помните что травяные настои должны обладать следующими свойствами:
- спазмолитические;
- желчегонные;
- повышающие аппетит;
- общее укрепление организма.
Прием одного и того же средства не затягивать более, чем на 2 месяца.
Диета при панкреатите
Эффективное лечение панкреатита заключается в строгом соблюдении прописанной врачом диеты.
Принципы стола №5:
- Дробность питания до 6-7 раз в сутки.
- Еда теплая.
- Достаточное количество жидкости, в том числе минеральной воды комнатной температуры.
- Небольшие порции еды.
- Правильная термическая обработка-варка, тушение и запекание.
- Приветствуется постность блюд.
- Соблюдение диеты в течение года.
- Повышенное количество белка при составлении меню.
Все виды панкреатита поддаются рациональному лечению с корректировкой питания во время обострения воспаления. Абсолютными запрещенными продуктами являются:
запрещено при панкреатите
- жирное, жареное, копченое;
- сладкие десерты;
- алкоголь;
- консервация;
- сдобное тесто;
- кислые фрукты и овощи.
Принцип диеты при воспалительных заболеваниях поджелудочной заключается в щадящем воздействии на орган.
Профилактика панкреатита поджелудочной
Суть профилактики сводится к правильному питанию, ведению здорового образа жизни и своевременному лечению сопутствующих патологий. Последствия панкреатита после перенесенного заболевания в течение жизни будут преследовать человека:
- расстройства стула;
- опасность повторения обострения заболевания;
- развитие других заболеваний желудочно-кишечного тракта.
Что такое панкреатит и чем опасен, должен знать каждый человек. Развитие острого и хронического, а также исход заболевания зависит от пациента.
Серьезными осложнениями будут онкологические заболевания, развитие панкреонекроза, что приведет к частичному удалению органа.
Иногда страдают органы других систем организма: сердечно-сосудистая патология, дыхательная система, будет развитие сепсиса или воспалительных заболеваний головного мозга.
Симптомы панкреатита
Ссылка на основную публикацию
Источник: https://opodjeludochnoy.ru/simptomi_i_diagnostika/simptomy-pankreatita