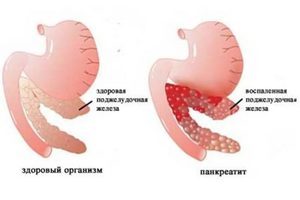
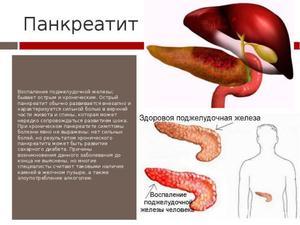
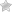Разновидности панкреатита
Для того чтобы назначить по-настоящему эффективное лечение, в первую очередь необходимо определиться с точным диагнозом. А для этогоя, прежде всего, следует разобраться во всех разновидностях болезни поджелудочной железы у детей и причинах изменений в организме.
- Реактивный панкреатит является достаточно распространенным заболеванием среди детей. Возникает эта патология вследствие инфекционных процессов в организме, которые дают осложнения на функционирование поджелудочной железы. Повышенная нагрузка на поджелудочную железу появляется также из-за употребления различных антибиотиков и других сильных медикаментов. Реактивное изменение поджелудочной железы у ребенка характеризуется высокой температурой, рвотой и приступами боли.
- Хронический панкреатит возникает у юных пациентов нечасто. Как правило, беспокоит детей в возрасте от 6 до 17 лет. Главной причиной возникновения такой патологии врачи считают нездоровое питание, из-за которого нормальные ткани поджелудочной железы могут заменяться неактивными. При хроническом виде болезни вероятны обострения, проявления воспалений в травмированном органе. В результате таких процессов появляется сильная боль и высокая температура тела.
- Острый панкреатит может наблюдаться у детей 10-12 лет. Причиной его возникновения является серьезный отек поджелудочной железы, который вызывается аллергической реакцией на какой-то внешний раздражитель либо медикамент.
Причины панкреатита у детей
Разумеется, для того чтобы приступить к лечению заболевания первоначально необходимо разобраться с причинами, провоцирующими возникновение патологии. Ведь, как правило, эффективная терапия направлена на избавление именно от процессов и явлений, приведших пациента к такому состоянию. Обычно, причинами панкреатита у детей становятся:
 употребление сладких и жирных блюд в больших количествах;
употребление сладких и жирных блюд в больших количествах;- регулярные переедания;
- воспаления кишечника;
- патологии желчного пузыря;
- наличие глистов и других паразитов в организме;
- побочные эффекты медикаментов;
- отравления пищей;
- прививки.
Вдобавок предпосылками возникновения воспалений поджелудочной железы у детей могут стать вирусные и инфекционные болезни: грипп, ветрянка, энтеровирус, герпес. Сбои в работе пищеварительного тракта также способствуют развитию панкреатита: холецистит, язва, гастрит.
Слизь в кале у грудничка: причины и лечение
У детей в возрасте от 8 до 17 лет панкреатит протекает, обычно, в легкой форме. В тяжелой форме патология проявляется крайне редко. А у малышей 5-8 лет симптомы болезни и вовсе слабо выражены.
У маленьких пациентов острый панкреатит выражается:
 отсутствием аппетита;
отсутствием аппетита;- тошнотой;
- болевыми приступами в области живота, отдающими в спину и левый бок;
- расстройствами желудка;
- вздутием и отрыжками;
- учащением пульса;
- метеоризмом;
- появлением желтизны на глазных белках;
- возникновением белого налета на языке и высыпаниями на коже;
- бледностью кожных покровов и сухостью во рту;
- рвотой;
- температурой тела от 37 градусов;
- резкими перепадами настроения, плаксивостью.
Все эти признаки вызывают множество неприятностей, поэтому при появлении симптомов панкреатита следует незамедлительно обратиться к специалисту.
Реактивный панкреатит, поражающий поджелудочную железу, постепенно разрушает орган. Прогрессирует из-за нездорового питания и нестабильных приемов пищи. Кроме того, реактивный панкреатит у детей может развиваться из-за патологий пищеварительного тракта и инфекционных заболеваний.
Реактивное изменение поджелудочной железы часто встречается у детей до года. Случается это на фоне преждевременного введения в рацион младенца жирного мяса или виноградного сока. Именно из-за этого поджелудочная железа не справляется с нагрузками и постепенно разрушается. Признаки реактивной формы заболевания:
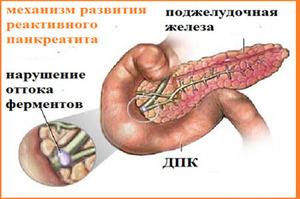 тошнота;
тошнота;- диарея;
- повышенная температура;
- сильная рвота;
- острая боль возле пупка.
Хроническому панкреатиту у детей свойственна продолжительность заболевания и определенная форма. Симптомы хронического панкреатита могут проявиться у детей 6-17 лет.
Правда, очень часто хронический панкреатит протекает практически незаметно. При такой форме заболевания ребенок может лишь изредка жаловаться на незначительную ноющую боль в боку.
Однако есть и характерные черты хронической формы панкреатита:
- запоры;
- рвотные позывы;
- плохой аппетит;
- высокая температура тела;
- быстрая утомляемость;
- возникновение сыпей на коже;
- существенная потеря веса без видимых причин;
- тупые боли в верхней части брюшной полости, появляющиеся после приема пищи.
При этом боль может носить постоянный характер или проявляться периодично. Приступ боли может от часа до нескольких дней. Зачастую боль появляется из-за чрезмерных физических нагрузок, а в случае ухудшения ситуации может ощущаться даже в области сердца.
Анемия у детей: симптомы малокровия и методы лечения
Часто хроническое воспаление поджелудочной железы появляется на фоне таких заболеваний, как холецистит, дисбактериоз, метеоризм, камни в желчном пузыре.
Опасность хронической патологии кроется в незаметном развитии болезни, медленно разрушающей внутренние органы.

При пальпации травмированного органа у пациента появляются болевые ощущения. Если у малыша острый панкреатит, то анализ крови говорит об умеренном нейтрофильном лейкоцитозе. Явным признаком острого воспаления поджелудочной железы является также наличие в организме креатореи и стеатореи.
Ультразвуковое исследование, в свою очередь, дает возможность проконтролировать увеличение размеров поджелудочной железы и уплотнений в ее тканях. Обзорная рентгенография позволяет выявить всяческие изменения в пищеварительных органах. При необходимости диагностика предусматривает МРТ и КТ брюшной полости.
Лечение панкреатита дома
После появления первой симптоматики панкреатита для начала следует обратиться к доктору, который определит причины возникновения болезни. Лечение панкреатита направлено в первую очередь на стабилизацию функционирования поджелудочной железы и устранение всех имеющихся симптомов.
Лечить патологию в острой форме у малышей необходимо в стационаре под присмотром специалистов. При этом терапия включает в себя обязательное соблюдение питьевого и постельного режима. Чтобы уберечь малыша от нежелательных последствий болезни, ему колют обезболивающие и противовоспалительные средства.
После устранения острых проявлений заболевания терапию можно продолжать в домашней обстановке. При этом доктор выписывает ребенку препараты, улучшающие функционирование воспаленного органа. А для облегчения состояния малыша и предотвращения рецидивов воспаления, врач дополнительно назначает диету и поддерживающую терапию.
Диета для ребенка при панкреатите
 Соблюдение строгой диеты – обязательное условие для выздоровления. При острой форме панкреатита пациент на протяжении нескольких дней должен голодать. При этом питательные элементы малышу вводят внутривенно. А после того как пищевая адаптация заканчивается, врачи назначают особую диету для больного ребенка. Такое меню предполагает пищу, нормализующую панкреатическую секрецию. В рационе малыша необходимо сократить количество потребляемых жиров и углеводов. А лучше и вовсе вычеркнуть эти вещества из меню. Из рациона также следует исключить фастфуд, острые и жареные блюда. Ни при каких обстоятельствах не давайте ребенку газированных напитков.
Соблюдение строгой диеты – обязательное условие для выздоровления. При острой форме панкреатита пациент на протяжении нескольких дней должен голодать. При этом питательные элементы малышу вводят внутривенно. А после того как пищевая адаптация заканчивается, врачи назначают особую диету для больного ребенка. Такое меню предполагает пищу, нормализующую панкреатическую секрецию. В рационе малыша необходимо сократить количество потребляемых жиров и углеводов. А лучше и вовсе вычеркнуть эти вещества из меню. Из рациона также следует исключить фастфуд, острые и жареные блюда. Ни при каких обстоятельствах не давайте ребенку газированных напитков.
Рожистое воспаление кожи и его симптомы
Спустя несколько дней малыша можно кормить перетертыми жидкими кашками, которые сварены на воде или молоке. Рацион может также включать в себя негустое овощное пюре. Вдобавок можно делать кисели и компоты из сухофруктов. Если общее состояние юного пациента значительно улучшилось, меню можно увеличить, дополнив его овощными супами с добавлением круп и белковыми блюдами.
Если вы наблюдаете улучшения в поведении малыша, через две недели ему можно давать запеченные яблоки и всевозможные запеканки из овощей. При этом каждое блюдо должно быть теплым.
Через месяц соблюдения специальной диеты меню можно расширить. К примеру, в рацион можно добавить запеченные и тушеные блюда, а также продукты с более выраженным вкусом:
- рыбу;
- мясо;
- курицу;
- сладкие пудинги;
- творожные блюда;
- спагетти и макароны.
Однако несмотря на заболевание, пища для ребенка должна содержать все нужные микроэлементы и витамины. Помимо этого, кормить ребенка следует довольно-таки часто – не менее 5 раз в течение дня. А порции должны быть маленькими.
С помощью такого меню можно нормализовать работу поджелудочной железы и минимизировать проявление симптомов панкреатита у ребенка.
Медикаментозное лечение панкреатита у детей
Разумеется, вылечить панкреатит у ребенка можно при помощи фармацевтических средств. Грамотно подобранные препараты позволяют не просто устранить неприятные проявления заболевания, но и полностью избавиться от патологии. Медикаментозное лечение воспалений поджелудочной железы у ребенка предусматривает использование комплекса лекарств.
 анальгетики – диклофенак, парацетамол;
анальгетики – диклофенак, парацетамол;- для устранения рвотных позывов – церукал, мотилиум;
- спазмолитики – дюспаталин;
- антисекреторные препараты – фамотидин, пирензипин;
- ферментные лекарства – креон, панкреатин.
В некоторых ситуациях врачи прибегают к использованию антигистаминных препаратов, сильнодействующих антибиотиков и кортикостероидов.
Панкреатит у ребенка является довольно-таки серьезным расстройством поджелудочной железы. К тому же сопровождается недуг весьма неприятными симптомами. А совсем маленьким детям переносить подобное состояние очень тяжело. Поэтому не пытайтесь заниматься лечением самостоятельно – обнаружив первые проявления патологии, сразу же обратитесь к врачу!
Источник: https://rodinkam.com/detskie-zabolevaniya/prichinyi-priznaki-i-lechenie-pankreatita-u-detey
Панкреатит у детей: симптомы поджелудочная железа ребенка лечение
Что необходимо знать о панкреатите в детском возрасте? В первую очередь, каждый родитель должен понимать, что панкреатит у детей встречается довольно-таки часто. Данное заболевание характеризуется воспалением поджелудочной железы, и это в дальнейшем приводит к нарушению не только органа, но и выработки инсулина.
Рекомендации от Еленой Малышевой в спецвыпуске «Жить здорово!», как побороть пакреатит при помощи исцеляющих воздействии природных средств.
Стоит отметить, что заболевания поджелудочной железы у детей – опасное заболевание, которое требует быстрой диагностики и лечения.
Основные причины
 Детский организм не способен самостоятельно справиться с некоторыми болезнями, ведь иммунная система в отличие от взрослого организма не настолько сильная. Поэтому ребенок более восприимчив к разнообразным внешним факторам.
Детский организм не способен самостоятельно справиться с некоторыми болезнями, ведь иммунная система в отличие от взрослого организма не настолько сильная. Поэтому ребенок более восприимчив к разнообразным внешним факторам.
Основные причины панкреатита у детей:
- Большие промежутки в питании (прием пищи).
- Неправильное питание.
- Если родители без консультации врача дают ребенку медикаментозные препараты, которые влияют на работу ПЖ.
- Часто панкреатит у ребенка начинается на фоне даже незначительного травмирования живота.
- Постоянные физические или силовые упражнения.
Помимо этого у ребенка панкреатит может возникнуть при патологии, в частности желудочно-кишечного тракта.
Отметим, что детский панкреатит могут спровоцировать разнообразные инфекционные и вирусные болезни.
Например:
- Энтеровирусная инфекция.
- Грипп.
- Инфекционное заболевание, например, ветряная оспа.
- Герпес.
Для того, чтобы избежать заболевания, необходимо своевременно проходить обследование и соблюдать здоровый образ жизни.
Виды и симптомы панкреатита
Воспаление поджелудочной железы у детей может протекать в разнообразной форме. При хроническом течении болезни симптоматика может носить скрытый характер. Но, родителям необходимо обратить внимание на незначительные жалобы ребенка. Например, если ребенок жалуется на ноющую боль в боку.
Почему возникает хронический панкреатит у детей? Основная причина – метеоризм или дисбактериоз. Были зафиксированы случаи, когда у ребенка воспаление поджелудочной железы возникало на фоне холецистита, или при наличии камней в желчном пузыре.
Также читайте: Острый и хронический панкреатит — отличия
Симптомы панкреатита у детей:
- После основного приема пищи, ребенок может жаловаться своим родителям на сильную ноющую боль в животе, особенно в верхней части.
- Появляются частые запоры, понос.
- Малыш начинает быстро терять массу тела.
- Отсутствие аппетита из-за тошноты.
Из дополнительных признаков, можно отметить сыпь на кожном покрове.
Помните, хроническое течение носит опасный характер, ведь симптомы заболевания слабо выражены, а в это время недуг активно поражает внутренние органы и системы.
 На фоне некоторых заболеваний пищеварительной системы часто в детском возрасте возникает и вторая форма панкреатита – реактивная.
На фоне некоторых заболеваний пищеварительной системы часто в детском возрасте возникает и вторая форма панкреатита – реактивная.
Реактивный вид недуга часто проявляется у детей до одного года. Вина по большой части родителей, ведь они так стремятся быстро ввести прикорм, и при этом не знают, что может возникнуть.
Поэтому не стоит раньше времени прикармливать малыша жирными сортами мяса или покупными соками. Если пренебречь этим правилом, то ПЖ ребенка не справиться с большой нагрузкой и в конечном итоге начнет разрушаться.
Симптомы реактивной формы:
- У ребенка возникает острая боль в области пупка (болевой признак носит нарастающий характер).
- Возникает тошнота и сильная рвота.
- Часто в маленьком возрасте воспаление у ребенка протекает с повышением температуры.
Отметим, что первые признаки реактивного панкреатита – отказ от еды, диарея и ухудшение общего состояния.
Последняя форма – острый панкреатит. В этом случае, симптомы носят ярко выраженный характер.
 Возникает:
Возникает:
- Боль в области живота, которая часто отдает в левый бок.
- Метеоризм.
- У ребенка учащается пульс.
- Появляется липкий пот.
- Бледность кожного покрова.
К дополнительным симптомам можно отнести рвоту. Отметим, что в рвотных массах можно увидеть частички желчи. Помимо этого у детей появляется отрыжка и ухудшается общее состояние.
Важно! Не стоит самостоятельно купировать болевой признак. Ведь при таком течении болезни боль может держаться на протяжении нескольких дней, и в конечном итоге отдает в область сердца. Поэтому лечение должно быть комплексное, одни обезболивающие препараты не принесут положительного результата.
Диагностика
Для того, чтобы поставить диагноз, врачи собирают анамнез больного. Если этих данных недостаточно, то больного направляют на лабораторные и аппаратные исследования.
Главный гастроэнтеролог РФ: «ПАНКРЕАТИТ не проходит?! Простой способ лечения уже исцелил сотни пациентов в домашних условиях! Чтобы навсегда вылечить поджелудочную нужно…» Читать далее »
В первую очередь выдается направление на анализ крови. При таком недуге будет видно, что в крови содержится много лейкоцитов, а также ускоренное СОЭ (скорость оседания эритроцитов).
Также читайте: Панкреатит при беременности: что делать
При необходимости проводят биохимическое исследование крови. В ней можно заметить повышенную активность ферментов, в частности амилазы, липазы и трипсина.
Отметим, что в моче тоже можно увидеть активность некоторых ферментов, а именно диастазы или амилазы.
https://www.youtube.com/watch?v=0TUzrBR-JFo
При остром течении необходимо сдать анализ кала, будет отмечаться жир в испражнениях, азот, соединительные волокна.
Для полной уверенности врачи отправляют ребенка на ультразвуковое обследование. При тяжелом течении болезни проводят МРТ или КТ брюшной полости.
Лечение панкреатита у детей
Лечится необходимо только в условиях стационара. В первую очередь проводится консервативная терапия, затем назначается диета и при необходимости оперативное вмешательство.
Основная цель консервативного лечения панкреатита у детей заключается в обеспечении функционального пока, а также на устранении причин и симптомов.
В комплекс входят не только медикаментозные препараты, но и «пищевая пауза». Это означает, что малышу нужно в течение нескольких дней голодать. В это время врачи разрешают пить минеральную воду Ессентуки или Боржоми.
 Панкреатит у детей лечение медикаментозное:
Панкреатит у детей лечение медикаментозное:
- Прописывают спазмолитические лекарственные средства. Например: Но-шпа, Баралгин или Анальгин. Если боль носит ярко выраженный характер, то назначают наркотические препараты, чаще всего Промедол.
- Для того, чтобы восполнить организм полезными веществами, внутривенно вводится раствор Глюкозы, солевые растворы и блокаторы протеолитических ферментов.
- Прописывают анисекреторные средства. С их помощью можно быстро снизить выделение панкреатического фермента.
 Дополнительно назначают препараты для улучшения микроциркуляции и антибиотики.
Дополнительно назначают препараты для улучшения микроциркуляции и антибиотики.
Если недуг не поддается консервативной терапии, то проводится хирургическое лечение. Суть операции – провести резекцию части ПЖ, а также при необходимости дренировать абсцесс, непосредственно в тканях железы. Как вы видите, лечебных процедур много, однако родителям нужно позаботиться и о правильном питании малыша.
Диета:
- Исключить из рациона питания жиры и углеводы.
- Ограничить белки.
 Питаться ребенок должен не менее 5 раз в день. Отметим, что питание дробное, не стоит насыпать большие порции. В противном случае вы создадите сильную нагрузку на поджелудочную железу, и это вызовет боль.
Питаться ребенок должен не менее 5 раз в день. Отметим, что питание дробное, не стоит насыпать большие порции. В противном случае вы создадите сильную нагрузку на поджелудочную железу, и это вызовет боль.
Теперь вы понимаете, какие симптомы панкреатиту и детей и как лечиться. Помните, если соблюдать рекомендации доктора, то можно обойтись и без хирургического вмешательства.
Главное соблюдать дозировку назначенных препаратов, а также придерживаться правильного питания.
На заметку родителям! Всем известно, доктор Комаровский не дает точного названия препарата, который смог бы избавить вашего ребенка от болезни. Но, если его внимательно послушать, то каждый заметит, что доктор уделяет много времени советам, которые помогут легче перенести заболевание.
Источник: https://pankreatitos.ru/vidy-pankreatita/pankreatit-u-detej.html
Панкреатит у детей

Последствием воспалительного процесса будут потеря веса, отсутствие аппетита, регулярная диарея и астеновегетативный синдром. При ранней диагностике прогнозы для ребенка благоприятны, но осложнения могут стать причиной опасных болезней, некоторые из которых не совместимы с жизнью.
1. Что такое детский панкреатит?
Панкреатит — это воспалительно-дистрофическое поражение поджелудочной железы. Отличительной особенностью заболевания в детском возрасте является слабо выраженная симптоматика, которая напоминает другие болезни пищеварительного тракта. Развивается патология на фоне активного воздействия ферментов поджелудочной железы (происходит своеобразное саморазрушение органа).
Провоцирующие факторы включают в себя погрешности в питании, некоторые хронические болезни пищеварительного тракта и последствия инфекционных процессов.
В каком возрасте может появиться болезнь?
Симптомы панкреатита могут проявиться у детей с самого раннего возраста, но в особой группе риска находятся дошкольники и школьники. Связан такой фактор с разнообразием рациона питания и погрешностями в нем.
2. Классификация
Детский панкреатит может проявляться в острой или хронической форме (каждый тип имеет свои особенности симптоматики и отличается по степени поражения пищеварительного тракта).
По характеру изменений в тканях железы различают гнойный, острый отечный, геморрагический и жировой панкреонекроз. Такая классификация проводится с учетом осложнений болезни.
По скорости развития ДП может быть латентным или рецидивирующим.
Классификация в зависимости от происхождения:
- наследственный тип (аутосомно-доменантная передача);
- вторичная форма (на фоне воспалительных процессов в других органах);
- первичный тип (проявляется в виде приступа острого панкреатита).
3. Причины
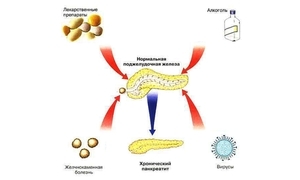
В некоторых случаях причины ДП остаются невыясненными. Среди распространенных факторов, провоцирующих заболевание, выделяются наследственная предрасположенность, аномалии в развитии системы пищеварения, последствия аллергических реакций или инфекционного поражения желудочно-кишечного тракта.
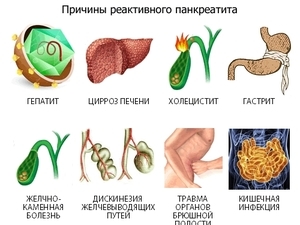
Обязательным условием для возникновения панкреатита является нарушение процесса выработки поджелудочной железой собственных ферментов (расщепление и переваривание собственных тканей). Спровоцировать такую патологию может множество внутренних и внешних факторов.
Причины ДП:
- нарушение оттока панкреатического секрета;
- последствия гельминтозов;
- злокачественные патологические процессы;
- осложнения бактериальных или вирусных инфекций;
- тупые травмы живота;
- лактазная недостаточность;
- аномалии развития протоков поджелудочной железы;
- критичные нарушения в обменных процессах;
- осложнения желчнокаменной болезни или холецистита;
- бактериальное поражение пищеварительного тракта;
- патологии желчевыводящих протоков;
- нарушения режима питания;
- некоторые эндокринные болезни;
- нарушение режима питания при восстановительном процессе;
- последствия тяжелых токсико-аллергических реакций.

4. Формы панкреатита
Детский панкреатит может быть острым, хроническим или реактивным по характеру течения. Каждая форма заболевания имеет свои особенности проявления. Масштаб поражения поджелудочной железы отличается. Панкреатиты разных видов подразумевают разные схемы терапии.
Определить конкретную форму воспалительного процесса может только специалист на основании комплексного обследования ребенка.
Острый
Острый панкреатит у детей характеризуется отечностью тканей поджелудочной железы. Осложнения такой патологии могут проявляться в виде некрозов и кровоизлияний. В группу риска входят дети 10-13 лет.
Основными причинами болезни у данной возрастной категории пациентов являются последствия пищевой аллергии и неправильное питание.
Симптоматика панкреатита проявляется в выраженной форме (харакрены внезапные приступы).
Хронический
Хронический панкреатит развивается на фоне фиброза, склероза или паренхимы поджелудочной железы. Функции органа при таком заболевании нарушаются постепенно.
Для развития воспалительного процесса необходимо наличие дегенеративных изменений в системе пищеварения. Хронический ДП может быть первичным или вторичным. По течению заболевание подразделяется на латентную и рецидивирующую форму.
В первом случае симптоматика слабо выражена, но регулярна. Во втором — периоды обострения сменяются разными по длительности ремиссиями.
Классификация по тяжести течения:
- легкая форма;
- среднетяжелая форма;
- тяжелая форма.
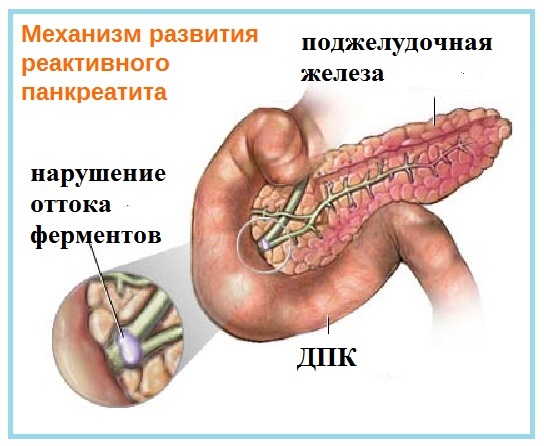
Реактивный панкреатит у детей
Реактивный ДП представляет собой ответную реакцию поджелудочной железы на воспалительные процессы в других органах пищеварения. Истинным панкреатитом такая патология становится только при отсутствии адекватной и своевременной терапии. В группе риска находятся дети 10-14 лет.
Самым распространенным провоцирующим фактором болезни является инфекционное поражение пищеварительного тракта.
5. Симптомы и признаки панкреатита
Детский панкреатит в большинстве случаев развивается в легкой форме. Гнойно-воспалительные процессы относятся к единичным эпизодам в медицинской практике. Симптоматика острого и хронического заболевания отличается. В первом случае приступы возникают внезапно и сопровождаются сильным болевым синдромом. Во втором — проявления панкреатита менее выражены, но носят регулярный характер.
Симптомы ДП острой формы:
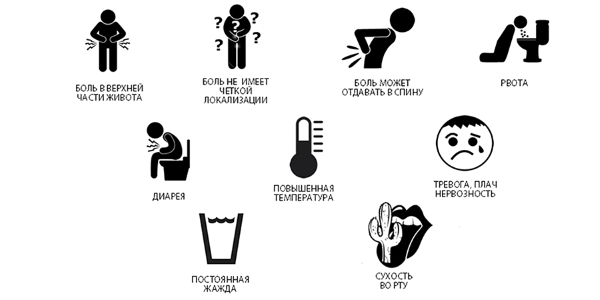
Симптоматика хронического ДП зависит от степени поражения поджелудочной железы. Болевые ощущения имеют регулярный характер. Обострение наблюдается после употребления вредных продуктов питания (острая, жирная, жареная пища, фаст-фуд).
Спровоцировать приступ могут чрезмерные физические или эмоциональные нагрузки. Симптоматика сохраняется в течение нескольких часов или дней.
Сопутствующими признаками хронического панкреатита являются регулярная изжога, тошнота или рвота, плохой аппетит, а также диарея, чередующаяся с запорами.
6. Диагностика патологии
При диагностике панкреатита у детей используются методы инструментальных и лабораторных исследований. При пальпации брюшной части проявляется выраженный болевой синдром. У ребенка могут наблюдаться все или только некоторые симптомы, характерные для заболевания.
Лабораторные анализы подтверждают наличие воспалительного процесса, а окончательный диагноз ставится после проведения инструментальных процедур.
Методы диагностики:
- липидограмма каловых масс;
- биохимический и общий анализ крови;
- анализ на СОЭ;
- капрограмма кала;
- УЗИ брюшной полости;
- обзорная рентгенография;
- УЗИ поджелудочной железы;
- КТ или МРТ брюшной полости.
Дифференциальная диагностика должна быть проведена с кишечной непроходимостью, острым холециститом или аппендицитом, а также язвенной болезнью. ДП по симптоматике напоминает почечные или желчные колики.
Данные заболевания также должны быть исключены. Диагностика панкреатита у детей затруднена многочисленными факторами. Чем шире будет комплекс процедур обследования, тем выше шанс точной постановки диагноза.
7. Методы лечения
Терапия ДП включает в себя прием медикаментов, консервативные методы и хирургическое вмешательство. При подтверждении диагноза ребенок должен лечиться в стационаре под контролем врачей.
Длительность госпитализации зависит от степени поражения пищеварительной системы. После выписки родителям даются рекомендации, соблюдение которых позволит исключить повторные приступы воспалительного процесса.
В качестве дополнения к основной терапии разрешено использовать некоторые средства альтернативной медицины.
Консервативное лечение
Целью консервативного лечения ДП является обеспечение пораженному органу функционального покоя, купирование симптомов воспаления и устранение причин его возникновения.
В период терапии проводятся мероприятия по предотвращению химического или механического воздействия на пищеварительный тракт. В первые сутки ребенку рекомендована «пищевая пауза» (голодание в течение двух-трех дней).
Разрешается употреблять щелочные минеральные воды без газа. Питание начинается с третьих суток с щадящих продуктов и небольшими порциями.
Другие меры консервативного лечения:
- внутривенное введение растворов глюкозы и блокаторов протеолитических ферментов (Контрикал);
- постельный режим и полный покой организма;
- голодание в течение 48 часов после госпитализации.
Медикаментозное лечение
Медикаментозная терапия ДП проводится не только для купирования симптомов заболевания, но и улучшения функционального состояния системы пищеварения. Препараты подбираются индивидуально. При наличии осложнений схема лечения дополняется антибиотиками. В условиях стационара большинство лекарственных средств назначается детям в виде инъекций.
Принимать таблетированные медикаменты можно только после восстановления режима питания.
Примеры препаратов для лечения ДП:
- антисекреторные средства (Фамотидин, Пирензепин);
- спазмолитики и анальгетики (Папаверин, Но-шпа, Анальгин, Баралгин);
- антигистаминные препараты;
- средства для улучшения микроциркуляции (Пентоксифиллин);
- препараты ферментов поджелудочной железы (Панкреатин);
- антибиотики;
- ингибиторы протеаз (Пентоксил).
Хирургическое лечение
Хирургическое вмешательство используется при наличии серьезных осложнений ДП и отсутствия результата других методов лечения.
Операции могут подразумевать резекцию части пораженного органа, дренирование абсцесса в тканях или удаление некротического участка.
Хирургические процедуры являются радикальными мерами и при терапии детей их используют только при наличии угрозы для жизни маленького пациента.
8. Средства народной медицины
Рецепты альтернативной медицины можно использовать только для детей старше четырех лет. При подборе конкретных средств важно учитывать индивидуальные особенности организма (например, наличие пищевой аллергии).
Народные методы можно использовать в качестве дополнения, но не применять как основной способ терапии воспаления.
Примеры народных средств:
- мед с травами (по 50 г корня аира и одуванчика смешать с чабрецом, корнем крапивы и хмелем (по 25 г), ингредиенты рекомендуется измельчить в порошок, к приготовленной смеси добавить 200 г меда, принимать два раза в день по чайной ложке);
- кукурузные рыльца, календула и ромашка (соединить компоненты в равных частях, чайную ложку смеси залить кипятком, настоять, после процеживания принимать небольшими порциями перед каждым приемом пищи);
- семена укропа, ромашка аптечная и ягоды боярышника (ингредиенты соединить в равных пропорциях, столовую ложку заготовки залить кипятком, настоять в термосе, принимать несколько раз в день перед едой).
9. Диета при панкреатите у детей
После перенесенного панкреатита меню ребенка должно быть скорректировано. Блюда из мяса и рыбы рекомендуется готовить на пару. Все ингредиенты тщательно измельчаются. Крупные кусочки пищи могут причинить вред ослабленной системе пищеварения маленького пациента. Питание должно быть дробным (минимум 5-6 раз в день, небольшими порциями).
Из рациона исключаются:
- колбасные изделия;
- жирные сорта мяса или рыбы;
- шоколад;
- сгущенное молоко;
- газированные напитки;
- пшенная или перловая крупа;
- щавель;
- редька;
- орехи;
- горох;
- редис;
- сладкие сдобы;
- маринады или соленья;
- чипсы;
- острые блюда.
Что можно кушать?

Постепенно в меню можно включать:
- печеные яблоки;
- фрикадельки, тефтели или котлеты из нежирных сортов мяса;
- паровые овощи;
- запеканки на основе овощей;
- белковый омлет (паровой);
- нежирные сорта рыбы;
- кисломолочные продукты.
Пример меню
| Завтрак | Белковый омлет, ломтик пшеничного хлеба, чай |
| Второй завтрак | Печеное яблоко, травяной чай |
| Обед | Овощной суп, рис с куриной грудкой, сок |
| Полдник | Банан, вода |
| Ужин | Паста с нежирной рыбой, зеленый салат, сок |
| Перед сном | Нежирный йогурт или травяной чай |
10. Профилактика
Профилактика детского панкреатита включает в себя элементарные правила. Важно соблюдать режим питания (меню должно соответствовать возрасту ребенка).
Если у маленького пациента выявлены заболевания пищеварительной системы, то лечить их надо полноценно и своевременно. Нельзя допускать бесконтрольного приема лекарственных средств и самолечения.
Дополнительно следует избегать чрезмерных физических и эмоциональных нагрузок. Нарушение психоэмоционального состояния может стать причиной ряда пищеварительных патологий.
Видео на тему: Панкреатит — эффективное лечение + диета. Лечение поджелудочной железы без лекарств или лекарствами.
11. Прогноз по лечению
При легкой форме панкреатита прогнозы и своевременной его терапии прогнозы для детей благоприятны. От патологии можно избавиться навсегда, если вовремя ее диагностировать и предпринять соответствующие меры лечения. Гнойные воспалительные процессы или осложнения могут стать причиной летального исхода ребенка.
Игнорирование заболевания может стать причиной серьезного поражения пищеварительного тракта.
Возможные осложнения:
- ложная киста;
- плеврит;
- перитонит;
- флегмона;
- абсцесс;
- сахарный диабет.
12. Итоги
- детский панкреатит представляет собой заболевание пищеварительной системы, сопровождающееся воспалением поджелудочной железы;
- при острой форме болезни железа поражается в минимальной степени (в виде отечности), при хроническом типе воспаления происходит активное разрушение ее тканей (некротические участки, абсцессы);
- если заболевание выявлено на ранних стадиях, то прогнозы для ребенка будут благоприятными (осложнения могут стать причиной летального исхода маленького пациента);
- лечение ДП включает в себя консервативную и медикаментозную терапию с обязательной госпитализацией (при наличии осложнений используется хирургическое вмешательство);
- для профилактики панкреатита, при его лечении и на восстановительном этапе следует соблюдать диету (погрешности в питании провоцируют рецидивы и осложнения).
Что еще почитать:— Как помочь себе при приступе панкреатита? https://gastrocure.net/bolezni/pankreatit/pristup-pankreatita.html#h2-osnovnye-prichiny-patologii— Международная классификация болезней (МКБ-10) — Острый панкреатит https://gastrocure.net/bolezni/pankreatit/ostryj-pankreatit.html— Какие виды панкреатита бывают? https://gastrocure.net/bolezni/pankreatit.html— Какие травы помогают избавиться от реактивного панкреатита https://gastrocure.net/bolezni/pankreatit/travy-pri-pankreatite.html
Источник: https://gastrocure.net/bolezni/pankreatit/pankreatit-u-detej.html
Панкреатит у детей — причины возникновения острого и хронического, симптомы, лечение и профилактика
Содержание
Рассказать ВКонтакте Поделиться в Одноклассниках Поделиться в Facebook
Существует множество болезней поджелудочной железы, которые формируются у пациентов разного возраста. К этому списку относится детский панкреатит — опасная патология со специфическими симптомами и особенностями.
Воспаление поджелудочной наблюдается у 5-25% лиц от первых месяцев жизни до 18 лет. Если вовремя диагностировать заболевание и приступить к лечению, то прогноз положительный, опасности для жизни и здоровья нет.
В ином случае могут развиться серьезные осложнения (сахарный диабет, стеноз 12-типерстной кишки и т. д.).
Что такое панкреатит у детей
Воспалительный процесс, который поражает ткани и протоки поджелудочной железы — это панкреатопатия у детей. Данное явление вызвано патологической активностью органа при дефиците выработки панкреатических ферментов. Когда болезнь протекает длительное время, то развивается дистрофия железы (медики условно разделяют ее на голову с отростком, хвост и тело).
В некоторых отдельных случаях панкреатит не имеет симптомов или провоцирует слабовыраженные клинические признаки. Это зависит от тяжести и формы воспалительного процесса. Диагностика патологии проводится в несколько этапов, лечебные мероприятия включают соблюдение диеты, прием медикаментов и оперативное вмешательство (если возникает необходимость).
Причины
Перед началом лечения нужно выяснить, что послужило развитию воспалительного процесса. Панкреатит у ребенка вызывают следующие факторы:
- длительные перерывы между приемами пищи;
- травмы спины, живота, чрезмерные физические нагрузки;
- недостаточность лактозы у новорожденного или грудничка;
- дискинезия;
- врожденные патологии развития системы пищеварения;
- пищевое отравление;
- использование лекарственных препаратов (метронидазол, фуросемид, антибактериальные средства);
- неправильное питание, употребление вредных продуктов (газировка, чипсы, жирное, жареное, копченое);
- муковисцидоз;
- болезни пищеварительной системы (например, аскаридоз, гастродуоденит).

Виды
Классификация панкреатита у ребенка выполняется по разнообразным критериям. По характеру протекания воспаление бывает:
- острым (сильный катаральный процесс, вызывающий увеличение и отечность железы, а также некротические изменения, кровоизлияния, токсемию при тяжелой форме протекания);
- хроническим (диагностируют детям от 7 до 14 лет, болезнь постепенно развивается, приводя к склерозу и атрофии паренхиматозного слоя органа);
- вторичный хронический панкреатит (возникает на фоне заболеваний органов пищеварения, желчного и печени);
- реактивным — ответная реакция на поражение других органов ЖКТ (желудочно-кишечного тракта).
Детский панкреатит подразделяется на группы по клинико-морфологическим изменениям в тканях поджелудочной железы. Существуют следующие формы патологии:
- геморрагическая;
- интерстициальная (острая отечная);
- гнойная;
- жировой панкреонекроз или острая деструкция поджелудочной (необратимое омертвение тканей железы с формированием инфильтратов).
Симптомы
Наличие признаков воспаления и их выраженность зависят от разновидности заболевания. В большинстве случаев панкреатит у ребенка проходит в легкой или умеренной форме.
Тяжелое течение болезни с некрозом и нагноением тканей наблюдается крайне редко. Выраженность симптоматики может зависеть от возрастной категории пациента.
Острый и хронический панкреатит характеризуются специфическими признаками.
Хронический панкреатит у детей
Данная форма заболевания вызывает сильный воспалительный процесс и болевые ощущения возле эпигастральной области, отдающие в спину. Подростки ощущают боль около пупка, пациенты-дошкольники жалуются на сильный дискомфорт во всем животе. Хроническое воспаление поджелудочной железы у детей имеет такие признаки:
- приступы тошноты, рвота;
- быстрая утомляемость, сонливость, вялость, нервозность;
- бледность, субиктеричность (пожелтение) кожи;
- хронический запор/понос, метеоризм;
- аллергический дерматит, высыпания на кожном покрове;
- снижение аппетита, веса.
Острый
Главная особенность данного вида воспаления заключается в том, что выраженность симптомов зависит от возраста пациента: чем старше ребенок, тем ярче клиническая картина. Признаки панкреатита у детей:
- новорожденные и груднички поджимают ноги к животу, проявляют частое беспокойство;
- сильное расстройство желудка (диарея);
- изжога, тошнота, частые приступы рвоты;
- воспаление поджелудочной железы вызывает повышение температуры до субфебрильных показателей (37-38ºС), гипертермию (накопление избыточного тепла в организме);
- общее плохое самочувствие, нарушение сна, апатия, слабость (астено-вегетативный синдром);
- сухость в ротовой полости, белесый или желтый налет на языке.
Диагностика
При подозрении на воспаление поджелудочной железы ребенка обследуют педиатр, гастроэнтеролог. Немаловажно дифференцировать заболевание с другими патологическими процессами, которые вызывают схожие симптомы (язва двенадцатиперстной кишки и желудка, аппендицит, холецистит острой формы, гипотиреоз). Основные мероприятия для диагностики панкреатита у ребенка:
- Пальпация (прощупывание, осмотр вручную) брюшины необходима для выявления очага болезни.
- Положительный симптом Мейо-Робсона говорит об острой форме панкреатита (появляется резкая боль при надавливании на определенную точку живота).
- Общий анализ крови помогает определить количество лейкоцитов — при воспалительном процессе их уровень повышается.
- Исследование мочи и биохимический анализ крови показывают избыток ферментов: панкреатической амилазы, трипсина и липазы.
- УЗИ (ультразвуковое исследование) органов брюшины выявляет изменения в их размерах, структуре и функционировании.
- Осуществляется копрограмма для обнаружения плохо переваренной пищи, что говорит о недостатке ферментов.
- Сонография брюшной полости устанавливает скопление некротических областей, увеличение поджелудочной в размерах и неоднородность паринхемальной структуры органа.
- Для максимальной точности диагноза проводят обзорную рентгенографию, компьютерную томографию и магнитно-резонансную томографию брюшины.
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) –разновидность рентгена, при которой проверяется проходимость протоков поджелудочной путем введения в них специального контрастного вещества.
Лечение панкреатита у детей
Терапия воспаления поджелудочной железы у ребенка должна осуществляться в стационарных условиях. Необходим постельный режим, консервативное лечение. Этапы классической терапевтической схемы:
- нужно обеспечить функциональный покой воспаленному органу;
- удаление причины, вызвавшей болезнь;
- соблюдение строгой диеты;
- прием лекарств для борьбы с симптомами детского панкреатита.
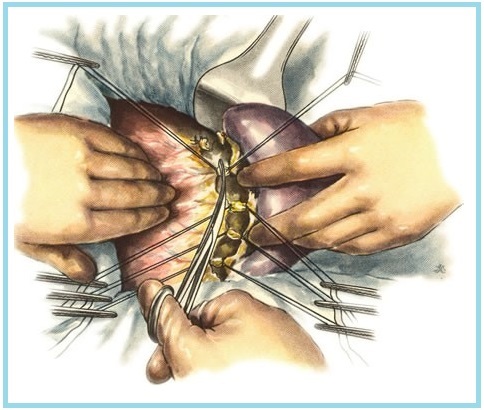
Проведение хирургического вмешательства назначается при неэффективности медикаментозной терапии, появлении осложнений или быстром развитии панкреатита. Хирург проводит резекцию (удаление, отсечение части органа) поджелудочной, некрэктомию (иссечение омертвевших участков железы) или дренирование абсцесса, развившегося в тканях.
Сначала препараты вводят инъекционно, использование таблеток разрешается после исчезновения болей (приблизительно через неделю после развития воспаления). Основные лекарственные средства для терапии детского панкреатита классифицируются по механизму действия.
Обезболивающее, спазмолитики, наркотические анальгетики при сильной боли. Часто выписывают такие препараты:
- Но-шпа в уколах или таблетках — это сильное обезболивающее, спазмолитик. Средство очень быстро действует, через 10-12 минут после использования. Максимальная суточная доза любой формы лекарства составляет 240 мг (разовая — 80 мг). При передозировке может наблюдаться аритмия, в некоторых тяжелых случаях происходит остановка сердца. Противопоказания: почечная, сердечная или печеночная недостаточность, возраст до 6 лет.
- Анальгин дает жаропонижающий и умеренный противовоспалительный эффект, хорошо снимает боль. Дозировка высчитывается в зависимости от веса ребенка (5-10 мг на килограмм). Прием средства 1-3 за сутки. Нельзя употреблять при острой сердечно-сосудистой патологии, детям до 3 месяцев и малышам до 5-летнего возраста, которые лечатся цитостатиками. Побочные действия: аллергия, снижение давления, белок в моче и снижение ее объема.
- Еще используются Трамал, Папаверин, Баралгин, Промедол и подобные препараты.
Для стимуляции пищеварительной функции и поддержки нормальной работы поджелудочной назначают ферментные медикаменты. К ним относят:
- Таблетки Панкреатин стимулируют работу железы, устраняют боль и дискомфорт. Маленьким пациентам от 2 до 4 лет назначают 1 таблетку (8000 актив. единиц) на 7 кг веса. Детям 4-10 лет — 8000 единиц на 14 кг, подросткам — 2 таблетки во время приема пищи. Максимальная суточная доза — 50 000 единиц. Противопоказания: острая форма панкреатита и обострение при хроническом типе болезни, непроходимость тонкого кишечника, патологии желчного пузыря, непереносимость составных компонентов препарата.
- Желатиновые капсулы Креон используют при хроническом детском панкреатите. Препарат эффективно борется с болевыми ощущениями, стабилизирует работу желудочно-кишечного тракта. Детям можно принимать Креон 10000. Малышам до года дают половину содержания капсулы перед каждым приемом пищи, детям с 12 месяцев — по 1 пилюле. Лечение запрещено в случае острого или обострившегося воспаления, при гиперчувствителности к препарату.
- Похожие по действию средства: Мезим, Фестал, Пангрол, Ферментиум.
Медикаментозные средства для улучшения микроциркуляции крови. Часто назначают такие препараты из данной группы:
- Таблетки или раствор для инъекций Дипиридамол. Медикамент дает антиагрегационный, сосудорасширяющий и антиадгезивный эффект. Разрешенная суточная доза для ребенка высчитывается по весу пациента (от 5 до 10 мг на 1 кг). Противопоказания: возраст до 12 лет, почечная недостаточность, артериальная гипотензия, склонность к кровотечениям, чувствительность к составным компонентам препарата.
- Курантил — средство из группы антиагрегантов, иммуномодуляторов. Прописывают детям с 12 лет. Суточная дозировка таблеток — от 3 до 6 раз по 25 мг. Нельзя принимать при гиперчувствительности к дипиридамолу, почечной и печеночной недостаточности, стенокардии, артериальной гипотензии. Побочные эффекты: нарушение сердечного ритма, головокружение, диарея, боли в брюшной полости, сыпь.
Препараты для уменьшения выделения панкреатических ферментов тоже необходимы при комплексном лечении панкреатита. Самые популярные средства:
- При острой форме воспаления используют Фамотидин. Он относится к Н-2 блокаторам рецепторов, которые уменьшают выработку соляной кислоты. Таблетки помогают подавлять секрецию поджелудочной, снижать боль, устранять тошноту, отрыжку и другие симптомы. Не назначают ребенку младше 12 лет и при высокой чувствительности к препарату. Принимать по 1-2 таблетки дважды в день (утром и вечером).
- Антисекреторный препарат Гастроген (таблетки, лиофилизат для внутривенных инъекций) не выписывают ребенку младше 14 лет. Дозировка назначается индивидуально. Противопоказания к использованию: аллергия на компоненты препарата, почечная/печеночная недостаточность. Побочные действия: запор или диарея, сухость во рту, головная боль, высыпания на коже.
В случае гнойной или бактериальной формы панкреатита у ребенка нужна терапия антибиотиками. Курс лечения длится примерно неделю. Антибактериальные средства стоит сочетать с пробиотиками, которые восстанавливают кишечную микрофлору. Таблетки: Азитромицин, Амоксиклав, Абактал, Сумамед. Препараты для внутримышечных уколов: Цефтриаксон, Доксициклин, Цефатоксим, Ампиокс.
Диета
Одним из этапов эффективного лечения панкреатита является диетическое питание. Первые несколько дней после начала лечения стоит придерживаться лечебного голодания (можно пить теплую воду). Основные правила диеты:
- Суточная норма калорий составляет максимум 3000 ккал.
- Порции должны быть равными, маленькими, есть необходимо 6-8 раз в день, желательно в одно и то же время.
- Разрешено употреблять теплую пищу (перетертую или жидкой консистенции).
- Блюда запекают, готовят на пару или варят. Запрещено острое, жареное, жирное, сладкое.
- Ежедневно ребенок должен получать не меньше 60% белковой пищи животного происхождения.
- Нужно ограничить употребление соли (до 10 г в день).
- Рекомендуется больше пить (от 2 литров за сутки).
- В меню следует включить продукты богатые углеводами (максимум 400 г в день), с умеренным содержанием органических жиров (растительных — не больше 30%).
- Подразумевается полное исключение пищи с холестерином, эфирными маслами, азотом, щавелевой кислотой.
Меню больного ребенка должно быть разнообразным. Список разрешенных продуктов выглядит так:
- овощные супы-пюре;
- молочные продукты: сыр, кефир, йогурт, нежирный творог;
- отварная, запеченая или приготовленная на пару рыба нежирных сортов (судак, щука, минтай, сазан, лещ);
- травяные чаи, минеральная вода без газа;
- мясо: индейка, курица, кролик, телятина (в отварном, запеченом виде);
- различные каши (гречневая, рисовая, овсяная, пшенная);
- можно добавлять немного растительного или сливочного масла.
Чтобы избежать осложнений заболевания, необходимо убрать из рациона определенные продукты. Запрещено употреблять:
- сахар, белый хлеб (можно заменить медом и цельнозерновым хлебом);
- жирную, жареную, острую пищу;
- продукты-аллергены (цельное молоко, соя, яйца, кукуруза);
- газированные напитки;
- кондитерские изделия;
- красное мясо;
- некоторые овощи, зелень (шпинат, щавель, брюква, редиска, редька, капуста).

Чтобы избежать развития заболевания и предотвратить его обострение, надо придерживаться простых правил. Профилактика панкреатита включает такие меры:
- правильный режим питания;
- предупреждение болезней пищеварительных органов;
- составление рационального меню для ребенка в соответствии с его возрастом;
- своевременное выявление и лечение инфекций, глистных инвазий;
- соблюдение точной дозировки при медикаментозной терапии.
Видео
 Панкреатит симптомы у детей
Панкреатит симптомы у детей
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Источник: https://sovets.net/17993-pankreatit-u-detej.html
Панкреатит у детей
Панкреатит у детей – воспаление ткани и протоков поджелудочной железы, обусловленное усилением активности собственных панкреатических ферментов. Панкреатит у детей проявляется острой болью в эпигастрии, диспепсическими расстройствами, повышением температуры; при хронизации – снижением аппетита, неустойчивым стулом, потерей веса, астеновегетативным синдромом. Диагноз панкреатита у детей основан на результатах исследования ферментов крови и мочи, копрограммы, УЗИ, рентгенографии, КТ брюшной полости. При панкреатите у детей показаны щадящая диета, спазмолитическая и антисекреторная терапия, ферментные препараты, антибиотики; при необходимости – оперативное вмешательство.
Панкреатит у детей – автокаталитическое ферментативное воспалительно-дистрофическое поражение поджелудочной железы. Распространенность панкреатита среди детей с патологией пищеварительного тракта составляет 5-25%.
Течение панкреатита у ребенка, в отличие от взрослого, имеет свои особенности: заболевание может вызываться широким кругом экзогенных и эндогенных факторов, протекать малосимптомно, маскироваться другими заболеваниями пищеварительного тракта: гастритом, гастродуоденитом, дисбактериозом кишечника и пр.
Поиск методов раннего выявления и своевременного лечения панкреатита у детей является актуальнейшей задачей педиатрии и детской гастроэнтерологии.

Панкреатит у детей
Развитие панкреатита у детей обусловлено патологическим воздействием на поджелудочную железу собственных активированных ферментов (в первую очередь, протеаз), повреждающих ткани, выводные протоки и сосуды железы. Саморазрушение органа приводит к развитию в нем воспалительной реакции, а выброс в кровь и лимфу ферментов и токсических продуктов распада тканей – к выраженной общей интоксикации.
Хроническое воспаление в большинстве случаев имеет вторичный характер и может быть следствием перенесенного острого панкреатита у детей. Манифестация панкреатита у детей происходит под действием различных этиологических факторов механического, нейрогуморального и токсико-аллергического характера.
Причиной панкреатита у детей может быть нарушение оттока панкреатического секрета, возникающее при аномалиях развития или обструкции выводных протоков поджелудочной железы, 12-перстной кишки и желчного пузыря; тупых травмах живота; гельминтозах (аскаридозе); на фоне заболеваний ЖКТ (язвенной болезни, гастродуоденита, холецистита, гепатита, желчнокаменной болезни); злокачественной патологии (рака поджелудочной железы).
Чрезмерная стимуляция поджелудочной железы с повышением активности панкреатических ферментов может развиваться при неправильном питании ребенка — нарушении режима приема пищи; переедании, употреблении жирных, острых блюд, чипсов, газированных напитков, фаст-фуда и др. К развитию панкреатита у детей приводят тяжелые токсико-аллергические реакции на пищевые продукты и медикаменты (кортикостероиды, сульфаниламиды, цитостатики, фуросемид, метронидазол, НПВС).
Панкреатит у детей может быть связан с болезнями соединительной ткани, эндокринопатиями, обменными нарушениями (ожирением, гемохроматозом), гипотиреозом, муковисцидозом, ХПН; перенесенными острыми вирусными и бактериальными инфекциями (эпидемическим паротитом, ветряной оспой, герпесвирусной инфекцией, дизентерией, сальмонеллезом, сепсисом).
По характеру течения панкреатит у детей может быть острым и хроническим. Острый панкреатит у детей характеризуется катаральным воспалением и отеком поджелудочной железы; в тяжелых случаях – кровоизлияниями, некрозом ткани и токсемией.
При хроническом панкреатите у детей воспалительный процесс прогрессирует на фоне дегенеративных изменений — склероза, фиброза и атрофии паренхимы поджелудочной железы и постепенного нарушения ее функции.
Для детей школьного возраста более свойственно хроническое, часто латентное течение панкреатита; острая форма во всех возрастных группах встречается редко.
В зависимости от клинико-морфологических изменений поджелудочной железы выделяют острый отечный (интерстициальный), геморрагический, гнойный панкреатит у детей и жировой панкреонекроз.
Хронические панкреатиты у детей могут различаться по происхождению (первичный и вторичный); по течению (рецидивирующий и латентный); по тяжести течения (легкая, среднетяжелая и тяжелая формы). Рецидивирующий панкреатит у детей проходит стадии обострения, стихания обострения и ремиссии; латентный — не сопровождается выраженными клиническими симптомами.
Реактивный панкреатит у детей, развивающийся как ответная реакция поджелудочной железы на различные воспалительные заболевания ЖКТ, может быть обратимым при адекватной терапии основной патологии или переходить в «истинный» панкреатит, сопровождаясь деструкцией железы. Выделяют наследственный панкреатит у детей, передающийся по аутосомно-доминантному типу.
Панкреатит у детей, как правило, протекает в легкой форме; тяжелые (например, гнойно-некротические) формы встречаются крайне редко. У детей младшего возраста клинические проявления панкреатита обычно менее выражены.
Острый панкреатит у детей старшего возраста проявляется резкими приступообразными болями в эпигастральной области, часто опоясывающего характера, с иррадиацией в правое подреберье и спину. Панкреатит у детей сопровождается диспепсическими расстройствами — потерей аппетита, тошнотой, метеоризмом, диареей, многократной рвотой.
Наблюдается повышение температуры тела до 37 °С, бледность и субиктеричность кожных покровов, иногда — цианоз и мраморность кожи лица и конечностей; сухость во рту, белый налет на языке.
При панкреонекрозе и гнойном панкреатите у детей появляются фебрильная температура, нарастающая интоксикация, парез кишечника и симптомы раздражения брюшины, возможно развитие коллаптоидного состояния.
Симптомы хронического панкреатита у детей определяются длительностью, стадией и формой заболевания, степенью нарушения функции поджелудочной железы и других органов ЖКТ.
Ребенка с хроническим панкреатитом могут беспокоить постоянные или периодические ноющие боли в области эпигастрия, обостряющиеся при погрешностях в питании, после значительной физической нагрузки или эмоционального напряжения. Болевые приступы могут длиться от 1-2 ч до нескольких суток.
При хроническом панкреатите у детей наблюдается снижение аппетита, изжога, периодически — тошнота, рвота, запоры, чередующиеся с диареей, сопровождающиеся потерей веса; астеновегетативный синдром.
Осложнениями панкреатита у детей могут служить ложная киста, панкреолитиаз, перитонит, плеврит, сахарный диабет.
Диагностика панкреатита у детей основана на клинической картине, результатах лабораторных и инструментальных исследований. При пальпации поджелудочной железы отмечаются положительные симптомы локальной болезненности (Керте, Кача, Мейо-Робсона).
При остром панкреатите у детей в общем анализе крови отмечается умеренный или выраженный нейтрофильный лейкоцитоз, повышение СОЭ; в биохимическом анализе крови — увеличение активности ферментов поджелудочной железы (липазы, трипсина, амилазы), гипергликемия.
Для оценки экзокринной секреции поджелудочной железы назначается копрограмма и липидограмма кала, определение активности эластазы-1 в стуле. Наличие у ребенка стеатореи и креатореи является патогномоничным признаком хронического панкреатита.
УЗИ поджелудочной железы и брюшной полости позволяет обнаружить увеличение объема органа, наличие участков некроза, а также уплотнение и неоднородность паренхимы. Обзорная рентгенография органов брюшной полости выявляет изменения в органах пищеварительного тракта, наличие конкрементов. При необходимости выполняются КТ и МРТ брюшной полости.
Дифференциальная диагностика панкреатита у детей проводится с язвенной болезнью желудка и двенадцатиперстной кишки, острым холециститом, желчной или почечной коликой, острой кишечной непроходимостью, острым аппендицитом.
Терапия панкреатита у детей обычно включает консервативную тактику, направленную на функциональный покой поджелудочной железы, купирование симптомов, устранение этиологических факторов.
Лечение острой фазы панкреатита у детей проводится в стационаре с обязательным постельным режимом и «пищевой паузой» — голоданием в течение 1-2 суток.
Показана щелочная минеральная вода, парентеральное введение р-ра глюкозы, по показаниям – гемодеза, плазмы, реополиглюкина, ингибиторов протеолитических ферментов.
После пищевой адаптации назначается диета, не стимулирующая панкреатическую секрецию и обеспечивающая механическое и химическое щажение пищеварительного тракта.
Медикаментозная терапия панкреатита у детей включает анальгетики и спазмолитические средства; антисекреторные препараты (пирензепин, фамотидин), препараты ферментов поджелудочной железы (панкреатин); при тяжелом течении — ингибиторы протеаз (пентоксил). В состав комплексного лечения панкреатита у детей могут входить кортикостероиды, антибиотики, антигистаминные средства; препараты, улучшающие микроциркуляцию (дипиридамол, пентоксифиллин).
Хирургическое лечение проводится при прогрессировании деструкции поджелудочной железы, развитии панкреонекроза и неэффективности консервативной терапии панкреатита у детей. В этом случае операцией выбора может служить резекция поджелудочной железы, некрэктомия, холецистэктомия, дренирование абсцесса поджелудочной железы.
Легкая форма острого панкреатита у детей имеет благоприятный прогноз; при геморрагической и гнойной форме, а также панкреонекрозе велик риск летального исхода. Прогноз хронического панкреатита у детей зависит от частоты обострений.
Профилактика панкреатита у детей включает рациональное, адекватное возрасту питание, предупреждение заболеваний ЖКТ, инфекционных, системных, глистных заболеваний, прием медикаментов строго по назначению врача. Дети с хроническим панкреатитом подлежат диспансерному наблюдению педиатра и детского гастроэнтеролога, курсовому противорецидивному и санаторно-курортному лечению.
Источник: https://www.KrasotaiMedicina.ru/diseases/children/pancreatitis