МКБ 10 – это международный классификатор болезней. Инсульт код МКБ 10 – это коды заболевания, присвоенные каждому виду инсульта – ишемическому, геморрагическому, лакунарному и другим нарушениям кровообращения мозга.
В международном классификаторе коды инсульта находятся в разделе «Цереброваскулярные болезни» код 160-169. Коды инсульта находятся в разделе:
- (160) кровоизлияния субарахноидальные;
- (161) кровоизлияния внутримозговые;
- (162) различные нетравматические внутричерепные кровоизлияния;
- (163) инфаркт мозга;
- (164) инсульт, который не уточнен как кровоизлияние или инфаркт;
- (167) другие цереброваскулярные болезни;
- (169) различные последствия цереброваскулярных болезней.
https://www.youtube.com/watch?v=ntLFPLBSMGg
Причиной развития инсульта часто становятся различные патологии и заболевания:
- атеросклероз сосудов;
- артериальная гипертензия;
- васкулит;
- аутоиммунные заболевания;
- аневризма церебральных артерий;
- тромбоз и другие заболевания.
Геморрагический инсульт МКБ 10
Геморрагический инсульт – это стремительно протекающее, тяжелое заболевание, которое очень часто заканчивается смертью больного. В большинстве случаев геморрагический инсульт диагностируется у людей старшего возраста после 40 лет, у молодых геморрагический инсульт диагностируется редко, как осложнение после ряда заболеваний. Типы геморрагических кровоизлияний характеризуются как:
- внутрижелудочковое;
- субарахноидальное;
- внутримозговое;
- смешанное.
Симптомы транзиторных ишемических атак
Транзиторные атаки нередко становятся предвестниками ишемического инсульта, иногда – его продолжением.
Симптоматика напоминает микроинсульт, но отличия есть, они выявляются на диагностике с помощью ЭКГ, УЗИ сосудов шеи и головы, ЭхоКГ, анализа крови.
Обычно при транзиторных атаках диагностика не выявляет инфаркт ткани мозга, и продолжительность такого состояния длится менее суток.
Острое нарушение мозгового кровообращения может протекать по типу инфаркта мозга (ишемический инсульт). Ишемический инсульт развивается при нарушении мозгового кровообращения – закупорке кровеносных сосудов, код по МКБ 10 – 163.
Ишемический инсульт головного мозга представлен тремя видами:
- лакунарный;
- гемодинамический;
- тромбоэмболический.
Инфаркт мозга характеризуется головной болью, слабостью, тошнотой, рвотой, расстройством зрения (темнота в глазах, снижение остроты зрения и другие), речевыми расстройствами, сильным головокружением, шаткой походкой, расстройством памяти и другими симптомами.
Инсульт – это тяжелое заболевание, которое требует быстрого оказания медицинской помощи. Очень важно начать лечение в первые часы после инсульта. Юсуповская больница оказывает следующие виды медицинской помощи:
- доставка больного от места проживания до больницы;
- оказание высокопрофессиональной медицинской помощи: диагностика, лечение, хирургическая помощь, реанимационная помощь;
- реабилитация пациента.
Записаться на прием к врачу-неврологу можно по телефону. Юсуповская больница принимает пациентов любой степени тяжести. Врачи-неврологи высшей категории оказывают помощь пациентам, применяя инновационные высокоэффективные методики лечения.
Заведующий отделением восстановительной медицины – врач по лечебной физкультуре, врач-невролог, врач-рефлексотерапевт
Описание болезни
Инсульт по ишемическому типу наступает из-за препятствий, возникающих в сосудах, по которым кровь питает мозг. Такими препятствиями могут быть жировые отложения, тромбы. В основе заболевания – 3 патологии, связанные с расстройством кровообращения – ишемия, инсульт, инфаркт.
Наши специалисты
Врач-невролог, кандидат медицинских наук врач-невролог, кандидат медицинских наук Заведующий отделением восстановительной медицины – врач по лечебной физкультуре, врач-невролог, врач-рефлексотерапевт Врач – невролог, ведущий специалист отделения неврологии
Спинальный инсульт
Спинальным инсультом называют редкую, но опасную патологию, при которой наблюдается сбой кровоснабжения в спинном мозге.
Если сравнивать с церебральным, то спинальный инсульт реже становится причиной летального исхода, но зачастую становится причиной тяжелой инвалидности. По частоте выявления среди других болезней спинальный инсульт диагностируется в 1% случаев.
Развитие патологии начинается с болей в поясничной области, хромоты, проблем с мочеиспусканием. Далее немеют конечности, теряется их чувствительность.
Виды по TOAST
В настоящее время общепризнанной классификацией патогенетических подтипов ишемического инсульта является классификация TOAST .
Выделяют пять типов ишемического инсульта: вследствие атеросклероза крупных артерий (атеротромбоэмболический), кардиоэмболический, вследствие окклюзии мелкого сосуда (лакунарный), инсульт другой установленной этиологии и инсульт неустановленной этиологии.
- Атеротромботический приступ. Провоцируется атеросклерозом средней или крупной артерии.
- Лакунарный. Возникает на фоне гипертонии, сахарного диабета, затрагивающих небольшие артерии.
- Кардиоэмболический. Становится следствием закупорки эмболом бассейна средней мозговой артерии (СМА).
- Ишемический инсульт, развивающийся вследствие редких причин – повышенной свертываемости крови, гематологических заболеваний, расслоения стенки артерии и др.;
- Неизвестного происхождения. Патология возникает по неустановленным причинам.
Лечение
- Терапия нацелена на поддержание основных функций организма (дыхание, работа сердца и сосудов).
- Если выявлена ишемия сердца, назначаются антиангинальные средства, а также препараты для улучшения насосной функции сердца, антиоксиданты, гликозиды и пр.
- Проводятся процедуры для профилактики отека и структурных изменений в мозгу.
Лечение должно восстановить кровообращение в пораженной зоне, поддержать метаболизм и предотвратить повреждение тканей мозга. Оно может быть медикаментозным, немедикаментозным, хирургическим.
В течение пары часов после инсульта проводят тромболитическую терапию, способную восстановить ток крови к мозгу.
Пациентам назначается специальная диета, исключающая жирные продукты, сахар и соль, мучное и копчености, консервы и маринады, кетчуп, яйца, майонез. Упор делается на фрукты и овощи, вегетарианские супы, кисломолочные продукты. Полезны бананы, курага, цитрусовые, абрикосы.
Периоды
Инсульт, как нарушенное кровообращение на участке головного мозга, различают по сроку наступления.
Итого врачи выделяют 5 стадий инсульта:
- острейший период – первые 72 часа;
- острый период – до 28 дней;
- ранний восстановительный период – до 6 месяцев;
- поздний восстановительный период – до 2 лет;
- остаточные явления – позже 2 лет.
В большинстве случаев ишемические инсульты случаются внезапно, стремительно развиваются, провоцируя гибель ткани мозга в период от пары минут до пары часов.
Классификация по области поражения
Классификация инфаркта мозга учитывает и локализацию поражения. С учетом локализации различают следующие инсульты.
Правосторонний
Последствия затрагивают двигательные функции левой стороны тела, причем, с плохим прогнозом восстановления (иногда вплоть до паралича). Психоэмоциональные показатели остаются почти в норме;
Левосторонний
Страдает речь и психоэмоциональная сфера, а двигательные функции могут полностью восстановиться. После такого поражения больной может пользоваться только простыми фразами, отдельными словами, сложные не может составлять и воспринимать.
Мозжечковый
Следствием становится нарушенная координация движений, тошнота до рвоты, головокружение. Через 24 часа мозжечок давит на мозговой ствол, у человека немеют мышцы лица, часто начинается кома, нередко наступает летальный исход;
Обширный
Выявляется на фоне прекращения кровоснабжения большого участка мозговой ткани. Появляется отек, затем паралич с плохим прогнозом на восстановление.
Поэтому на первый план выходит профилактика, здоровый образ жизни.
Малый инсульт, или микроинсульт, характеризуется исчезновением симптомов патологии (парезов, нарушений речи и зрения) за 3 недели.
После этого срока человек может вернуться к обычному образу жизни.
Причины состояния – те же, что при обычном инсульте – бляшки атеросклероза, тромбы в сосудах, кровоизлияния. Важно не игнорировать малый инсульт, поскольку он сигнализирует о проблемах с сосудами головного мозга. Если не предпринять меры, в дальнейшем можно ожидать настоящий инсульт с последствиями, описанными выше.
Дифференцировать микроинсульт от гипертонического криза можно по онемению конечности, ощущению мурашек, нечеткости речи. Такие симптомы не будут выявляться при гипертоническом кризе. Если описанные выше симптомы в течение 21 дня проходят, можно уверенно говорить, что человек перенес малый ишемический инсульт.
У детей
Острое нарушение кровоснабжения мозга у ребенка приводит к инсульту. Предвестники и симптомы патологии у детей отличаются от аналогичных признаков у взрослых. Заподозрить проблему можно по косоглазию, быстрым движениям глазами, нестабильности температуры тела, судорогам, тремору конечностей, гипо- или гипертонусу мышц.
Резкое снижение АД, проблемы со слухом, тошнота до рвоты, мучительные головные боли, головокружения – это все может указывать на инсульт у ребенка. У младенцев сложнее выявить патологию, но есть несколько признаков – малыш часто плачет, меняя голос, или напрягает мышцы лица, вдобавок резко реагирует на свет, звук.
Геморрагическая форма считается самой тяжелой разновидностью инсульта, смертность при ней доходит до 90%.
Состояние начинается на фоне гипертонического криза, стресса, чрезмерных физических нагрузок. Если ишемический инсульт чаще выявляется в пожилом возрасте, то геморрагический – у молодых и зрелых людей, чаще – у мужского пола.
Большие психоэмоциональные нагрузки становятся причиной апоплексического удара даже у 18-летних людей.
Инсульт с геморрагическим пропитыванием иначе называют диапедезным кровоизлиянием. При таком состоянии наблюдается выпот жидкости из поврежденных сосудов в окружающее пространство.
Жидкость скапливается, пропитывает ткани мозга, вследствие чего возникают реакции, провоцирующие отек мозга, сжатие нервных структур до критически возможного состояния.
Клиника
Симптоматика ишемического инсульта обычно проявляется резко, буквально за считанные секунды, минуты. Редко признаки появляются постепенно в течение пары часов либо дней. Клиническая картина зависит от локализации повреждения мозга.
Это может быть слепота на один глаз, слабость или паралич конечности, непонимание речи окружающих, неспособность говорить.
Также может двоиться в глазах, возникает слабость тела, дезориентация в пространстве на фоне головокружения.
Диагностика
Диагностические мероприятия, направленные на постановку диагноза, сводятся к следующим обследованиям:
- сбор анамнеза, физикальный и неврологический осмотр, определение сопутствующих болезней, способных провоцировать ишемический инсульт;
- лабораторные анализы (коагулограмма, биохимия крови, липидный анализ);
- ЭКГ;
- замер АД;
- КТ или МРТ мозга на повод выявления локализации поражения, размеров, срока образования.
Диагностика направлена на определение зоны поражения, дифференциацию от эпилепсии, опухоли, кровоизлияния и других заболеваний со схожей клинической картиной.
Восстановление
Реабилитация после инсульта включает терапию в неврологии, санаторно-курортное лечение, наблюдение в условиях диспансера. В задачи реабилитации входит восстановление функций (речи, движений), социальная и психическая помощь, профилактика осложнений. С учетом течения болезни чередуются режимы:
- Строгий постельный, исключающий активные движения.
- Умеренно-расширенный, позволяющий самостоятельное поворачивание в постели, усаживание.
- Палатный. Подразумевает передвижение по палате, базовое самообслуживание (еда, умывание, одевание).
- Свободный.
Продолжительность каждого режима зависит от тяжести состояния, степени неврологических дефектов.
Источник: https://marta2.ru/ostroe-narushenie-mozgovogo-krovoobrashcheniya/
Субарахноидальное кровоизлияние :: Симптомы, причины, лечение и шифр по МКБ-10
Атеросклеротическая аневризма Геморрагический инсульт у беременныхГеморрагический инсульт у взрослых
Субарахноидальное кровоизлияние.
Субарахноидальное кровоизлияние
Субарахноидальное кровоизлияние — внезапно возникающее кровотечение в субарахноидальное пространство.
В клиническом течении аневризмы головного мозга выделяют три периода: догеморрагический, геморрагический, постгеморрагический. В догеморрагическом периоде у половины больных с аневризмами головного мозга заболевание не проявляется. У других больных в этом периоде может отмечаться локальная головная боль в области лба, глазниц (по типу мигрени). Возможны эпизоды головной боли с менингеальными симптомами (на протяжении от нескольких часов до 1—2 сут. ). Эти симптомы чаще появляются у людей старше 40 лет. Другими проявлениями могут быть эпилептические припадки неясного генеза, а также преходящие нарушения функции прилежащих к аневризме нервов: диплопия, косоглазие, анизокория (при сдавлении III, IV, VI пар черепных нервов), прозопалгия (сдавление V пары), лицевой гемиспазм (сдавление VII пары). Снижение остроты зрения и битемпоральные дефекты полей зрения бывают результатом давления на хиазму, преходящие гомонимные гемианопсии — при сдавлении зрительного тракта. Таким больным нередко ставят диагноз офтальмической мигрени. Геморрагический период длится 3-5 нед. После разрыва. Разрыв аневризмы обычно сопровождается острой интенсивной головной болью, нередко с ощущением жара («как кипяток разлился под черепом»). В момент разрыва или сразу после него часто бывает кратковременная утрата сознания (тотальный спазм поверхностных сосудов мозга с выключением функции ретикулярной формации ствола мозга и гипоталамуса). Иногда развивается мозговая кома, однако чаще больной находится в состоянии оглушения. Излившаяся в цереброспинальную жидкость кровь раздражает мозговые оболочки и повышает внутричерепное давление, что проявляется головной болью, тошнотой, рвотой, головокружением, брадикардией, замедлением дыхания. Возможны эпилептические приступы. Ригидность мышц шеи и симптом Кернига начинают выявляться спустя сутки с момента субарахноидального кровоизлияния. В течение первых 5-10 дней повышается температура тела. Примерно у четверти больных появляются очаговые и проводниковые симптомы (парезы, патологические стопные знаки), расстройства речи, памяти и , что связано либо со спазмом соответствующей мозговой артерии, либо с проникновением крови в мозговое вещество (субарахноидально-паренхиматозная геморрагия). У больных с диагностированными аневризмами, не подвергавшихся хирургическому лечению, часто возникают повторные кровотечения, особенно при несоблюдении постельного режима в первые 3-4 нед. После субарахноидального кровоизлияния. В зависимости от локализации разорвавшейся аневризмы появляется характерная клиническая картина. При разрыве супраклиноидной аневризмы возникает синдром верхней глазничной щели. Его клиническая картина связана с поражением глазодвигательного нерва (III пары): птоз, расширение зрачка, нарушение движений глазного яблока вверх, кнутри, книзу, локальные боли в лобно-орбитальной области (I ветвь V нерва), центральная скотома в поле зрения, иногда слепота. При разрыве аневризмы, локализующейся в передней мозговой — передней соединительной артериях, появляются расстройства сознания, нарушения психики, моторная афазия, парез дистальных отделов нижней конечности с одной стороны с симптомом Бабинского. Разрыв аневризмы средней мозговой артерии сопровождается гемипарезом (гемиплегией), гемианестезией, гемианопсией и афазией. Разрыв аневризмы вертебрально-базилярной системы характеризуется появлением общемозговых симптомов, поражением каудальной группы черепных нервов, мозжечковыми, стволовыми симптомами с нарушением дыхания, вплоть до его остановки. Постгеморрагический период включает в себя остаточные неврологические проявления после перенесенного кровоизлияния. В этот период у больных, перенесших внутри мозговое кровоизлияние, велика опасность появления повторных геморрагии, протекающих более тяжело.
Боль в шее. Боль в шее сбоку. Гипонатриемия. Жажда. Обонятельные галлюцинации. Рвота. Слабость мышц (парез). Судороги. Тонико-клонические судороги. Тошнота. Тремор подбородка. Холодный пот.
Субарахноидальное кровоизлияние Спонтанное, или первичное, субарахноидальное кровоизлияние (САК) обычно происходит от разрыва аневризмы поверхностных сосудов головного мозга. Реже оно бывает связано с атеросклеротической или микотической аневризмой, артериовенозной мальформацией или геморрагическим диатезом. При черепно-мозговой травме субарахноидальное кровоизлияние встречается часто, вместе с тем оно уступает по своему клиническому значению другим последствиям ушиба головного мозга. Примерно в половине наблюдений причиной внутричерепного кровоизлияния являются аневризмы сосудов головного мозга. Они бывают врожденными и приобретенными. Внешне аневризма часто имеет мешотчатый вид, в котором различают шейку, тело и дно. Обычно диаметр сосудистого мешка колеблется от нескольких миллиметров до 2 Аневризмы более 2 см в диаметре считаются гигантскими. Встречаются одинаково часто у мужчин и женщин. Разрывы аневризм обычно происходят в возрасте от 25 до 50 лет (примерно в 91% наблюдений). Неразорвавшиеся аневризмы встречаются у 7-8%, а бессимптомные -у 0,5% людей. Разрыв аневризмы почти всегда происходит в области ее дна, где под увеличением нередко можно увидеть точечные отверстия, прикрытые тромботическими массами. Излюбленная локализация аневризм — места деления сосудов I и II порядка на ветви. Самая частая локализация аневризм — супраклиноидный отдел внутренней сонной артерии (30-34%), передняя мозговая, передняя соединительная артерии — 28-30%, средняя мозговая артерия -16-20%, вертебрально-базилярная система – 5-15%. Множественные аневризмы встречаются в 20% наблюдений.
При субарахноидальном кровоизлиянии на 3-4-е сутки вследствие длительного спазма крупных артерий основания мозга развивается сравнительно диффузная ишемия мозга, что приводит к постгеморрагическим нарушениям когнитивных функций (заторможенности, деменции). Часто отмечаются вторичное повышение внутричерепного давления и усиление головной боли.
Больному назначают строгий постельный режим с исключением любых физических и эмоциональных напряжений. Необходимо обеспечить достаточное поступление жидкости и питательных веществ. При возбуждении назначают диазепам, для уменьшения головной боли — ненаркотические анальгетики, кодеин. Повторные люмбальные пункции для снижения внутричерепного давления проводят у тех пациентов, которым первая диагностическая люмбальная пункция приносила облегчение головной боли. При развитии острой гидроцефалии вводят дегидратирующие препараты, иногда дренируют желудочки, вплоть до наложения вентрикулоперитонеального шунта.
Коагулянты вводят только в первые 2 суток. Затем их введение нецелесообразно из-за развития нарушений микроциркуляции в головном мозгу вследствие длительного спазма крупных артерий основания мозга.
В случаях ухудшения — нарастания общемозговых и очаговых симптомов на 3-5-й день с момента субарахноидального кровоизлияния и отсутствия в ликворе признаков повторного субарахноидального кровоизлияния — можно ввести небольшие дозы гепарина (по 5000 ЕД под кожу живота 2 раза в сут. ) или фраксипарина.
42a96bb5c8a2acfb07fc866444b97bf1 Модератор контента: Васин А.С.
Источник: https://kiberis.ru/?p=32198
Субарахноидальное кровоизлияние. Клиника (симптомы), диагностика и лечение
Субарахноидальное кровоизлияние — один из видов внутричерепного кровоизлияния, при котором кровь распространяется в субарахноидальном пространстве головного и спинного мозга.
Различают субарахноидальное кровоизлияние при ЧМТ и при остром нарушении мозгового кровообращения по геморрагическому типу.
Для обозначения последнего используют термины «спонтанное субарахноидальное кровоизлияние» и «нетравматическое субарахноидальное кровоизлияние».
Коды по МКБ-I0: 160.0-160.9. Субарахноидальное кровоизлияние.
ЭПИДЕМИОЛОГИЯ
По данным регистров инсульта разных стран, заболеваемость субарахноидальным кровоизлиянием составляет 14-20 на 100 000 населения в год. Доля субарахноидального кровоизлияния среди других видов инсульта не превышает 5%.
Субарахноидальное кровоизлияние может случиться в любом возрасте, однако наиболее часто оно происходит в 40-60 лет.
ЭТИОЛОГИЯ
Причины субарахноидального кровоизлияния многообразны, но наиболее часто оно бывает следствием разрыва аневризм церебральных сосудов, на его долю приходится 70-80% всех субарахноидальных кровоизлияний. Заболевания, при которых возможно развитие субарахноидального кровоизлияния, перечислены ниже .
- • Первичные сосудистые заболевания ЦНС:- артериальные аневризмы церебральных сосудов;- сосудистые мальформации ЦНС (артерио-венозные мальформации, каверномы, артерио-венозные фистулы) ;- аномалии сосудистой системы мозга (болезнь Нисимото, расслаивающиеся аневризмы церебральных сосудов) .• Вторичная сосудистая патология ЦНС:- артериальная гипертензия;- васкулиты;- болезни крови;
- — нарушение свёртывающей системы крови при приёме антикоагулянтов, дезагрегантов, контрацептивов и других лекарственных препаратов.
Когда не удаётся установить этиологический фактор субарахноидального кровоизлияния, используют понятие «субарахноидальное кровоизлияние неясного генеза». На долю таких кровоизлияний приходится около 15%.
КЛАССИФИКАЦИЯ
Субарахноидальные кровоизлияния классифицируют по этиологическому фактору и по распространённости. Последняя возможна только на основании данных КТ или МРТ.
При этом учитывают как массивность кровоизлияния, так и его сочетание с другими компонентами внутричерепного кровоизлияния — паренхиматозным и вентрикулярным.
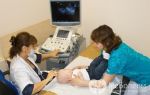
В зависимостиот этого фактора выделяют изолированное субарахноидальное кровоизлияние, субарахноидально-паренхиматозное, субарахноидально-вентрикулярное и субарахноидально-паренхиматозно-вентрикулярное кровоизлияния (рис. 30-6).
Рис. 30- 6. Типичное субарахноидальное кровоизлияние. Видно симметричное распространение крови в базальных цистернах, межполушарной щели, конвекситальных субарахноидальных пространствах (КТ).
В мировой практике широкое распространение получила классификация субарахноидальных кровоизлияний, предложенная М. Fisher (1980) . Она характеризует распространённость субарахноидального кровоизлияния по результатам КТ (табл. 30-1)
Таблица 30-1 . Классификация кровоизлияния по М. Fisher ( 1980)
| Градация | Кровь по КТ |
| 1 | Нет признаков крови |
| 2 | Диффузные или вертикальные сгустки толщиной менее 1 мм |
| 3 | Локальный сгусток или вертикальные слои толщиной более 1 мм |
| 4 | Внутримозговой или внутрижелудочковый сгусток при наличии или отсутствии диффузного субарахноидального кровоизлияния |
Клиническая картина
Субарахноидальное кровоизлияние развивается остро, без каких-либо предвестников и характеризуется возникновением внезапной интенсивной диффузной головной боли по типу «удара», «растекания горячей жидкости в голове». тошноты, рвоты. Типичны кратковременная утрата сознания и быстрое развитие менингеального синдрома при отсутствии очаговых неврологических расстройств.
Длительная утрата сознания свидетельствует о тяжёлом кровоизлиянии, как правило, с прорывом крови в желудочковую систему, а быстрое присоединение очаговых симптомов — о субарахноидально-паренхиматозном кровоизлиянии.
Менингеальные симптомы — основной дифференциально-диагностический признак субарахноидального кровоизлияния. В зависимости от массивности субарахноидального кровоизлияния они могут быть выражены в разной степени и сохраняться от нескольких суток до 3-4 нед.
Наряду с развитием неврологической симптоматики субарахноидальное кровоизлияние может сопровождаться различными висцеровегетативными нарушениями. Наиболее часто в момент кровоизлияния фиксируют повышение АД. Повышение АД — реакция на стрессовую ситуацию.
одновременно имеющая компенсаторный характер, так как оно обеспечивает поддержание церебрального перфузионного давления в условиях внутричерепной гипертензии, возникающей в момент субарахноидального кровоизлияния.
Высокое АД в момент кровоизлияния, особенно у больных, страдающих артериальной гипертензией, может стать причиной ошибочной трактовки острого состояния как гипертонического криза.
- В случаях тяжёлого субарахноидального кровоизлияния могут возникать нарушения сердечной деятельности и дыхания.
- В острой стадии субарахноидального кровоизлияния нередко отмечают повышение температуры тела вплоть до фебрильных цифр, а также развитие лейкоцитоза.
- Эти симптомы могут быть неверно истолкованы как признаки инфекционного заболевания.
Тяжесть состояния больного в момент субарахноидального кровоизлияния и дальнейшее течение болезни зависят в первую очередь от массивности кровоизлияния и его этиологии. Наиболее тяжело протекают субарахноидальные кровоизлияния при разрыве аневризм сосудов мозга (см. раздел «Хирургическое лечение аневризм головного мозга») .
ДИАГНОСТИКА
Клинический диагноз субарахноидального кровоизлияния необходимо подтвердить инструментальными исследованиями.
Наиболее надёжным и доступным методом диагностики субарахноидального кровоизлияния до настоящего времени остаётся люмбальная пункция. Ликвор при субарахноидальном кровоизлиянии интенсивно окрашен кровью.
Примесь крови в ликворе, постепенно уменьшаясь. сохраняется в течение 1-2 нед от начала болезни. В дальнейшем ликвор приобретает ксантохромную окраску.
Больным в бессознательном состоянии люмбальную пункцию следует проводить с большой осторожностью в связи с риском дислокации мозга.
В последние годы методом выбора в диагностике субарахноидального кровоизлияния стала КТ. КТ не только обнаруживает и оценивает распространённость крови в субарахноидальном пространстве, но и позволяет получить информацию о наличии вентрикулярного и паренхиматозного компонентов кровоизлияния, отёка и дислокации мозга, состоянии ликворной системы.
Без этих данных правильное ведение больного с субарахноидальным кровоизлиянием на современном этапе развития нейрохирургии невозможно. В некоторых случаях уже при обычной КТ можно установить или предположить причину кровоизлияния.
Современные компьютерные томографы позволяют также выполнить высококачественное исследование сосудистой системы мозга (КТ -ангиографию), что обеспечивает более чем 90% точность диагностики источника кровотечения.
При КТ-диагностике субарахноидального кровоизлияния необходимо учитывать, что информативность метода находится в прямой зависимости от срока выполнения КТ (времени, прошедшего после кровоизлияния), что обусловлено изменением рентгеноконтрастных свойств излившейся крови.
Уже через неделю после субарахноидального кровоизлияния кровь в субарахноидальном пространстве видна лишь в половине случаев. В связи с этим при негативных данных КТ больным с клинической картиной субарахноидального кровоизлияния необходима диагностическая люмбальная пункция.
Диагностика субарахноидального кровоизлияния с помощью МРТ менее точна в связи с быстрыми изменениями интенсивности сигнала, обусловленными трансформацией молекул гемоглобина в излившейся крови.
Однако при отсутствии КТ можно с успехом использовать МРТ не только для диагностики субарахноидального кровоизлияния, но и для определения источника кровотечения (МРТангиография) . Для диагностики ангиоспазма — одного из осложнений субарахноидального кровоизлияния — применяют ТКДГ.
Это исследование позволяет выявить ангиоспазм в сосудах основания мозга, определить его распространённость и выраженность.
Принципы ведения
Первичную госпитализацию больных с клинической картиной субарахноидального кровоизлияния экстренно осуществляют в неврологический стационар.
При неверной трактовке симптомов либо при стёртой или атипичной клинической картине субарахноидального кровоизлияния больных иногда ошибочно госпитализируют в терапевтические, инфекционные, нейротравматологические, токсикологические и психиатрические отделения.
В стационаре необходимо провести КТ (МРТ) головного мозга для верификации субарахноидального кровоизлияния и определения анатомической формы кровоизлияния, а если есть возможность — одномоментное неинвазивное исследование сосудистой системы мозга (КТ -, МРТ -ангиографию). При отсутствии признаков кровоизлияния на КТ (МРТ) или при недоступности этих методов следует выполнить люмбальную пункцию.
- После инструментального подтверждения диагноза субарахноидального кровоизлияния необходима срочная консультация нейрохирурга для решения следующих вопросов:
- • необходимость ангиографического обследования с целью уточнить источник кровоизлияния;
- • показания к переводу в нейрохирургический стационар.
Лечебная тактика
Лечебная тактика у больных с субарахноидальным кровоизлиянием зависит от результатов ангиографического обследования.
При выявлении церебральных аневризм (самая частая и опасная причина субарахноидального кровоизлияния) либо другой сосудистой патологии, требующей нейрохирургического вмешательства, решение о сроках и методах операции принимают индивидуально в зависимости от вида патологии, общего состояния пациента, возраста, тяжести имеющегося неврологического дефицита, распространённости кровоизлияния, выраженности сопутствующего кровоизлиянию ангиоспазма, оснащённости и опыта специалистов стационара.
При отсутствии показаний к операции про водят медикаментозную терапию. Основными задачами становятся стабилизация состояния больного, поддержание гомеостаза, профилактика рецидива субарахноидального кровоизлияния, профилактика и лечение сосудистого спазма и ишемии мозга, специфическая терапия заболевания, ставшего причиной кровоизлияния.
Объём терапии зависит от тяжести состояния больного.
Рекомендации
• Охранительный режим.• Поднятие головного конца кровати на 300.• Аналгезия и седация при возбуждении и про ведении всех манипуляций.• Поддержание нормотермии.• Установка желудочного зонда больным, находящимся в состоянии оглушения или комы, из-за угрозы возможной аспирации.• Установка мочевого катетера больным, находящимся в состоянии оглушения или комы.
• Назначение антиконвульсантов в случаях эпилептиформного припадка в момент кровоизлияния.
Нормализация дыхания и газообмена. Нормализация и поддержание стабильной гемодинамики.
Больным без нарушения сознания интубацию и вспомогательную ИВЛ осуществляют при наличии клинических признаков дыхательной недостаточности: цианоза, тахипноэ более 40 в мин, при показателях РаО2 менее 70 мм рт.ст.
Больных с нарушенным сознанием (сопор, кома) следует интубировать и перевести на ИВЛ ввиду опасности развития гипоксии и аспирации.
Рекомендуемый уровень систолического АД — 120-150 мм рт.ст. При артериальной гипертензии используют пероральные и внутривенные гипотензивные препараты.
При возникновении артериальной гипотензии необходимо поддерживать нормоволемическое или умеренно гиперволемическое состояние (центральное венозное давление 6-12 см вод.ст.), этого достигают инфузией коллоидных и кристаллоидных растворов.
Терапия отёка мозга.
При клинических и КТ-признаках нарастающего отёка мозга, угрожающих развитием дислокационного синдрома, наряду с перечисленными выше мероприятиями рекомендуют применение осмодиуретиков (15% маннитола) в сочетании с салуретиками (фуросемида).
Лечение необходимо проводить под контролем электролитного состава крови (не реже 2 раз в сут) . Лечение отёка мозга, особенно у тяжёлых больных, желательно про водить в условиях контроля внутричерепного давления с использованием вентрикулярных или субдуральных датчиков.
Профилактика и терапия церебрального ангиоспазма и ишемии мозга. В настоящее время не существует доказанных методов лечения ангиоспазма.
Для профилактики его рекомендуют применять блокаторы кальциевых каналов (нимодипин) в таблетированной форме по 60 мг каждые 4 ч перорально. Лечение следует начинать до появления инструментальных или клинических признаков ангиоспазма, так как при уже развившемся спазме препарат неэффективен.
При лечении ангиоспазма и его последствий большое значение имеет поддержание адекватной перфузии мозговой ткани. Этого можно достичь с помощью метода так называемой 3Н -терапии (артериальная гипертензия, гиперволемия, гемодилюция) или её элементов.
При развитии сегментарного симптоматического спазма положительный эффект можно обеспечить с помощью баллонной ангиопластики в сочетании с внутриартериальным введением папаверина.
Показания к назначению антиоксидантов и нейропротекторов в целях профилактики и лечения ишемических осложнений субарахноидального кровоизлияния противоречивы, так как клинический эффект препаратов этих групп не доказан.
Прогноз
Прогноз заболевания у больных с субарахноидальным кровоизлиянием зависит от многих факторов. Наиболее значимый из них — этиология кровоизлияния.
Субарахноидальное кровоизлияние из артериальной аневризмы сопровождается высокой летальностью и частотой повторного кровоизлияния.
При отсутствии хирургического лечения аневризмы до 60% больных погибают в течение первого года от начала болезни. При своевременном хирургическом лечении аневризмы риск летального исхода уменьшается втрое.
При субарахноидальном кровоизлиянии другой этиологии прогноз, как правило, благоприятен.
Источник: http://www.MedSecret.net/nevrologiya/szgm/512-subarahnoidalnoe-krovoizlijanie
Острое нарушение мозгового кровообращения в МКБ
Существует множество разновидностей острого нарушения кровотока в мозговых артериях, а по МКБ 10 код ОНМК находится в диапазоне от I60 до I69.
Каждый из пунктов имеет собственное разделение, что позволяет судить об обширности подобного диагноза. Установить его можно только с помощью инструментальных методов диагностики, а само состояние представляет непосредственную угрозу жизни пациента.
Синдром ОНМК относится к классу заболеваний системы кровообращения и представлен разделом цереброваскулярных патологий.
Из этой ниши исключаются любые транзиторные состояния, которые приводят к временным ишемиям головного мозга. Травматическое кровоизлияние в оболочки или сам мозг также исключается, относясь к классу травм.
Острые нарушения мозгового кровообращения представлены чаще всего ишемическим и геморрагическим инсультами.
В классификации исключаются последствия таких патологических состояний, однако кодировка помогает вести учет смертности от синдрома.
Закупорка
Причиной ОНМК чаще всего является артериальная гипертензия, которая отображается в формулировке диагноза отдельным кодом. Лечение будет зависеть от наличия повышенного давления и других этиологических факторов. Так как состояние часто требует реанимационных мероприятий, то в ходе спасения жизни пренебрегают сопутствующими патологиями.
Разновидности ОНМК и их коды
Код инсульта по МКБ в случае геморрагического типа представлен тремя подразделами:
- I60 – субарахноидальное кровоизлияние;
- I61 – кровоизлияние внутрь мозга;
- I62 – другие виды кровоизлияний.
Каждый из подразделов делится на пункты в зависимости от вида пораженной артерии.
Такая кодировка позволят сразу же продемонстрировать точную локализацию кровоизлияния и оценить будущие последствия состояния.
Ишемический инсульт по МКБ 10 называется инфарктом мозга, так как спровоцирован некротическими явлениями в тканях органа. Он случается вследствие тромбоза прецеребральных и церебральных артерий, эмболии и так далее. Кодировка состояния – I63. Если же ишемические явления не сопровождались некрозом, то ставятся коды I65 или I66 в зависимости от вида артерий.
Отдельный код имеет ОНМК, являющийся осложнением какой-либо патологии, классифицированной в другой рубрике. Сюда относятся нарушения кровообращения вследствие сифилитического, туберкулезного или листериозного артериита. Также в рубрику входит поражение сосудов при системной красной волчанке.
Источник: https://mkbkody.ru/193-ostroe-narushenie-mozgovogo-krovoobrashheniya.html
I60.9 Субарахноидальное кровоизлияние неуточненное
(Субарахноидальное кровоизлияние неуточненное )
Нарушение здоровья, относящееся к группе цереброваскулярные болезни
Наиболее распространёнными причинами цереброваскулярных заболеваний являются атеросклероз и артериальная гипертензия, приводящие к сужению просвета сосудов головного мозга и снижению мозгового кровотока. Часто такие заболевания ассоциированы с сахарным диабетом, курением, ишемической болезнью сердца. Различают преходящие, острые и хронические прогрессирующие нарушения мозгового кровообращения.
Цереброваскулярная болезнь на ранних стадиях проявляется снижением работоспособности, повышенной утомляемостью, снижением фона настроения, нарушениями сна, когда больной просыпается среди ночи, а затем не может заснуть. Затем присоединяются симптомы когнитивных нарушений, т.е. снижается память, замедляется мышление, затрудняется устный счет, появляется излишняя суетливость.
В дальнейшем присоединяются упорные головные боли, шум в ушах, головокружение. Периодически развиваются мозговые кризы, которые протекают с грубым нарушением функций головного мозга и проявляются развитием слабости в конечностях с одной стороны, нарушениями речи, чувствительности, зрения.
Если подобные симптомы проходят в течение 48 часов, то говорят о преходящем нарушении мозгового кровообращения. Если же симптомы сохраняются дольше, то это — инсульт. В этом случае грубые нарушения функции нервной системы могут сохраняться до конца жизни, инвалидизируя больного.
Инсульт может быть ишемическим, в случае закрытия просвета сосуда атеросклеротической бляшкой или тромбом, или геморрагическим, когда происходит нарушение целостности сосудистой стенки и происходит кровоизлияние в мозг.
Лечение цереброваскулярной болезни направлено на лечение основного заболевания и устранение нарушений мозговых функций.
* — Медицинская статистика по всей группе заболеваний I60 Субарахноидальное кровоизлияние
нехватка воздуха, диспноэ, Ощущение тяжести, чувство удушья, усилия для дыхания
Ощущение или хроническое чувство нехватки воздуха, проявляющееся стеснением в груди, учащением дыхания, может проявляться после физической активности, но особо насторожить должна одышка в состоянии покоя
58 болезней могут быть причиной, болеют мужчины и женщины, возраст 1-100
Источник: https://symptomd.ru/icd10/i60.9_subarahnoidalnoe_krovoizliyanie_neutochnennoe
Виды арахноидитов мозга: признаки и симптомы
Воспаление паутинной мозговой оболочки является аутоиммунным процессом. Собственные комплексы иммунной системы провоцируют патологический процесс. Клинические симптомы выраженного арахноидита достаточно типичны для постановки диагноза неврологами.
Дополнительная диагностика проводится цистернографией, электроэнцефалографией, КТ и МРТ головного мозга. Лечение комплексное, включающее нейропротекторы, противоэпилептические средства, рассасывающие средства, дегидратационные препараты.
Код арахноидита по МКБ 10
Серозный воспалительный процесс паутинной оболочки спинного и головного мозга не имеет много разновидностей. Код церебрального арахноидита по МКБ 10 – «G03.9». Неуточненную форму вылечить не удается вначале развития из-за отсутствия этиологического фактора. Комплексное лечение предотвращает распространение, ускоряет рассасывание инфильтрата.
Арахноидит с гидроцефалией МРТ
Причины возникновения воспаления паутинной оболочки мозга
Этиологических факторов воспалительного процесса церебральной выстилки несколько. В зависимости от причин выделяют вид заболевания:
- Интоксикационный;
- Посттравматический;
- Инфекционный.
- негативное действие на церебральные структуры токсических веществ наблюдается при инфекциях, вторичных болезнях, сопровождающихся попаданием внутрь крови токсинов (отравления, сахарный диабет, почечная недостаточность).
- Посттравматические формы возникают после черепно-мозговых травм, ушибов мозга, кровоизлияний.
- Бактериальные или вирусные инфекции, приводящие к возникновению синуситов, ринитов, тонзиллитов, отитов могут способствовать заносу инфекции внутрь головного мозга из-за близкого расположения мозговых артерий.
- Примерно в десяти процентах случаев установить причину возникновения арахноидита не представляется возможным.
Виды церебрального арахноидита
Частые симптомы воспалительного процесса церебральных оболочек возникают из-за инфильтрации мягкотканой выстилки с локализацией в задней черепной ямке, выпуклой части. Вторичные церебральные внутримозговые изменения возникают из-за патологии циркуляции спинномозговой жидкости, повышения внутричерепного давления.
Особенности конвекситального арахноидита
Локализация нозологии обуславливает специфичную клиническую симптоматику. Располагается нозология в области центральных извилин, передней области полушарий. Избыточное давление на чувствительные и моторные центры вызывает фокальные припадки эпилепсии. Мышечные судороги возникают во всем теле.
Проявления спинальной формы
Посттравматическое повреждение оболочек спинного мозга приводит к воспалительному процессу при открытых травмах. Попадание инфекционных агентов обуславливает симптомы через несколько недель, месяцев, лет. Повреждение спинного мозга приводит к инвалидности за счет парезов конечностей, утрате разных видов чувствительности, нарушения иннервации внутренних органов, малого таза.
Провоцируют нозологию абсцессы, фурункулез, гнойники. Очаги бывают одиночными или множественными. В зависимости от вида поврежденных нервных корешков формируются клинические проявления. Для спинального арахноидита характерно хроническое течение.
Арахноидит оптико-хиазмальный
Выделение разновидности отдельной категории необходимо из-за особенной клиники. Необратимая потеря зрения вследствие воспаления зрительного нерва – частое проявление нозологии.
Причины возникновения оптико-хиазмального арахноидита:
- Инфекционные агенты (сифилис, малярия, условно-патогенная флора);
- Черепно-мозговые травмы.
Посттравматические варианты сопровождаются образованием рубцов, спаек, внешними дефектами. МРТ обнаруживает рубцовую ткань в области зрительного перекреста. Патологические изменения прослеживается также на значительном отдалении от первичной локализации оптохиазмального арахноидита (передняя черепная ямка).
Поражение оптического нерва травмами, инфекционными агентами – этиологические механизмы. Провоцирующим фактором нозологии является нарушение церебрального кровообращения. Дифференциальная диагностика проводится с целью определения глубины повреждения оптико-хиазмальных структур, исключения двухсторонней скотомы.
Особенности слипчивого менингоарахноидита
Патология характеризуется интенсивным гнойным воспалением. Образование гнойников между отдельными оболочками мозга является этиологическим фактором присутствия сильного болевого синдрома. Рубцовые спайки обуславливают необратимые изменения. Отсутствие терапии приводит к хроническому течению с постепенным нарастанием склеротических процессов.
Воспаление паутинной оболочки задней черепной ямки
Расположение воспалительного процесса внутри черепной ямки сзади формирует симптоматику, напоминающую злокачественное новообразование.
Стволовые и мозжечковые расстройства определяются поражением непарных черепных нервов (3, 5, 7). Проявления характеризуются нарушением подвижности, дискоординацией движений.
Сопутствующие нарушения циркуляции спинномозговой жидкости провоцируют увеличение внутричерепного давления с неврологическими расстройствами:
- Головокружение;
- Тошнота;
- Застой в области сосков зрительных нервов;
- Экстрапирамидальная и пирамидальная симптоматика;
- Неустойчивость позы Ромберга;
- Вестибулярные расстройства.
Неврологи регистрируют повреждение определенной пары черепных нервов при базальном виде патологии. Клинические симптомы определяются сопутствующими нарушениями из-за воспалительных процессов мозговых оболочек.
Кистозный арахноидит
Мультикистозные процессы внутри головного мозга инфицируются. Контактный переход бактерий из кистозного разрастания на мягкие оболочки провоцирует общемозговые расстройства. По течению выделяют острую, подострую и хроническую форму болезни.
Первые признаки инфильтрации паутинной оболочки мозга
Диагностические признаки ранней стадии:
- Возникновение клиники через неделю после перенесенной инфекции;
- Давящая боль головы;
- Рвота во время обострения;
- Эмоциональная возбудимость;
- Быстрая утомляемость;
- Постоянная слабость;
- Зрительные расстройства.
Особенности симптоматики определяются видом нозологии – оптохиазмальная, конвекситальная, спинальная, задней черепной ямки.
Симптомы арахноидита
Подострое течение арахноидита сопровождается самой выраженной клинической картиной с общемозговыми и очаговыми расстройствами:
- Интенсивные головные боли утром;
- Диспепсические проявления (со стороны желудочно-кишечного тракта);
- Раздражительность;
- Ослабление интеллекта;
- Эпилептический статус;
- Красный дерматографизм;
- Глазодвигательные нарушения;
- Атаксическая походка;
- Приступы головокружения;
- Блокада венозного оттока;
- Воспаление лицевого, отводящего, тройничного нервов;
- Менингеальные, экстрапирамидальные, пирамидальные нарушения.
При возникновении зрительных нарушений, кровотечениях глазного дна делают люмбальную пункцию для определения типа инфекции.
Принципы диагностики арахноидита
Вначале клиника заболевания проявляется единичными расстройствами. Неврологи способны диагностировать состояние на основе специфической клиники повреждений черепных нервов. Первоначальная задача специалиста – исключение злокачественного новообразования. Для этих целей проводят ряд диагностических методов:
- Обзорные краниограммы – для верификации внутричерепной гипертензии, переломов;
- Электроэнцефалография (ЭЭГ) определяет аномальные ритмы мозговой активности при наличии атипичных очагов;
- КТ и МРТ обнаруживают увеличение пространства желудочков, кисты, участки воспаления, расширение субарахноидальной полости.
Результаты компьютерной и магнитно-резонансной томографии позволяют исключить даже небольшие опухоли (несколько миллиметров диаметром).
Высокая информативность, разрешение лучевой нейровизуализации помогает установить даже небольшие патологические очаги. Эхоэнцефалография, сцинтиграфия – исследования, характеризующиеся ремитирующим течением.
На рентгеновских снимках обнаруживаются костно-деструктивные изменения костей черепа, обызвествленные мозговые участки, другую церебральную патологию.
В заключение отметим, что достоверная диагностика арахноидита затруднена вначале развития, когда инфильтрация оболочек незначительна, а симптомы не выражены. В такой ситуации врачи часто устанавливают диагноз астеноневротических расстройств и ипохондрии.
Источник: https://mrt-kt-golovnogo-mozga.ru/article/arahnoidit

 Заведующий отделением восстановительной медицины – врач по лечебной физкультуре, врач-невролог, врач-рефлексотерапевт
Заведующий отделением восстановительной медицины – врач по лечебной физкультуре, врач-невролог, врач-рефлексотерапевт  Врач-невролог, кандидат медицинских наук
Врач-невролог, кандидат медицинских наук  врач-невролог, кандидат медицинских наук
врач-невролог, кандидат медицинских наук  Заведующий отделением восстановительной медицины – врач по лечебной физкультуре, врач-невролог, врач-рефлексотерапевт
Заведующий отделением восстановительной медицины – врач по лечебной физкультуре, врач-невролог, врач-рефлексотерапевт 

 Врач – невролог, ведущий специалист отделения неврологии
Врач – невролог, ведущий специалист отделения неврологии 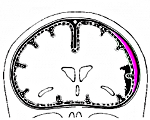 Субарахноидальное кровоизлияние
Субарахноидальное кровоизлияние 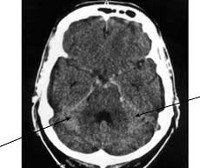 Субарахноидальное кровоизлияние Спонтанное, или первичное, субарахноидальное кровоизлияние (САК) обычно происходит от разрыва аневризмы поверхностных сосудов головного мозга. Реже оно бывает связано с атеросклеротической или микотической аневризмой, артериовенозной мальформацией или геморрагическим диатезом. При черепно-мозговой травме субарахноидальное кровоизлияние встречается часто, вместе с тем оно уступает по своему клиническому значению другим последствиям ушиба головного мозга. Примерно в половине наблюдений причиной внутричерепного кровоизлияния являются аневризмы сосудов головного мозга. Они бывают врожденными и приобретенными. Внешне аневризма часто имеет мешотчатый вид, в котором различают шейку, тело и дно. Обычно диаметр сосудистого мешка колеблется от нескольких миллиметров до 2 Аневризмы более 2 см в диаметре считаются гигантскими. Встречаются одинаково часто у мужчин и женщин. Разрывы аневризм обычно происходят в возрасте от 25 до 50 лет (примерно в 91% наблюдений). Неразорвавшиеся аневризмы встречаются у 7-8%, а бессимптомные -у 0,5% людей. Разрыв аневризмы почти всегда происходит в области ее дна, где под увеличением нередко можно увидеть точечные отверстия, прикрытые тромботическими массами. Излюбленная локализация аневризм — места деления сосудов I и II порядка на ветви. Самая частая локализация аневризм — супраклиноидный отдел внутренней сонной артерии (30-34%), передняя мозговая, передняя соединительная артерии — 28-30%, средняя мозговая артерия -16-20%, вертебрально-базилярная система – 5-15%. Множественные аневризмы встречаются в 20% наблюдений.
Субарахноидальное кровоизлияние Спонтанное, или первичное, субарахноидальное кровоизлияние (САК) обычно происходит от разрыва аневризмы поверхностных сосудов головного мозга. Реже оно бывает связано с атеросклеротической или микотической аневризмой, артериовенозной мальформацией или геморрагическим диатезом. При черепно-мозговой травме субарахноидальное кровоизлияние встречается часто, вместе с тем оно уступает по своему клиническому значению другим последствиям ушиба головного мозга. Примерно в половине наблюдений причиной внутричерепного кровоизлияния являются аневризмы сосудов головного мозга. Они бывают врожденными и приобретенными. Внешне аневризма часто имеет мешотчатый вид, в котором различают шейку, тело и дно. Обычно диаметр сосудистого мешка колеблется от нескольких миллиметров до 2 Аневризмы более 2 см в диаметре считаются гигантскими. Встречаются одинаково часто у мужчин и женщин. Разрывы аневризм обычно происходят в возрасте от 25 до 50 лет (примерно в 91% наблюдений). Неразорвавшиеся аневризмы встречаются у 7-8%, а бессимптомные -у 0,5% людей. Разрыв аневризмы почти всегда происходит в области ее дна, где под увеличением нередко можно увидеть точечные отверстия, прикрытые тромботическими массами. Излюбленная локализация аневризм — места деления сосудов I и II порядка на ветви. Самая частая локализация аневризм — супраклиноидный отдел внутренней сонной артерии (30-34%), передняя мозговая, передняя соединительная артерии — 28-30%, средняя мозговая артерия -16-20%, вертебрально-базилярная система – 5-15%. Множественные аневризмы встречаются в 20% наблюдений.