Развитием острого панкреатита называется воспалительный процесс в поджелудочной железе, образующийся под воздействием неправильного питания, злоупотребления алкогольной продукцией, развития патологических нарушений в зоне желчного пузыря и желчегонных протоков, наследственного фактора или других негативных воздействий. Данная патология формируется на фоне интенсивной секреции панкреатических ферментов, необходимых в нормальных условиях для обеспечения пищеварительных процессов и расщепления белков и углеводов.
При нарушении функциональности в паренхиматозном органе происходит активное накопление данных ферментативных веществ в самой поджелудочной, а активация их активности ведет к процессу саморазрушения органа.
Это может закончиться как тяжелейшим осложнением, так и летальным исходом.
В данном материале рассмотрим подробнее, что представляет собой острый панкреатит, причины и симптоматические его проявления, а также методы лечения после приступа панкреатита и то, как проходит реабилитация при остром панкреатите.
Причины появления болезни
Образованию панкреатического нарушения функциональности поджелудочной железы острой формы проявления может предшествовать наличие следующих факторов:
- чрезмерный уровень потребления алкогольсодержащей продукции;
- регулярное употребление жареных и жирных продуктов питания, а также копченостей и соленых блюд;
- большое количество лишних килограммов;
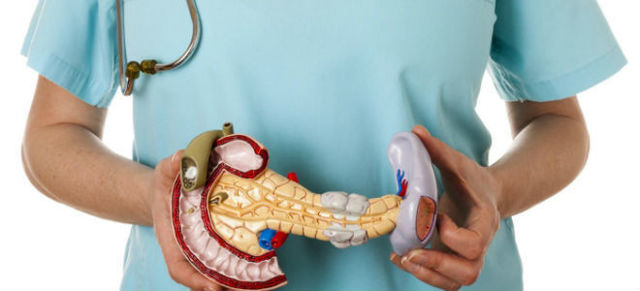
- развитие желчекаменного заболевания, холецистита, гепатита;
- проникновение в организм вирусных инфекций, в виде эпидемического паротита либо гепатита В;
- язвенные поражения 12-типерстной кишки и желудка, а также гастрит и прогрессирующая стадия опухолевидной патологии;
- наличие гиперпаратиреоза;
- инвазия гельминтными представителями;
- аномальное сужение прохода в панкреатических протоках;
- сбой на гормональном уровне;
- тупая травматизация брюшной полости, а также оперативные вмешательства;
- развитие пищевой аллергии тяжелой формы;
- прогрессирование муковисцидоза;
- табакокурение;
- наследственная предрасположенность.
Симптоматика
Существует две формы данного заболевания – это острая и хроническая.
При развитии острой стадии панкреатического заболевания нарушается свободный отток ферментативного сока, который при активации ферментов способствует началу процессов по самоперевариванию железы.
Одним из множества симптоматических проявлений этого заболевания является резкая и острая болезненность.
Данный симптом имеет опоясывающий характер с локализацией в области верхней части живота с постепенной иррадиацией в зону лопаток, ключицы, нижней челюсти и грудины.
Более того, при острой форме панкреатита, в большинстве случаев, проявляется еще и изнуряющее, мучительное и интенсивное отхождение рвотных масс, возникающее при первом приступе, а также при появлениях панкреатической колики и осложнениях патологии.
Также у пациента наблюдается:
- повышенный уровень пульсации;
- развитие тахикардии;
- появление озноба и лихорадки на фоне развития интоксикационного процесса;
- нарушения гипотензивного характера;
- появление отдышки;
- кислородное голодание.
Визуальный осмотр больного предоставляет возможность выявления вздутия живота, возникающего на фоне нарушения стула и образования метеоризма.
При помощи пальпаторного обследования пациент указывает на возникновение болезненных ощущений в области подложечной части живота с левой стороны и в зоне подреберья.
При тяжелом патологическом поражении поджелудочной железы могут выявиться признаки развития такого заболевания, как перитонит.
На пятые сутки развития болезни в области эпигастрия методом пальпации может обнаружиться инфильтрат, вызывающий малоболезненные ощущения.
Более того, могут появиться на кожных покровах в области поджелудочной железы и боковой стороны живота проявления желто-синюшного оттенка, а также пятна от расходившегося кровоизлияния в области паренхиматозного органа и забрюшинном пространстве.
Это свидетельствует о развитии геморрагического панкреатита острой формы течения, который был описан гениальным ученым Греем Тернером. Те же проявления на коже могут образоваться в пупочной области, что называется синдром Кулена.
Прогрессирующая стадия интоксикационного процесса может стать причиной резкого ухудшения общего состояния пациента и привести к обезвоживанию на фоне интенсивной непрекращающейся рвоты. Притом уровень артериального давления резко снижается, что ведет к нарушению сознания. Возможно образование коллапса и шокового состояния на фоне интенсивного болевого синдрома.
При тяжелейшем течении острого воспалительного процесса могут возникать ответные симптоматические проявления системного характера в виде:
- общего нарушения работоспособности всех жизненно-важных систем внутренних органов в человеческом организме;
- появления недостаточности дыхательного акта;
- накопления в полости плевры транссудатных веществ;
- недостаточности сердца, печени и почек;
- нарушения психоэмоционального состояния и отделов ЦНС.
Приступ острого панкреатита является патологией неотложного характера, требующей немедленной госпитализации и проведения необходимых лечебных мероприятий.
Формы острого панкреатита
Развитие столь серьезнейшего патологического процесса в области паренхиматозного органа может протекать и развиваться в следующих формах:
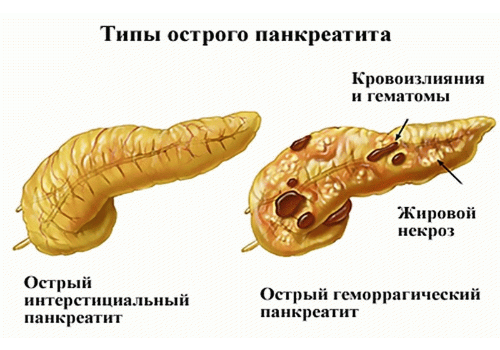
- Форма отека, представленная развитием отечности и уплотнения в поджелудочной железе, но не влекущая за собой структурное нарушение ее дольчатого строения.
- Форма геморрагического поражения, представленная кровоизлиянием в полость данного органа, развитием отечности либо некротического процесса.
- Серозная форма патологии представляет собой деструктивное, некротическое поражение отдельных участков паренхиматозного органа.
- Гнойная форма течения является наиболее опасной из всех имеющихся разновидностей острого панкреатита, которая характеризуется образованием гнойных экссудатов при некротическом поражении поджелудочной, что может стать причиной летального исхода при выходе гнойных масс в полость брюшины.
Поэтапное развитие патологии
Острая форма панкреатического процесса в поджелудочной железе имеет 4 стадии своего развития, каждая из которых отличается по своим симптоматическим проявлениям и интенсивности. Рассмотрим их подробнее:
- Первоначальная стадия развития патологии – ферментативная. Характеризуется появлением отечности железы, возникшей на фоне скопления ферментативного сока. Продолжительность ее не превышает недели. При осложнении патологии, поражение распространяется на рядом расположенные органы. Увеличивается риск развития такой патологии, как перитонит. При отсутствии квалифицированной помощи и медикаментозной терапии, есть возможность смертельного исхода.
- Следующая стадия развития панкреатита – реактивная, протекающая на протяжении последующих 4-х дней с формированием панкреатического инфильтрата.
- Вторая неделя прогрессирующей стадии заболевания характеризуется гнойной стадией, при которой начинают гноиться определенные участки некротического поражения органа.
- Исход – является последней стадией панкреатической патологии, которая может закончиться полным выздоровлением либо переходом в хроническую форму течения с чередованием периодов ремиссии и обострения, что и случается в большинстве случаев.
Разновидности осложнений
Тяжелое течение панкреатического заболевания характеризуется прогрессированием интоксикационных процессов в комбинации с активностью трипсина.
Запомните, что ферментативный компонент трипсин обладает очень интенсивным спектром воздействия на организм человека, аналогичным с воздействием змеиного яда. Он способствует образованию отечности в области головного мозга и развитию недостаточности функциональных способностей почек.
Наибольшей опасностью обладают следующие разновидности осложнений острого панкреатита:
- заражение крови, или сепсис;
- уменьшение диаметра прохода в 12-ти перстной кишке;
- перитонит;
- образование кровотечений;
- возникновение почечной недостаточности;
- кистозное поражение либо образование гематом;
- гиповолемический шок.

После снятия приступа острого воспалительного заболевания в поджелудочной, на ее поверхности может начать развиваться кистозное поражение, а также могут появиться свищи.
Последовательность лечения
Лечение острого панкреатита заключается в полном отказе от употребления алкогольсодержащих напитков, соблюдении диетического рациона питания, заключающегося в употреблении продуктов с низким уровнем концентрации животных жиров. Также необходимо исключение всех медикаментозных препаратов, способных оказать раздражающее воздействие на и без того пораженную железу.
Основная задача лечебных мероприятий заключается в ликвидации болезненности, корректировочных процедур по восстановлению ее функциональности, а также в предупреждении и лечении возможных осложнений.
Для того, чтобы устранить боль, назначаются препараты анельгитирующего спектра действия, и дозировку определяет лишь опытный специалист. Для этих целей чаще всего применяются такие препараты, как:
- Но-Шпа, или отечественный Дротаверин;
- Спазмалгон;
- Мебеверин.
Если консервативные методы лечения не дают должного эффекта, то поднимается вопрос о проведении хирургического вмешательства. Оперативное лечение заболевания способно максимально продлить жизненный цикл пациентов, улучшив качество их жизнедеятельности.
Важно помнить, что при приступе острого панкреатического заболевания ни в коем случае нельзя принимать лекарства ферментативного спектра действия такие, как Фестал или Мезим. Они способны увеличить интенсивность перистальтики кишечника и вызвать развитие диареи, что поспособствует значительному ухудшению состояния больного.
Более того, препараты желчегонного спектра действия, а также различные травы и отвары народных целителей не рекомендуется употреблять, не посоветовавшись с опытным квалифицированным специалистом гастроэнтерологического профиля.
После острого панкреатита лечение пациента должно заключаться в дальнейшем проведении реабилитационных мероприятий.
Реабилитационный период
Реабилитация после острого панкреатита является довольно длительным и кропотливым процессом, в ходе которого необходимо беспрекословное соблюдение всех наставлений лечащего специалиста.
Более того, назначаются регулярные процедуры обследования и каждые полгода прохождение лечения в санаторно-курортных условиях.
Рекомендуется посещение бальнеологических курортов, где основной достопримечательностью являются гидрокарбонатные воды со средним и малым уровнем минерализации. Среди наиболее популярных курортов такого типа, являются:
- Боржоми;
- Ессентуки;
- Моршин;
- Трускавец.

Проведение физиотерапевтических процедур возможно лишь в период стойкой ремиссии, когда на протяжении длительного периода времени просто отсутствуют какие-либо симптоматические проявления панкреатической патологии.
- Весь реабилитационный период подразделяется на три основных этапа, которые рассмотрим немного ниже.
- Помимо всего прочего, пациент совместно со своим лечащим врачом составляет меню индивидуального рациона питания со всеми его (пациента) кулинарными предпочтениями.
- Устранение панкреатической патологии на первом этапе реабилитации основывается на воздержании от употребления жареных и жирных продуктов питания, а также от сладких и соленых блюд для обеспечения максимального отдыха паренхиматозного органа.
- Медикаментозные препараты на протяжении реабилитационного периода могут вводиться как внутримышечным, так и внутривенным путем.
- По истечении 2-3 месяцев соблюдения строгого диетического рациона питания, пациенту, в зависимости от состояния его поджелудочной железы, может быть разрешено употребление постных разновидностей мяса и рыбы, свежие фруктовые культуры и пр.
- Следующим этапом реабилитационного периода после панкреатического заболевания острой формы течения является соблюдение упрощенного диетического рациона питания, в который уже может включаться внушительное количество белковых продуктов питания и жиров.
Под строгим запретом в реабилитационном периоде находится употребление спиртосодержащих напитков и табакокурение, даже в небольших дозах.
Последним реабилитационным этапом является полный переход на правильное питание с употреблением только здоровых продуктов в комбинации с ежегодным посещением кабинета гастроэнтеролога и прохождения детального обследования.
Запомните, что острый панкреатит может стать причиной затяжного периода нетрудоспособности. А после нормализации общего состояния пациента, трудоустройство должно производиться в те условия, где будут исключены:
- физическое напряжение;
- травматизация зоны живота;
- различные сотрясения тела;
- контактирование с ядовитыми веществами.
Затяжная разновидность острой формы панкреатического заболевания без проведения оперативного своевременного лечения может привести к длительной нетрудоспособности и инвалидности II и III группы.
Профилактические методы
Цель профилактических мероприятий заключается в приостановке прогрессирующей стадии воспалительного процесса, а также в предупреждении образования и развития разнообразных осложнений. Для этого необходимо каждые полгода проходить диспансеризацию. Провести конкретные модификационные изменения в образе жизнедеятельности, а именно:
- сохранять оптимальный уровень активности;
- соблюдать правильный рацион питания;
- отказаться от табакокурения;
- исключить употребление спиртных напитков;
- отдыхать не менее 7 часов в сутки;
- физические нагрузки должны чередоваться с умеренным отдыхом, не стоит изнурять свой организм.
Профилактические мероприятия заключаются также в проведении своевременного устранения патологических нарушений функциональности желудка, 12-типерстной кишки, желчного пузыря и желчевыводящих протоков и, в особенности, желчекаменного заболевания. При течении хронической формы панкреатической патологии проведение данных мероприятий будет способствовать продолжительному периоду ремиссии и предупреждению обострения.
- Минушкин О.Н., Масловский Л.В., Гребенева Л.С. Диагностика и дифференцированное этапное лечение больных хроническим панкреатитом. Методические рекомендации М. 2002 г. стр. 31.
- Полторанов В.В. Курортное лечение хронических заболеваний органов пищеварения Москва: ВЦСПС Профиздат, 1979 г. стр. 304.
- Соколова, Т.В. Соколова. Физиотерапия: Учебник Ростов-на-Дону: Феникс, 2013 г.
- Калинин А.В. Нарушение полостного пищеварения и его медикаментозная коррекция. Клинические перспективы гастроэнтерологии, гепатологии. 2001 г. №3, стр.21–25.
- Коротько Г.Ф. Секреция поджелудочной железы. М.: «ТриадаХ» 2002 г. стр. 223.
- Кучерявый Ю. А., Маев И. В. Болезни поджелудочной железы. В 2 томах (комплект из 2 книг) Медицина, Шико М. 2008 г.
Источник: https://pankreatit03.ru/reabilitatsiya-pri-ostrom-pankreatite.html
Оказание неотложной помощи при остром панкреатите
Поражение желчевыводящих путей, вызывающее панкреатит, провоцирует более 200 факторов. Заболевание уже перестали считать недугом алкоголиков, ведь научно доказано, что болезненный приступ вызывает даже плотный обед, состоящий из жирной пищи, без алкоголя.
Причинами панкреатита являются инфекционные поражения, гормональный дисбаланс, травмирование в разных областях живота, побочное воздействие медикаментов и даже стресс.
Как правильно оказать неотложную помощь при остром панкреатите, чтобы не навредить больному, узнаете из нашей статьи.
Специфика болезни
Приступ панкреатита очень болезненный. Он возникает в качестве отдельной патологии или в комплексе с другими болезнями органов пищеварения.
Частыми причинами панкреатита являются патологии печени, желчного пузыря, сердца и сосудов.
Эти болезни провоцируют активизацию ферментов поджелудочной железы, которые вызывают воспаление железы с последующим ее разрушением. Именно эти процессы и являются причиной развития острого панкреатита.
Причины, вызывающие приступ, разделяют на 2 группы.

Формы острого панкреатита проходят определенные периоды развития. Приступ начинается с острых проявлений. Их сменяет состояние покоя, после которого болезнь отступит или перейдет в хроническую форму. При этом острый панкреатит часто «возвращается» в виде повторного приступа.
В зависимости от силы проявления симптоматики выделяют 3 степени тяжести острой формы приступа.

Обратите внимание!
Медикаментозное лечение пациентов при обострении хронической формы или остром проявлении недуга показано только в стационарных условиях. До приезда медиков можно только облегчить общее состояние пострадавшего. Отсутствие квалифицированной медицинской поддержки приведет к летальному исходу больного.
При первых признаках острого панкреатита вызывайте медиков! Симптомы приступа помогут провести догоспитальную диагностику. О своих выводах сообщите диспетчеру скорой помощи, детально рассказав о признаках патологии.
Характерная симптоматика
В случаях обострения патологии или ее проявлении в остром виде главный симптоматический признак – болевые ощущения. Они могут проявляться практически в любом отделе верхней части живота. К тому же характер боли также может отличаться.
Объединяет все эти противоречивые симптомы общий «болевой» признак: особая интенсивность. Поджелудочная железа содержит много нервных окончаний.
Они принимают «активное участие» в процессе воспаления, поэтому боль настолько сильная, что без купирования приводит к болевому шоку. Больной не в состоянии лежать и перемещаться.
Временное облегчение наступает в позе эмбриона, которую неосознанно пытается принять больной. Во время приступа, сопровождаемого сильными болями, возможна потеря сознания.
В тяжелых случаях симптоматика приступа дополняется такими признаками:
Подобная симптоматика напоминает пищевые отравления, расстройства желудочно-кишечного тракта. Поэтому диагностировать приступ панкреатита можно только после лабораторной и аппаратной диагностики.

Специфика неотложной помощи
Сразу следует оговориться, что при панкреатическом приступе и воспалении поджелудочной железы в домашних условиях использование медикаментов показано только по рекомендациям врача. Только медики скорой помощи, приехавшие на вызов, могут ввести определенные лекарства, чтобы купировать проявления приступа.
После госпитализации в стационар больных обследуют, используя лабораторную и аппаратную диагностику. Только после детального исследования и постановки диагноза назначается терапия. При этом часто за основу лечения положено оперативное вмешательство.
Тем не менее, до приезда медицинского персонала больному нужно помочь, снизив проявления боли. Первая помощь при приступе панкреатита в домашних условиях включает в себя такие действия:
- Посадите пациента в удобное для него положение;
- Обеспечьте свободную циркуляцию воздуха в помещении;
- Расслабьте или снимите с больного давящие элементы одежды;
- Дайте ему таблетку Но-шпы или Дротаверина (если есть возможность и навыки, лекарства лучше ввести внутримышечно).
Обратите внимание!
Помощь при болях в поджелудочной железе предусматривает медленное регулярное питье больным чистой воды без газов. Каждые полчаса ему положено выпивать половину стакана жидкости.
Пациенту запрещено предлагать еду: на диагностическом этапе и в начале лечения показано голодание. Ему нельзя делать резкие движения, чтобы случайно не травмироваться.
Для ослабления боли рекомендовано положить на живот лед, завернутый в ткань, или ледяную грелку. Однако некоторые медики считают, что холод в области поджелудочной железы только усугубит ситуацию, вызвав спазм кровеносных сосудов. В таком положении ткани поджелудочной железы испытают еще большую нагрузку.
Помните, то при приступах рвоты запрещено промывать желудок! Если больной испытывает сильные позывы к рвоте, помогите ему, надавив на корень языка пальцем или ложкой. После рвоты болевой приступ ослабляется.
Дайте пациенту рекомендации, как правильно дышать. Исключите глубокие вдохи и выдохи: они усиливают болевой синдром. Дышать нужно поверхностно, изредка задерживая дыхание на незначительное время.
Обратите внимание!
До приезда медиков давать пострадавшему анальгетики, кроме Но-шпы и ее заменителей нельзя! Их прием затруднит или запутает результаты диагностического исследования.
Также запрещено использовать препараты на основе ферментов (Фестал, Креон и другие). Их применяют на стадии ремиссии. А во время приступа они губительно скажутся на самочувствии пациента.
Помните!
Применять народные или домашние способы лечения при панкреатите запрещено!
Медики, чтобы купировать приступ, вводят такие препараты больному:
- Анальгетики наркотического ряда;
- Нейролептики;
- Антибиотики;
- Препараты, устраняющие спазмы;
- Транквилизаторы;
- Лекарства, блокирующие действие панкреатических ферментов;
- Растворы соли и белка.
Терапия обязательно сопровождается строгим соблюдением правил распорядка дня больного:
- Полный покой. Двигательная активность разрешается через 3-4 суток после купирования приступа. Ее границы расширяются постепенно.
- Голод. В течение первых 3 суток больному запрещено принимать пищу. После того, как врач позволит пациенту питаться, определяется специальный диетический режим. Последующее лечение предусматривает медленное расширение пищевого рациона.

Отличия хронического течения патологии
Хроническое воспалительное заболевание поджелудочной железы имеет такие же признаки, как и острое. Однако симптоматика менее интенсивная.
Болезнь «проявляет себя» после нарушения диетического питания, интенсивного и длительного приема алкоголя, сильных стрессов. При этом больной должен знать, что внезапно прекратившийся приступ – свидетельство обширного омертвления тканей поджелудочной железы. Поэтому медицинская консультация таким больным нужна обязательно.
Предоставление неотложной помощи при приступе хронического течения патологии не отличается от острой формы.
Однако пациент уже знает о своем недуге, он проходил обследование и имеет определенные назначения медиков. Поэтому больной может принять анальгетики, которые разрешены лечащим врачом.
Также показан прием 2 таблеток Аллохола. Препарат поможет желчи и панкреатическому соку «покинуть» поджелудочную железу.
Помните!
Принимать Аллохол можно только совместно с препаратами, снимающими спазмы! Использовать лекарство во время приступа показано только при хроническом течении болезни и строго по назначению врача.
После госпитализации и объективной оценки состояния больного в индивидуальном порядке определяется тактика лечения.
Источник: https://ProPomosch.ru/neotlozhnye-sostoyaniya/pomosch-pri-ostrom-pankreatite
Спасительные упражнения и диета при панкреатите
Попробуем разобраться, что такое панкреатит , причины его возникновения и способы лечения.
Применяя данные советы, вы сможете уберечь свой организм от такого заболевания и правильно себя вести , если панкреатит у вас уже есть.
Поджелудочная железа выполняет очень важные функции в организме и нарушение её работы ведёт к серьёзным последствиям для вашего самочувствия и здоровья организма в целом.
Правильно питайтесь, ведите активный образ жизни и БУДЕТЕ ЗДОРОВЫ!
Испытывать железу на прочность не рекомендуется никому – когда не считаются с ее интересами, она реагирует жестко. Специалисты утверждают: категорически нельзя переедать и делать упражнения на полный желудок. А вот специальная дыхательная гимнастика поможет, если у Вас есть признаки панкреатита.
«Пожирающая» саму себя
У поджелудочной железы сотни врагов.
Она может воспалиться после травмы живота, даже если попали в него волейбольным или теннисным мячом, из-за простуды, гриппа и герпеса, а также на фоне аппендицита, гастрита, пищевой аллергии, переедания и неправильного питания с преобладанием жирного и сладкого. Если поссорились с любимым, поругались с начальником, переутомились или находитесь в стрессовом состоянии, шансы заболеть панкреатитом резко повышаются.
За день поджелудочная железа вырабатывает почти 800 г панкреатического сока, обладающего огромной переваривающей способностью. В его составе есть компоненты, расщепляющие жиры (липаза), белки (трипсин) и углеводы (амилаза).
Чтобы обезопаситься от «самопереваривания», железа производит вещества, подавляющие активность собственных ферментов. В норме они обретают силу, попав в кишечник и смешавшись с пищей. Если по каким-либо причинам ферменты активизируются преждевременно, железа повреждается.
Включить механизм «самопереваривания» помогают издержки анатомии, располагающие к панкреатиту. Дело в том, что протоки, по которым панкреатический сок и желчь попадают в двенадцатиперстную кишку, при впадении в нее сливаются в единую ампулу.
Если давление в ней резко повышается (так бывает при наклонах, спортивных тренировках на полный желудок, переедании), желчь забрасывается в поджелудочную железу, активизирует ее ферменты и запускает процесс саморазрушения, приводящий к воспалительно-деструктивному синдрому.
На острие ножа
Главные признаки острого панкреатита – мучительная опоясывающая боль в верхнем отделе живота (эпигастрии), как правило, отдающая в спину, тошнота, рвота, вздутие живота, слабость. Если возникли такие симптомы – немедленно вызывайте «скорую».
До приезда врача откажитесь от еды и питья – они способствуют дополнительному раздражению поджелудочной железы. Приложите к больному месту грелку с холодной водой или пузырь со льдом, завернутый в полотенце.
Не принимайте никаких лекарств до приезда врачей – они «смазывают» клиническую картину и затрудняют диагностику. Чтобы уменьшить боль, ложитесь в постель и расслабьте мышцы живота.
Не отказывайтесь от лечения в больнице, даже если покажется, что стало легче. При остром панкреатите бывает непродолжительный период мнимого благополучия, вслед за которым болезнь возвращается с удвоенной силой.
Хронический панкреатит развивается из острого при несвоевременном лечении или же сразу формируется как самостоятельное заболевание. При его обострении, которое обычно происходит после праздничных застолий, возникает боль в верхней половине живота, больше слева, отдающая в спину.
Пропадает аппетит, появляются тошнота, рвота, а также обильные, густые, похожие на глину испражнения. В этом случае назначают прием различных панкреатических ферментов, а также диету без жира и с уменьшенным содержанием углеводов.

Диета после приступа
В течение месяца после обострения панкреатита придерживайтесь щадящей диеты, которая уменьшает нагрузку на поджелудочную железу:
- исключите крепкие бульоны, жирные, острые и кислые блюда, колбасу, сосиски, сардельки, субпродукты, копчености, квашеную капусту и другие соленья, консервы, икру и жирную рыбу (севрюгу, осетрину, палтуса, кефаль, сома, карпа);
- под запретом должны оказаться орехи, грибы, бобовые, черный хлеб, пшено, свежая выпечка, торты, пирожные, карамель, мороженое, жевательная резинка, квас, кофе, какао, шоколад, цитрусовые, газированные напитки;
- не увлекайтесь свежими фруктами, которыми обычно закармливают заболевшего члена семьи заботливые родственники. Витамины, конечно, очень нужны выздоравливающему организму, но сильное сокогонное действие сырых овощей (особенно белокочанной капусты, редиса, репы и брюквы), зелени (щавеля, шпината, салата) и фруктов не на пользу поджелудочной железе. 1–2 банана или сладких спелых яблока без кожуры не повредят здоровью, но кислые плоды противопоказаны, зато рекомендуются печеные яблоки, отварные, тушеные овощи.

Освойте приемы мягкого массажа этого органа с помощью особых движений мышц живота и диафрагмы. Они улучшат кровообращение в этой области и отток пищеварительных соков.
Это отличная профилактика самого панкреатита и его обострений. Выполняйте упражнения 2–3 раза в день лежа, сидя или стоя. Начните с 3–4 повторов и постепенно доведите до 9 раз. Во время гимнастики вы не должны испытывать усталость и дискомфорт.
- Вдохните, выдохните и задержите дыхание, плавно, но достаточно сильно втягивая живот, сосчитайте до трех, а затем расслабьте мышцы брюшного пресса.
- Вдохните, выдохните и задержите дыхание. Во время дыхательной паузы как можно сильнее надуйте живот, сосчитайте до трех и расслабьтесь.
- На середине вдоха задержите дыхание на 1–2 секунды (при этом диафрагма напрягается и уплощается) и продолжайте вдыхать дальше, словно направляя воздух «в живот» и слегка выпячивая брюшную стенку. В конце вдоха остановитесь, сосчитайте до трех, надувая живот, затем быстро расслабьте мышцы и продолжайте счет до шести, медленно втягивая брюшную стенку. Выдохните и расслабьте мышцы живота.
- Сильно втяните живот на выдохе. Задержав дыхание на несколько секунд, расслабьте мышцы брюшного пресса. Активно надуйте живот на вдохе и снова втяните его на выдохе.
Источник: https://budetezdorovy.ru/health/spasitelnye-uprazhneniya-i-dieta-pri-pankreatite
Неотложная помощь при остром панкреатите
Развитие приступа панкреатита является той ситуацией, при которой обязательно должна быть вызвана неотложная помощь. Пока прибудет неотложка можно самостоятельно попробовать снять болевые ощущения у больного.
При принятии экстренных мер по облегчению состояния человека следует помнить, что алгоритм действий при остром панкреатите будет отличаться от действий, принимаемых при наличии хронической формы заболевания.
Основной признак того что у человека развивается острый панкреатит является появление острой боли, возникающей внезапно и локализующейся в эпигастральной области брюшной полости или в области левого подреберья. В редких случаях могут появляться болевые ощущения напоминающие приступы стенокардии.
- У больного возникает настолько сильная боль, что ему приходится в постели постоянно менять позу в поиске положения тела, при котором боль становится менее интенсивной.
- Болевые ощущения при остром панкреатите сопровождает повышение температуры тела.
- Помимо повышения температуры тела и сильных болей у человека приступ острого панкреатита сопровождают следующие симптомы и признаки:
- наблюдается повышение потоотделения, пот становится холодным и липким;
- появляются неукротимые позывы к рвоте и сильная тошнота;
- возникает метеоризм;
- приступ сопровождается диареей.
 Дополнительно у больного могут наблюдаться признаки общей интоксикации организма, проявляющиеся появлением резкой слабости, головной болью, обложенностью языка и некоторыми другими.
Дополнительно у больного могут наблюдаться признаки общей интоксикации организма, проявляющиеся появлением резкой слабости, головной болью, обложенностью языка и некоторыми другими.- При появлении указанных признаков сразу требуется вызвать бригаду скорой помощи.
- Неотложная помощь при остром панкреатите до приезда скорой представляет собой определенный алгоритм действий направленных на облегчение состояния больного.
- Доврачебный и немедикаментозный алгоритм помощи заключается в следующем:
- Следует успокоить больного и обеспечить максимально спокойное состояние организму.
- Освободить организм человека от одежды, стесняющей дыхание и сдавливающей область живота.
- Для снижения силы и интенсивности болевых ощущений больного следует усадить в такое положение, чтобы тело было наклонено немного вперед.
- Рекомендовать больному делать небольшие вдохи, которые не усиливают болевые ощущения.
- Оказаться от приема пищи.
- Рекомендуется больному давать пить небольшими порциями по 50-60 мл, каждые 30 минут. Для питья можно использовать обычную кипяченую воду или минеральную воду без газа.
- В случае возникновения рвоты, желудок не следует промывать никакими растворами.
- До приезда врача не рекомендуется давать больному препараты для обезболивания, так как они затрудняют в дальнейшем проведение диагностики.
- До прибытия врача не рекомендуется давать больному препараты содержащие амилазу, так как это может усугубить состояние человека.
Скорая помощь осуществляет транспортировку больного в стационар, где ему проводят комплексную диагностику для подтверждения диагноза.
Первая помощь при обострении хронической формы панкреатита
 В случае обострения хронического панкреатита появляются те же симптомы что при острой форме. Но выражены они более слабо. Обострение хронической формы заболевания может спровоцировать такие осложнения, как панкреонекроз или холецистит.
В случае обострения хронического панкреатита появляются те же симптомы что при острой форме. Но выражены они более слабо. Обострение хронической формы заболевания может спровоцировать такие осложнения, как панкреонекроз или холецистит.
Интенсивность болевых ощущений постепенно ослабевает от приступа к приступу. Чаще всего возникающая боль является ноющей и тупой.
Тактика фельдшера при оказании первой помощи в такой ситуации заключается в первую очередь в купировании болевых ощущений при помощи медикаментозных средств, помимо этого фельдшер должен снять воспаление.
На следующем этапе больному даются для принятия две таблетки Аллохола. Этот препарат способствует оттоку панкреатического сока. Особенностью лекарства является ограниченность его применения при наличии камней в желчном пузыре.
Одновременно с Аллохолом следует принять лекарство, обладающее спазмолитическими свойствами. Для улучшения состояния больного могут применяться препараты, улучшающие пищеварение и снимающие нагрузку на поджелудочную.
Таким препаратом, содержащим ферменты железы, является Панкреатин.
Для снятия боли при хроническом или алкогольном панкреатите запрещено использовать настойки и препараты, имеющие в своем составе спирт. Прием такого средства способно оказывать пагубное действие на больного.
После госпитализации больного в стационар и врачебного осмотра проводится подготовка пациента для проведения диагностического обследования.
После проведения обследования метод лечения определяется индивидуально. При необходимости в случае выявления некроза проводится хирургическая операция.
Препараты, применяемые при лечении панкреатита
В процессе терапии острой и хронической формы панкреатита применяются различные группы медицинских препаратов. Помимо этого для лечения недуга могут использоваться методы физиотерапии такие, например, как озонотерапия.
Для нормализации функционирования органа рекомендуется обратить внимание на народные методы лечения. Очень хорошо зарекомендовало себя в терапии панкреатита мумие.
Дополнительно человеку, страдающему от нарушений в работе поджелудочной, следует придерживаться соблюдения рекомендованной лечащим врачом диеты.
К препаратам, применяемым при проведении терапии недуга, относятся следующие:
- спазмолитики и анальгетики (применяются в случаях. если сильно болит поджелудочная железа);
- Н2 блокаторы;
- лекарственные средства, содержащие ферменты.
Болеутоляющими препаратами, применяемыми при лечении, являются Но-шпа, Папаверин, Баралгин. Эти лекарства являются наиболее эффективными и наиболее безопасными для организма больного.
Используемые средства позволяют устранить спазмы гладкой мускулатуры и снижают степень болевых ощущений. При необходимости могут применяться антигистаминные лекарства, которые предотвращают развитие аллергической реакции.
- Н2 блокаторы применяют для угнетения секреторной активности поджелудочной.
- Лекарственные средства, содержащие ферменты, применяются для улучшения процесса пищеварения и позволяют снять нагрузку на железу.
- О методах лечения панкреатита рассказано в видео в этой статье.
Укажите Ваш сахар или выберите пол для получения рекомендаций Идет поискНе найденоПоказать Идет поискНе найденоПоказать Идет поискНе найденоПоказать
Источник: https://diabetik.guru/cure/pervaya-pomoshh-pri-pankreatite.html
Первая помощь при остром панкреатите
Воспаление поджелудочной железы начинается с острой симптоматики. Развитие болевого синдрома и диспепсических явлений угрожает жизни пациента при отсутствии должного внимания. Состояние больного является критическим. Приступ острого панкреатита требует незамедлительного оказания первой помощи.
первая помощь при остром панкреатите
Правила проведения первой помощи
Первая помощь при остром панкреатите заключается в ряде несложных действий, при соблюдении которых облегчит самочувствие больного. Чтобы дифференцировать заболевание с другими болезнями необходимо четко представлять клиническую картину обострения при панкреатите.
госпитализация во время приступа острого панкреатита
Симптомами острого панкреатита:
- Боль в эпигастрии.
- Диспепсические проявления: рвота, тошнота, понос, отрыжка, изжога, метеоризм.
- Кожные изменения: пожелтение склер и области глаза, «серость» и сухость кожи.
- Общая слабость.
При приступе острого панкреатита помощью станет срочная госпитализация пациента в гастрологическое отделение. Только там доктор определит причины, симптомы и лечение, способствующие развитию приступа.
первая помощь, поза во время приступа панкреатита
Первая помощь при панкреатите в домашних условиях основана на уменьшении симптоматики и снижении нагрузки на воспаленный орган. Что делать при остром панкреатите:
- Удобная поза. Уложите человека в позу эмбриона: набок, с согнутыми коленями, которые прижать к животу. Полностью ограничить резкие движения.
- Пить много жидкости маленькими глотками и часто. Использовать минеральную теплую воду без газов.
- Сильные боли контролировать при помощи дыхания, избегая резких вдохов и глубоких выдохов.
До приезда скорой помощи вызывайте рвоту, если таковой нет. Опорожнение желудка значительно снизит болевые ощущения.
вызвать рвоту снизятся болевые ощущения
Признаки острого развития чаще идентичны при разных формах заболевания. При рецидиве хронической формы болезни первая помощь будет аналогичная.
Прием лекарственных препаратов
Стандарт оказания медицинской помощи исключает применение лекарственных препаратов, так как подобные действия могут «смазать» клиническую картину и навредить больному.
Медикаментозные средства принимают только по рекомендациям врача.
Лекарственными препаратами, помогающими снизить воспаление железы и боли, являются нош-па или дротаверин. Введение препарата лучше внутримышечно, избегая пищеварительного тракта. Но при отсутствии такой возможности пейте таблетку, предварительно растолочь в ложке.
лекарства помогающие снизить боль в поджелудочной железе
При появлении панкреатической симптоматики необходимо знать об общих действиях в условиях стационара:
- прием спазмолитиков сопровождается введением раствора атропина;
- отток желчи чаще сопутствует симптомам «острого живота», поэтому целесообразно принять Аллохол 2 таблетки.
В условиях стационара лечат поджелудочную при помощи следующих лекарственных препаратов:
- Спазмолитики.
- Н2-блокаторы, которые угнетают секрецию поджелудочной железы.
- Ферменты.
- Антациды для снижения кислотности в желудке.
- Антибиотики для снижения воспалительного процесса и как средство профилактики распространения инфекции.
Препараты назначаются врачом, предварительно проведя диагностику заболевания.
Чего не стоит делать при приступе панкреатита
Неотложная помощь при остром панкреатите включает и запреты:
- Нельзя принимать еду. Даже после облегчения болей.
- Нельзя принимать лекарства.
- Нельзя прикладывать грелку со льдом. Такие действия вызовут спазм кровеносных сосудов и ухудшить состояние тканей поджелудочной железы.
голодание после приступа острого панкреатита
Помощью после случившегося приступа острого состояния является голод в первые дни и постельный режим, а затем строгое соблюдение диеты.
Диетическое питание
Учитывая, что заболевание начинается остро, отсутствие еды в течение первых трех дней станет помощником в терапии панкреатита. Не забывайте о соблюдении водного режима, иначе не избежать обезвоживания организма. Пейте минеральную воду, отвар из шиповника в достаточном количестве.
Постепенно с 4-5 дня в рацион вводят каши, протертые супы, нежирные сорта мяса и рыбы в отварном виде.
Полностью исключаются продукты, агрессивно влияющие на поджелудочную железу:
- копчености;
- жареные, жирные блюда;
- консервация;
- сладости (торты, пирожное, мороженое);
- сдобы и мучные изделия;
- кислые фрукты;
- овощи, вызывающие брожение;
- алкоголь.
При расширении рациона и введении новых продуктов, следует внимательно следить за состоянием пациента.
соблюдение диеты после приступа острого панкреатита
Принципы диеты при остром панкреатите через неделю после снятия болевого синдрома:
- Дробное частое питание до 5-6 раз в сутки.
- Тщательное пережевывание пищи.
- Еда теплая.
- Правильно готовить еду — варить, тушить и запекать.
- Повысить количество белка в рационе.
- Соблюдать водно-солевой баланс.
Развитие острого состояния при воспалении поджелудочной железы требует незамедлительной помощи, так как последствия панкреатита крайне опасны для жизни человека. Только своевременно оказанное лечение предотвратит развитие осложнений.
Первая помощь при остром панкреатите
Ссылка на основную публикацию


Источник: https://opodjeludochnoy.ru/lechenie_i_profilaktika/pervaya-pomoshh-pri-ostrom-pankreatite
Спасительные действия при панкреатите
Развитие приступа панкреатита всегда является показанием для незамедлительного вызова бригады «Скорой помощи». До ее приезда можно попытаться самостоятельно облегчить состояние больного, но тактика оказания первой помощи при остром приступе и обострении хронического воспаления поджелудочной железы будет различной. Эта статья поможет вам не растеряться в таких ситуациях, и вы сумеете правильно оказать первую доврачебную помощь себе или своему близкому человеку.
Первая помощь при приступе острого панкреатита
Основным признаком приступа острого панкреатита является интенсивная мучительная боль, которая возникает внезапно и локализируется в центре эпигастральной области живота или в левом подреберье. В некоторых случаях болевые ощущения могут быть атипичными и напоминают приступ стенокардии.
Больной испытывает настолько сильную жгущую боль, что ему приходится метаться в постели в поисках позы, в которой она станет менее интенсивной. При попытках лечь на спину болевые ощущения становятся более сильными, и только в положении полусидя с наклоном вперед, лежа на боку или в «позе эмбриона» они несколько ослабевают.
Интенсивная боль при приступе острого панкреатита сопровождается повышением температуры тела, снижением артериального давления, холодным липким потом, неукротимой рвотой, метеоризмом, диареей и признаками общей интоксикации (резкой слабостью, головными болями, обложенностью языка и др.). При появлении таких симптомов следует сразу же вызвать бригаду «Скорой помощи».
Первая доврачебная помощь при приступе острого панкреатита до приезда «неотложки» включает в себя такие мероприятия:
- Успокоить больного и обеспечить ему максимальный физический покой.
- Снять стесняющую дыхание и сдавливающую живот одежду.
- Для уменьшения боли усадить больного так, чтобы туловище было наклонено вперед.
- Порекомендовать больному не совершать глубоких вдохов, усиливающих боль, и дышать поверхностно, периодически задерживая дыхание.
- Не принимать пищу.
- Давать больному небольшие порции воды (не более 50-60 мл) через каждые 30 минут. Можно использовать обычную кипяченую или негазированную минеральную воду.
- При рвоте не промывать желудок никакими растворами. При позывах к рвоте облегчить отхождение рвотных масс при помощи аккуратного надавливания пальцами на корень языка.
- При возможности выполнить внутримышечную инъекцию ввести больному один из спазмолитических препаратов: 2 мл но-шпы, 2 мл 2% раствора папаверина гидрохлорида или 2 мл 0,2% раствора платифиллина гидротортрата. Дополнить действие спазмолитика поможет введение 1 мл 0,1% раствора атропина сульфата и 2 мл 1% раствора димедрола.
- При невозможности выполнения внутримышечной инъекции дать больному принять 0,8 мг но-шпы (или дротаверина, папаверина). В некоторых случаях эти спазмолитики можно заменить нитроглицерином (1 таблетка под язык).
- До приезда врача нельзя давать больному обезболивающие препараты (анальгин, спазмалгон, баралгин и др.), т.к. их прием может существенно затруднить дальнейшую диагностику.
- До приезда врача нельзя давать больному ферментные препараты (креон, мезим, фестал и др.), т.к. их воздействие на ткани поджелудочной железы усугубит состояние больного.
- Не прикладывать к области боли холод, т. к. он может усугубить спазм кровеносных сосудов и ухудшить состояние тканей поджелудочно железы.
После госпитализации в стационар больному проводят комплексную диагностику для подтверждения диагноза «острый панкреатит». Для устранения приступа пациенту могут назначаться:
- Наркотические анальгетики;
- Транквилизаторы;
- Нейролептики;
- Спазмолитики;
- Антибиотики;
- Дезактиваторы панкреатических ферментов;
- Внутривенные вливания дезинтоксикационных, солевых и белковых растворов.
В первые дни больному назначается:
- Строгий постельный режим – его длительность определяется индивидуально, а двигательная активность расширяется постепенно и только по рекомендациям врача;
- Голод – его длительность определяется индивидуально, а после его окончания пищевой рацион больного расширяется постепенно.
Дальнейшая тактика лечения определяется индивидуально для каждого больного. Во время терапии пациент должен придерживаться строгой диеты.
Первая помощь при обострении хронического панкреатита
При обострении хронического панкреатита у больного появляются такие же симптомы, как при остром приступе, но они выражены слабее.
Болевые ощущения при первых обострениях могут быть достаточно интенсивными, но они постепенно ослабевают от приступа к приступу. Вначале боль может быть режущей и приступообразной, а затем становится тупой и ноющей.
Она локализируется в прежних местах, но может ощущаться и в нижней части груди, верхней и средней области живота, пояснице или спине.
Симптомы обострения хронического панкреатита чаще появляются после нарушения диеты, употребления спиртных напитков, интенсивного курения или стрессовых ситуаций. Иногда, они могут внезапно исчезать, и такой признак может указывать на развитие масштабного некроза поджелудочной железы.
При появлении таких симптомов следует сразу же вызвать бригаду «Скорой помощи». Если приступ неинтенсивный, то можно вызвать врача на дом.
Первая доврачебная помощь при обострении хронического панкреатита включает в себя такие же мероприятия, как и при остром приступе. Если больной уверен, что боли в животе вызваны именно обострением воспаления поджелудочной железы, то они могут быть дополнены приемом некоторых лекарственных средств:
- Дать больному принять обезболивающие препараты: парацетамол, спазмалгон, баралгин, метамизол, диклоберл, ибупрофен. Выбор и дозировка препарата зависит от предписаний врача, наблюдавшего больного во время острого приступа.
- Дать больному 2 таблетки аллохола, который способствует лучшему оттоку желчи и естественному оттоку панкреатического сока из поджелудочной железы. Этот препарат можно принимать только по рекомендации врача и при отсутствии камней в желчном пузыре. Прием аллохола обязательно должен сопровождаться приемом спазмолитиков (но-шпы, дротаверина или др.).
Не следует забывать о том, что во время обострения хронического панкреатита для устранения болей нельзя принимать различные спиртовые настойки, которые рекомендуются в некоторых народных рецептах. Их прием может усугубить воспаление в тканях поджелудочной железы и состояние больного ухудшиться.
После госпитализации в стационар и осмотра врачом больному назначают комплексную диагностику для определения тактики дальнейшего лечения. На первых этапах интенсивных приступов обострения хронического панкреатита пациенту могут назначаться такие же мероприятия, как и при остром приступе.
В дальнейшем тактика лечения определяется индивидуально. Больному могут назначаться препараты, воздействующие на причину появления болей:
- ингибиторы панкреатической секреции (гордокс, контрикал);
- спазмолитики (но-шпа, папаверин);
- синтетический аналог соматостатина (октреотид);
- блокаторы гистаминовых рецепторов (фамотидин);
- ингибиторы протонной помпы (эзокар);
- антигистаминные препараты (димедрол, пипольфен);
- мочегонные средства (лазикс, триампур).
Во время обострения хронического панкреатита, как и при остром приступе, больной должен соблюдать постельный режим и голод. После завершения голода больному необходимо соблюдать диету.
Стаж – 21 год. Пишу статьи для того, чтобы человек мог получить в интернете правдивую информацию о докучающем заболевании, понять суть недуга и не допустить ошибок в лечении.
Источник: https://pediatr-online.ru/rekomendaczii/spasitelnye-dejstviya-pri-pankreatite