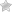Затылочная кость — часть черепа, которая защищает спинной и нижний отделы головного мозга от различных повреждений. Ее образуют чешуи, суставные мыщелки и основное тело кости.
Травма затылочной кости, будь то ушиб или перелом, весьма серьезна. Она может привести к серьезным последствиям, таким как сотрясение мозга, а иногда даже к летальному исходу. Только незамедлительное эффективное лечение поможет избежать плачевных событий. Рассмотрим симптомы травмы затылочной кости, а также изучим различные виды ее лечения.
Причины перелома
Результатом повреждения затылочной кости могут стать следующие события:
- авария или другие катастрофы,
- неудачное падение,
- сильный удар в область затылка,
- ранение от оружия.
Заработать перелом затылочной кости особенно легко зимой. Будьте максимально осторожны. Гололед на дороге и тротуарах часто приводит к неудачному падению.
Симптомы
Определить наличие перелома затылочной кости помогут следующие симптомы:
- мигрень,
- боль, как при переломе, в области затылка,
- тошнота,
- нарушение дыхания,
- потеря сознания, обморок,
- нарушение реакции зрачков на световой раздражитель.
Если обнаружились вышеуказанные симптомы, то необходимо обратиться за квалифицированной помощью.
Классификация травмы
Различают следующие виды переломов затылочной кости:
- Вдавленный перелом. Причиной такого повреждения является удар тупым предметом, который также сильно травмирует мозг.
- Оскольчатый перелом. Нередко при такой травме повреждается мозговая структура.
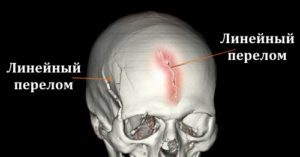
- Линейный перелом. Он идет вкупе с повреждениями других костей или же сотрясением мозга. Такой перелом нередко встречается у детей. Последствия линейного перелома затылочной кости у ребенка могут оказаться плачевными, потому будьте внимательны. Если после повреждения затылка малыш испытывает головную боль или тошноту, то необходимо обратиться к специалисту.
Важно! Линейный перелом на рентгеновском снимке часто остается незамеченным специалистом. Это связано с тем, что при такой травме смещение отломков кости оказывается меньше сантиметра.
Первая помощь при переломе затылка
В случае если пострадавшему не будет оказана первая помощь при переломах и кровотечениях, травма затылка может привести к непоправимым последствиям. Однако тут необходимо быть максимально осторожным, чтобы эта помощь не обернулась еще большими осложнениями.
Чтобы помочь травмированному до прибытия квалифицированной помощи, необходимо знать, что делать при травме затылочной кости. Для этого следует ознакомиться со следующими сценариями:
- Пациент находится в сознании, и у него не наблюдается нарушения дыхания. В таком случае следует уложить пострадавшего на спину на ровную поверхность, иммобилизировать голову, а также верхнюю часть тела и наложить антисептическую повязку на травмированную область.

- Пациент без сознания, и у него не наблюдается нарушения дыхания. Тогда необходимо уложить травмированного на спину и повернуть его голову на бок. Это исключит аспирацию в случае рвоты. Также нужно расстегнуть тесную одежду, избавиться от бижутерии.
- У пациента нарушена дыхательная функция. Тут помочь пострадавшему сможет искусственное дыхание через маску. Также можно ввести сердечно-сосудистые препараты, такие как раствор глюкозы или же «Лазикс».
Важно! Необходимо осторожно обращаться с обезболивающими препаратами, которые могут осложнить кровотечение. А от наркотических обезболивающих необходимо полностью отказаться.
Диагностика
Чтобы диагностировать повреждение затылочной кости, пациенту необходимо проконсультироваться с врачом. В ходе этой консультации специалистом будут изучены основные рефлексы пострадавшего: сухожильные, зрачковые, суставные. Далее пациент будет направлен на рентгенографию в двух проекциях.
При более сложных случаях переломов могут потребоваться ультразвуковое исследование или магнитно-резонансная томография.
Лечение
Если специалистом диагностирован перелом затылочной кости, то будет назначено необходимое лечение. Следует отметить, что тип лечения будет зависеть от классификации травмы. Для каждого типа перелома существует наиболее эффективный вид лечения. Рассмотрим варианты того, как быстро вылечить перелом.
Консервативная терапия
Как правило, консервативная терапия назначается при несложных переломах, когда лечение не требует оперативного вмешательства. Консервативное лечение включает в себя следующие процедуры:

Дегидратационная терапия. Процедура, предназначенная для уменьшения количества жидкости в организме человека или же в его отдельных органах. Для этого два-три дня проводят люмбальные пункции, т.е. вводят иглу в полость между мягкой и паутинной мозговыми оболочками головного и спинного мозга. Это необходимо для диагностики состава спинномозговой жидкости.
- Постельный режим. Физические нагрузки запрещены.
- Санации носоглотки и ротовой полости с использованием антибиотиков. Эта процедура необходима для исключения возможности возникновения гнойных осложнений.
При ярко-выраженном болевом синдроме пациенту рекомендованы анальгетические или противовоспалительные препараты: «,Диклофенак«,, «,Ибупрофен«,, «,Нимесил«,, «,Анальгин»,.
Оперативное вмешательство
Если же перелом затылочной кости многооскольчатый, сопровождается повреждением головного мозга или гнойными осложнениями, то лечением может быть только оперативное вмешательство. Также оно необходимо при обильном кровотечении или же при наличии обломков костей, которые несут угрозу жизни пациента.
При оперативном лечении проводится вскрытие черепа, т.е. трепанация. После устранения последствий перелома дефект костной ткани закрывают специальной пластиной.
Реабилитация
Сращивание костей после перелома затылочной кости — процесс длительный. От характера травмы зависит, как долго срастается перелом. Тут следует полностью довериться специалисту и строго придерживаться его рекомендаций.
Существуют реабилитационные этапы срастания кости после перелома. В течение первого этапа пациент должен соблюдать постельный режим. Очевидно, что нельзя делать при переломах затылочной кости какие-либо активные движения. Пострадавшему следует как можно больше отдыхать и ограничить подвижность.
По истечении первого этапа только с согласия врача пациенту необходимо пройти физиотерапию, которая поможет восстановить координацию движения.
Справка. Нередко оказываются необходимы занятия по восстановлению речи, внимания или даже памяти.
Также встречаются случаи, когда полное восстановление не обошлось без психотерапевтического обследования. Полученное повреждение может пошатнуть психику человека, и тогда помощь специалиста — единственное, что может вернуть пациенту рассудок.
Необходимо понимать, что все реабилитационные процедуры должны производиться под наблюдением квалифицированных врачей: неврологов, травматологов, отоларингологов, окулистов. Пациент должен быть под их пристальным наблюдением, так как понять, что перелом сросся, смогут только они.
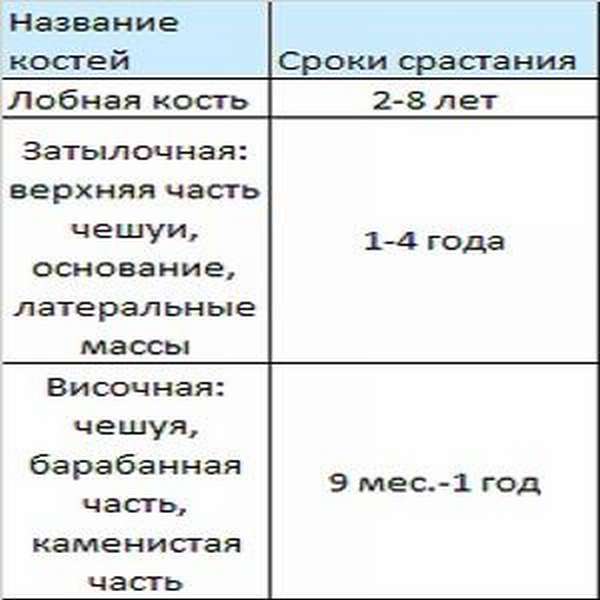
У каждого человека процесс срастания костей после перелома индивидуален. Определить, сколько времени срастается кость после перелома, заранее не представляется возможным. Даже врач не установит, как быстро срастется кость после перелома у того или другого человека. Тем не менее, можно определить приблизительные сроки срастания костей при переломах по таблице.
Данная таблица поможет определить примерно, через какое время срастается кость после перелома. К сожалению, очень многим так и не удается полностью восстановиться после повреждения затылочной кости, им приходится на протяжении всей оставшейся жизни жить с последствиями этой травмы.
Возможные осложнения и последствия
Осложнения, если таковые имеются, дают о себе знать на сроке от нескольких месяцев и до пяти лет. Причиной осложнений могут стать различные факторы, начиная от неправильного лечения и заканчивая неверно пройденным курсом восстановления.
Осложнения после травмы затылочной кости могут быть следующие:
- параличи,
- эпилептические приступы,
- энцефалопатия и нарушение психических функций,
- мозговая гипертония, которая может перерасти в инсульт.
Заключение
Как выяснилось, травма затылочной кости — очень сложное повреждение, получить которое, тем не менее, не составляет труда. Последствия травмы очень редко удается полностью устранить. А потому будьте внимательны и осторожны на дороге, надевайте защитные каски или шлем, чтобы избежать удара головы во время какого-либо рискованного мероприятия.
А если травма уже получена, то не сдавайтесь, выполняйте врачебные указания и следите за своим самочувствием.
Источник: https://zaslonovgrad.ru/zabolevaniya/kak-lechit-perelom-zatylochnoj-kosti
Перелом затылочной кости: симптомы, диагностика и лечение — Медицинская помощь
Многие слышали о том, что перелом основания черепа очень опасен. Но почему именно эта травма несет в себе такую угрозу, как устроена затылочная кость черепа и каковы могут быть последствия ее перелома? Об этом читайте далее.
Анатомия затылочной кости
Затылочная кость составляет задненижний отдел черепной коробки. Кость имеет форму скругленного клина, на переднем конце которого расположено большое затылочное отверстие. В нормальном состоянии это отверстие накладывается на первый шейный позвонок, совпадая с каналом спинного мозга.
В ходе развития затылочная кость образуется из сращения нескольких частей:
Затылочная кость (occipital)
- основная – «угол» клина, спереди от большого затылочного отверстия
- задняя – обширная плоская часть позади отверстия
- боковые – области по обеим сторонам от отверстия
Основная часть кости
Тело затылочной кости, несмотря на малые размеры относительно всей площади, имеет важное значение для строения черепа.
Своим передним краем оно образует хрящевое соединение с телом основной кости черепа. Однако это соединение остается относительно подвижным только несколько лет жизни человека, пока растет масса и площадь головного мозга. С окончанием роста оно окостеневает и две кости – затылочная и основная – образуют единое костное соединение, которое называется костью основания.
Такое же окостеневающее со временем соединение образуется и по боковому краю основной части затылочной кости – каменисто-затылочный синхондроз, образуемый вместе с височной костью. В соединении с обеими костями затылочная образует основание черепа.
Латеральные части
Боковые (латеральные) части затылочной кости очерчивают большое затылочное отверстие по обоим его краям. Спереди и сбоку они почти прилегают к задней плоскости височной кости, оставляя щель, сквозь которую проходят сосуды и нервы.
- В заднем же отделе этих парных костей находится яремная вырезка – место прохождения яремной вены, и яремное отверстие – место ее выхода из черепа.
- На нижней части латеральных отделов затылочной кости имеются суставные отростки, которые образуют хрящевое сочленение с первым шейным позвонком, обеспечивая относительную подвижность головы и амортизацию при резком изменении положения.
- Как лечить вывих ноги в домашних условиях: основные рекомендации
Чешуя
Задняя часть затылочной кости – чешуя – занимает самую большую площадь. Она выглядит как широкая вогнутая пластинка с зазубренными краями, которые образуют соединения с височной и теменными костями.
На наружной поверхности чешуи находится наружный затылочный бугор, который у живого человека можно найти, ощупав пальцами затылок. Вдоль всей задней части идет наружный затылочный гребешок, который делит кость на две равные части.
К нему крепятся мышцы головы. С внутренней стороны кости есть подобное образование – внутренний затылочный гребешок, от которого расходятся борозды. В бороздах залегают вены, обеспечивающие кровообращение в твердой мозговой оболочке.
Таким образом, в затылочной кости можно условно выделить три части, различные по своей функциональности. Затылочная кость образует вместе с соседней основной основание черепа, а также тесно связана с шейными позвонками по своей функции – защите спинного и нижних отделов головного мозга.
Ушибы затылочной области головы
Ушибы затылка
Бывают случаи, когда человек получает ушиб мягких тканей затылочной части головы. При этом непосредственно затылочная кость не повреждена, но какие последствия это может иметь для здоровья и когда следует обращаться к врачу?
Первое, что волнует пациента, получившего ушиб головы – нет ли у него сотрясения мозга. Это определяется наличием сознания: если человек остается в сознании все время после ушиба, то сотрясения нет.
Если же сознание выключается даже на пару минут – следует обратиться к врачу и провести тщательную диагностику, чтобы убедиться в отсутствии гематомы мозга.
В других случаях также желательно обратиться в травмпункт, чтобы исключить трещину или перелом затылочной кости.
Последствия
Последствиями ушиба затылочной части головы могут быть:
- ухудшение зрения – двоение, помутнение в глазах
- тошнота, рвота
- рассеянность и ухудшение концентрации внимания, расстройства памяти
- головные боли и сильная утомляемость
К продолжительным последствиям травмы затылочной части головы можно отнести депрессию, метеозависимость, нарушения сна. Именно поэтому необходимо вовремя диагностировать травму и принимать назначенное врачом лечение, пока состояние пациента не перешло в хроническую форму.
Лечение
- Сон и покой
- Необходимо запомнить и учитывать эпизод ушиба при каждом посещении невролога, чтоб прояснить анамнез и облегчить поиск возможной причины недомогания.
- Лечение ушиба колена — о чем важно помнить
- После получения травмы необходимо дать пострадавшему отдых в течение недели: продолжительный сон, покой, ограничение визуальных раздражителей (телевизор, книги, работа за компьютером).
После консультации с врачом следует пройти курс лечения компрессами и мазями, рассасывающими гематомы. Нельзя игнорировать подобное лечение, т.к.
наличие запущенной гематомы может привести к некротизации (отмиранию) тканей.
Так, даже несерьезные на первый взгляд травмы – ушибы без повреждения целостности кости могут привести к серьезным последствиям для нервной системы и состояния пациента в целом.
Переломы и трещины затылочной кости
Под травмами затылочной кости подразумеваются переломы различного вида, т.к. ушибы и сотрясения не задевают непосредственно костной ткани. Переломы бывают следующих видов:
- вдавленные
- оскольчатые
- линейные
- перелом затылочного отверстия
Вдавленные переломы возникают при ударе по затылку твердым тупым предметом – молотком, куском трубы и т.п. При этом помимо нарушения целостности кости повреждаются также твердые и мягкие оболочки мозга, возникает гематома (кровоизлияние) в мозг.
https://www.youtube.com/watch?v=TFFfRgSYLNE
Проявления такого перелома зависят от площади повреждения. Нередко вдавленные переломы сочетаются с оскольчатыми – когда фрагменты затылочной кости повреждают мозговые структуры.
Перелом затылочной кости
Линейные переломы (или трещины) часто остаются незамеченными, т.к. смещение фрагментов костей при этом виде травм относительно друг друга не превышает 1 см.
Такие переломы происходят при столкновении затылочной кости с обширной повреждающей поверхностью – часто при падении на спину.
В некоторых случаях, если перелом затрагивает соседние кости, травма становится причиной кровоизлияния под оболочки мозга (эпидуральной гематомы).
Переломы в области большого затылочного отверстия являются самыми опасными травмами затылочной кости, вместе, пожалуй, с осколочными переломами.
При переломах затылочного отверстия в первую очередь страдают черепно-мозговые нервы, отвечающие за базовые функции организма: дыхание, биение сердца, тонус сосудов.
Поэтому пациенты с такими травмами часто не доживают до приезда бригады медиков и умирают от остановки сердца.
Симптомы
При переломе основания черепа очень высока смертность пациентов из-за тяжелой клинической картины. Основным диагностическим критерием повреждения целостности оболочек головного мозга является истечение ликвора. Обычно ликвор течет из носа и рта пострадавшего, в особо тяжелых случаях – из глаз и ушей.
Компактное вещество кости: что оно собой представляет?
К другим симптомам относятся обильная неукротимая рвота, судороги, симметричные кровоизлияния под глазами. Самым опасным является аспирация рвотных масс в легкие – когда содержимое желудка как бы «вдыхается» и препятствует попаданию воздуха в альвеолы. В этих случаях пациента почти никогда не удается спасти, он погибает от остановки дыхания.
Перелом затылочной кости: симптомы и особенности терапии | мрикрнц.рф
Появлению перелома затылочной кости могут способствовать различные удары головой. При такого рода повреждениях можно получить ушиб мозга.
Травмы затылочной кости могут возникнуть в результате автокатастроф, падений и в других случаях.
Перелом является одной из самых опасных травм, поскольку он, как правило, сопровождается ушибом головного мозга человека, который может повлечь ряд серьезных болезней, ограничивающих жизнеспособность человека.
Классификация
Перелом затылочной кости можно получить в результате падения с высоты, ударов в область затылка тупым твердым предметом, повреждения огнестрельным оружием. Переломы условно можно поделить на несколько типов:
- Вдавленный. Его можно получить ввиду воздействия на череп тупых предметов. Такой перелом в большинстве случаев сопровождается нарушением оболочек головного мозга и, в частности, содержимого мозга. Результат травмы черепа — гематома, которая способствует оттеснению мозговых структур.
- Оскольчатый – перелом затылка, который возникает ввиду образования осколков в нем, повреждающих нервную ткань и образующих гематомы. Такие травмы затылочной кости могут нарушить структуру задней ее части, чешуи.
- Линейный. Он представляет собой линию перелома, смещение костей – не более 10 мм. Линейные переломы затылочной кости – все, что на рентгене имеют вид тонкой линии. Линейный перелом затылочной кости определить трудно. Если он сопровождается переходом на основание черепа, то это может стать причиной перидуральных гематом. Этот тип травмы может сопровождаться развитием гипертонической болезни.
Также существует классификация затылочных переломов, в основе которой лежит их расположение:
- Перелом кости в области большого затылочного отверстия. Он может послужить причиной смерти. Перелом в зоне большого отверстия сопровождается повреждением системы сосудов, нервных тканей и спинного мозга.
- Повреждение затылочной чешуи.
- Травма латеральной части. На ней расположен мыщелок.
- Повреждение базилярной части.
Перелом затылочной кости может сочетается с другими переломами костей, к примеру, височной кости, клиновидной или теменной костей. Травмы же первого позвонка могут сопровождаться переломами мыщелка затылочной кости. Они появляются ввиду компрессии или бокового смещения.
Код травмы по МКБ 10
Код по МКБ 10: S02.1 Перелом затылочной кости.
Причины
Переломов в области затылочного отверстия имеют различные причины. К примеру, повреждение мыщелков может возникнуть ввиду автомобильной катастрофы, падения с высоты. Если говорить о причинах линейных переломов, то их могут вызвать прямые воздействия на нижнюю челюсть. Другие виды затылочных травм появляться из-за огнестрельного ранения или удара тяжелым предметом со стороны затылка.
Перелом мыщелков большеберцовой кости
Такая травма может возникнуть у детей в возрасте до года. Ребенок может выпасть из кроватки и удариться затылком о твердые предметы. Если такая травма наблюдается у новорожденного ребенка, то она, как правило, влечет за собой разрыв твердого слоя оболочки мозга.
Первая помощь
Если есть подозрение на черепно-мозговую травму необходимо незамедлительно обратиться в травм пункт к врачу для диагностики и назначения терапии. Он определит степень травмы. Если сломан первый шейный позвонок, то есть большая вероятность, что поврежден мыщелок затылочной кости.
Часто в таких случаях не оказывается первая помощь – разрыв кожи отсутствует, поэтому окружающие не подозревают о возможных последствиях. Но существует несколько техник для определения травмы, к примеру, при ушибе затылка справа пострадавший не чувствует правую часть головы, левой — слева.
Если же перелом оскольчатый и имеется загрязнение, то необходимо обработать кожу антисептиком (перекисью водорода). Самого человека нужно уложить на спину, чтобы голова находилась на возвышении и была повернута вбок, иначе состояние пациента может ухудшиться ввиду затруднения дыхания. Головные боли можно облегчить прикладыванием компресса со льдом.
Диагностика
Диагностика линейного перелома черепа, как и других видов черепно-мозговых травм производится с помощью рентгена, который выполняется в двух проекциях. Основная часть информации о травме получается из результатов МРТ, КТ, УЗИ.
Диагностирует тип травмы невролог, он проводит осмотр, проверяя рефлексы зрачков, сухожилий и суставов, опрашивает больного и наблюдателей происшествия.
Оперативное лечение
Для терапии перелома затылочной кости не всегда специалисты прибегают к операции. Если на стороне внутренней костной пластинки встречаются трещины затылочной кости с волнообразным контуром, то необходимо произвести удаление вдавленных отломков костей свода черепа посредством оперативных вмешательств. Если не провести операцию, трещина может разойтись шире.
Операция в большинстве случаев сводится к трепанации черепа, устранению дефекта затылочной кости, зашиванию дефекта твердой мозговой оболочки или закрытию его лоскутом фасции или апоневротического растяжения.
Реабилитация
После травмы необходимо соблюдать постельный режим и покой. Если нет осложнений, то пострадавший находится в стационаре под наблюдением в течение недели. Врачом назначается прием анальгетиков, антибиотиков и витаминов. Пациентам вводят раствор глюкозы с аскорбиновой кислотой, кальция хлорид, димедрол. В некоторых случаях прописываются успокоительные.
Период восстановления больного зависит степени травмы затылка: от трех дней до нескольких лет. Некоторым больным приходится заново учиться ходить.
Осложнения и последствия
Перелом затылочной кости имеет тяжелые последствия: он может привести к нарушению дыхания, но хуже того стать причиной летального исхода. Повреждение черепно-мозговых нервов может спровоцировать инвалидность. Такого рода травмы могут сопровождаться повреждением спинного мозга, это может отразиться на том, что пострадавшего парализует до конца жизни.
Внимание!Перелом затылочной кости головы может иметь тяжелые последствия в виде комы или сопоров.
Удар по затылку может иметь осложнения в виде нарушения чувствительности, координации движений, ухудшения зрения. Повреждение нервных тканей, так или иначе, способствует ослаблению функциональной составляющей мозга, провоцируя психические расстройства.
Источник: https://perelomunet.ru/perelom-zatylochnoj-kosti-simptomy-diagnostika-i-lechenie.html
Перелом свода черепа
Перелом свода черепа – это нарушение целостности костных структур верхней части черепной коробки. Чаще возникает в результате прямой травмы. Симптомами являются боль, гематома или рана в зоне повреждения, при вдавленных и оскольчатых переломах возможна локальная деформация. Закрытые переломы сопровождаются сотрясением или ушибом мозга, открытые – повреждением вещества и оболочек мозга. Диагноз выставляется по данным рентгенографии и КТ. Для оценки состояния мягкотканных структур проводятся эхоэнцефалография, МРТ и другие исследования. Лечение линейных переломов консервативное, при смещении отломков и повреждении мозговых тканей требуется операция.
Перелом свода черепа – достаточно распространенная травма. Встречается чаще переломов основания черепной коробки. Может диагностироваться в любом возрасте, чаще страдают молодые люди и представители средней возрастной группы.
У женщин патология выявляется реже, чем у мужчин.
Отличительными особенностями переломов являются отсутствие патогномоничных симптомов, широкая вариабельность тяжести состояния больных, высокая вероятность нарушений сознания, психомоторного возбуждения или арефлексии, затрудняющая обследование пациентов.

Перелом свода черепа
Непосредственной причиной повреждения является высокоэнергетическое воздействие – удар тяжелым предметом или столкновение с твердой поверхностью. Переломы черепа возникают в результате следующих обстоятельств:
- криминальные инциденты (драки);
- автодорожные происшествия;
- падения с высоты;
- производственные травмы.
При драках поражения свода обычно изолированные или их тяжесть существенно превышает остальные травмы. В других случаях переломы черепа нередко сочетаются с множественными повреждениями скелета и внутренних органов, что утяжеляет состояние больных и усложняет диагностику.
Перелом возникает при воздействии, превышающем прочностные характеристики кости. Чаще страдают задние отделы черепной коробки – затылочная, теменная и височные кости. Это объясняется тем, что при падении вперед или ударе спереди пострадавший рефлекторно успевает защититься руками, смягчая удар.
Характер перелома свода определяется механизмом травмы (удар или столкновение) и конфигурацией поверхности. При ударах преобладает локальное воздействие. При столкновении с плоскостью возникает кратковременное ударное сдавление с распространением ударного воздействия на все части черепа, что нередко вызывает образование конструкционных трещин – линейных переломов значительной протяженности.
Классическая классификация переломов свода черепа включает три вида повреждения: линейное, оскольчатое и вдавленное. Современные специалисты в области нейрохирургии и судебной медицины используют расширенную систематизацию, в которую входят следующие типы переломов:
- Пенетрирующий (дырчатый). Возникает при локальном ударе твердым предметом с ровной поверхностью, движущимся под прямым углом. Характеризуется наличием одного отломка, который смещается в сторону мозга и его оболочек.
- Оскольчатый вдавленный. Наиболее распространенный. Формируется при воздействии предметом с неровной, закругленной или дугообразной поверхностью. Сопровождается образованием нескольких костных фрагментов, смещенных внутрь черепной коробки.
- Локальный линейный. Развивается при тех же условиях, что пенетрирующий или оскольчатый, но при меньшей силе удара. Представляет собой узкую полосу. Смещение отломков отсутствует. Длина перелома по внутренней поверхности черепа больше, чем по наружной.
- Отдаленный линейный. Обнаруживается после столкновения с плоскостью. Образуется на расстоянии от точки воздействия, по протяженности превышает локальный. Длина трещины изнутри черепной коробки больше, чем снаружи.
- Множественный линейный. При значительной энергии соударения на черепе образуются многочисленные отдаленные линейные переломы. Общая картина напоминает звезду с расходящимися от центра лучами. Если трещины соединяются друг с другом, выявляется паутинообразный перелом. Возможны тяжелые повреждения вплоть до полного разрушения черепа.
- Сочетанный. Две или более разновидности переломов свода (локальный и отдаленный, локальный и вдавленный и пр.) диагностируются одновременно.
Оскольчатые повреждения могут быть импрессионными и депрессионными. В первом случае осколки сохраняют контакт с неповрежденными частями черепа, во втором – утрачивают. Дырчатые переломы всегда депрессионные.
После удара возникает боль. При закрытых травмах в зоне удара образуется гематома, при открытых – рана.
При пальпации пенетрирующих и оскольчатых переломов прощупываются вдавления, при линейных повреждениях конфигурация черепа не нарушена. При наличии ран возможно обильное кровотечение.
Общее состояние пациента может существенно варьироваться – от отсутствия явных неврологических нарушений и признаков тяжелой травмы до комы или шока.
Контакт нередко затруднен из-за гипоксии мозга, нарушений сознания, состояния алкогольного или наркотического опьянения. Интоксикация психоактивными веществами может маскировать проявления ЧМТ.
Переломы черепа сопровождаются потерей сознания, которая бывает как кратковременной, так и длительной, однако установить этот факт не всегда удается из-за отсутствия продуктивного контакта.
Обычно продолжительность эпизода потери сознания коррелирует с тяжестью черепно-мозговой травмы.
Неврологическая симптоматика зависит от вида ЧМТ. Сотрясения и ушибы проявляются головной болью, головокружением, тошнотой и рвотой. При отеке мозга к перечисленным признакам присоединяются очаговые нарушения. Расстройства чувствительности и движений свидетельствуют о травме черепных нервов или мозгового вещества.
Клиническая картина может не соответствовать тяжести ЧМТ. Умеренные повреждения порой имеют яркие симптомы, а опасные травмы сопровождаются нерезко выраженными неврологическими проявлениями. Иногда пациенты отрицают наличие каких-либо проблем со здоровьем, что может объясняться как снижением критики в состоянии опьянения, так и анозогнозией на фоне травмы.
Наиболее распространенным осложнением является ушиб мозга. Возможно формирование субдуральной, эпидуральной, внутрижелудочковой или внутримозговой гематомы, субарахноидального кровоизлияния.
Разрушение мозгового вещества становится причиной парезов, параличей, нарушения когнитивных функций и других последствий. При инфицировании открытого перелома возможен менингит.
В ряде случаев формируется дефект свода черепа, требующий оперативной коррекции.
Диагноз перелома свода черепа выставляется нейрохирургом на основании анамнеза, жалоб, результатов объективного обследования, неврологического осмотра и визуализационных методик.
Из-за нередкого несовпадения клинической картины и реальной тяжести состояния все больные с подозрением на перелом черепа должны быть пройти полное обследование.
План диагностических мероприятий включает следующие процедуры:
- Рентгенография черепа. Считается основным методом диагностики переломов черепа. Выполняется в двух стандартных и дополнительных укладках. На рентгенограммах в зависимости от вида перелома просматриваются линейные или звездчатые трещины, дефекты неправильной формы, отдельные отломки.
- КТ черепа. Обычно проводится при подозрении на линейный перелом и сомнительных результатах рентгенографии. На послойных снимках обнаруживается положительный «симптом молнии» (линия, идущая от наружной к внутренней поверхности кости). Иногда методика применяется для уточнения тяжести повреждения при других типах переломов.
- Эхоэнцефалография. Является базовым исследованием у больных нейрохирургического профиля. Определяет смещение срединных структур, наличие гематом и инородных тел.
- Люмбальная пункция. Выполняется при отсутствии клинических и сонографических признаков сдавления головного мозга. Позволяет обнаружить примесь крови в ликворе, оценить давление и состав спинномозговой жидкости.
- МРТ головного мозга. Проводится на заключительном этапе обследования при необходимости более четко локализовать зону повреждения мягких тканей, определить ее распространенность, спланировать тактику оперативного вмешательства.
При тяжелом состоянии пациента обследование осуществляется на фоне реанимационных мероприятий. При выявлении признаков дислокации мозговых структур показано немедленное оперативное вмешательство, поэтому объем диагностических процедур сокращается до необходимого минимума.
С учетом тяжести ЧМТ больного экстренно госпитализируют в нейрохирургическое отделение или отделение реанимации. При линейных переломах без признаков повреждения мозгового вещества, гематом и отека мозга возможно консервативное ведение. При оскольчатых и пенетрирующих повреждениях, симптомах сдавления мозгового вещества требуется операция.
Помощь на догоспитальном этапе
Пациента в сознании укладывают на спину, рану на голове закрывают стерильной повязкой. При обильном кровотечении к голове прикладывают грелку с холодной водой или пузырь со льдом.
Если больной без сознания, его транспортируют в положении на боку, используя в качестве упора для туловища скатанную в валик одежду или одеяло, чтобы при возникновении рвоты избежать попадания рвотных масс в дыхательные пути.
При необходимости осуществляют искусственное дыхание рот в рот или с использованием маски. Для стимуляции сердечной деятельности и мочеотделения вводят сульфокамфокаин, кордиамин, лазикс. Двигательное возбуждение купируют супрастином или димедролом. Наркотические анальгетики не применяют из-за возможного угнетения дыхания.
Консервативная терапия
Основной задачей является минимизация последствий и предупреждение осложнений ЧМТ. При поступлении по показаниям проводят противошоковую терапию. Для нормализации внутричерепного давления при необходимости вводят эфедрин и раствор глюкозы с гидрокортизоном. План терапии включает следующие направления:
- Предупреждение отека мозга. Применяют лекарственные средства для стимуляции мочеотделения, глюкокортикоиды, альбумин. При нарушениях газообмена производят искусственную вентиляцию легких. Иногда используют краниоцеребральную гипотермию и гипербарическую оксигенацию.
- Профилактика инфекции. Пациенту назначают антибиотики широкого спектра действия. При развитии инфекционных осложнений выполняют посев отделяемого для определения чувствительности микроорганизмов с последующей заменой антибактериального препарата.
- Терапия геморрагического синдрома. Больному вводят витамин С, хлорид кальция, викасол, ингибиторы протеаз. Субарахноидальное кровоизлияние является показанием для установки ликворного дренажа или проведения спинномозговых пункций.
Перечисленные мероприятия дополняют введением витаминов группы В, АТФ, нейрометаболических стимуляторов, глутамина и антигистаминных средств. Состояние больного постоянно оценивают в динамике, чтобы своевременно выявить возможные осложнения.
Хирургическое лечение
Показаниями к операции являются открытые и вдавленные переломы, гематомы головного мозга. Иногда хирургические вмешательства требуются при ушибах мозгового вещества. Применяются следующие методики:
- ПХО раны. Осуществляется при поступлении. Показана при наличии открытого повреждения мягкотканных структур (кожи и апоневроза). Включает иссечение нежизнеспособных мягких тканей, остановку кровотечения, ревизию раны для выявления инородных тел и смещения отломков.
- Обработка вдавленного перелома. Выполняется сразу после госпитализации. Производится как при открытых и закрытых повреждениях в случае, если костные фрагменты смещены в сторону мозгового вещества больше, чем на толщину кости. Мелкие отломки удаляют, крупные репонируют и подшивают к неповрежденной кости.
- Удаление гематомы. Сроки проведения и оперативная тактика зависят от времени образования и локализации гематомы. После обеспечения доступа к гематоме удаляют кровь и сгустки, ликвидируют источник кровотечения.
- Удаление очагов размозжения. В зависимости характера патологии осуществляется в неотложном порядке или в первые 7 суток после травмы. Мозговой детрит аспирируют, ткани переходной зоны экономно иссекают, кровоточащие сосуды коагулируют или клипируют.
В раннем послеоперационном периоде назначают антибиотикотерапию, выполняют перевязки. В последующем проводят реабилитационные мероприятия. По показаниям в отдаленные сроки производят замещение дефектов костей свода черепа.
Исход определяется тяжестью ЧМТ и наличием инфекционных осложнений. При локальных линейных переломах в сочетании с относительно легкими черепно-мозговыми травмами прогноз обычно благоприятный.
В остальных случаях в отдаленном периоде возможны параличи, парезы, энцефалопатия, эпилептические припадки, мозговая гипертензия, нарушения психических функций.
Профилактика включает меры по предупреждению производственных, бытовых, автодорожных и уличных травм, снижению уровня криминогенной активности.
Источник: https://www.KrasotaiMedicina.ru/diseases/traumatology/cranial-vault-fracture
Синдром затылочного мыщелка как клиническое проявление метастазов в основание черепа
Описание синдрома затылочного мыщелка как патогномоничного признака метастатического поражения основания задней черепной ямки
Введение
Синдром затылочного мыщелка (СЗМ), обусловленный метастатическим поражением основания черепа, развивается при локализации патологического очага в области затылочного мыщелка. Впервые СЗМ был описан Greenberg в 1981 г.
Наблюдая 43 случая метастатических опухолей основания черепа различной локализации, автор выделил 5 характерных симптомокомплексов – офтальмический, селлярно – параселлярный, средней черепной ямки, югулярный, затылочного мыщелка (Greenberg, 1981).
В последующих описаниях метастазов основания черепа прочие авторы также придерживались данной классификации. Синдром затылочного мыщелка встречается при метастазах основания черепа относительно часто — от 10% до 21% случаев. По данным H. Greenberg и соавт. , — СЗМ наблюдался в 21% случаев, по наблюдениям F.
Laigle-Donadey — в 16%, по исследованиям K. Mitsuya СЗМ описан в 10% случаев (Greenberg, 1981; Laigle – Donadey, 2005; Mitsuya, 2011). СЗМ является одним из стереотипных и легко узнаваемых синдромов поражения основания черепа.
Характерной особенностью является сочетание одностороннего периферического пареза подъязычного нерва с болями в шейно – затылочной области со стороны поражения, усиливающихся при поворотах головы (Capobianco, 2002; Greenbeg, 1981).
У больных с известным онкологическим анамнезом проявление СЗМ является достоверным признаком метастаза в основание черепа. До 30% случаев СЗМ является первым проявлением онкологического заболевания (Moeller, 2007).
Материал и методы
С 2001 по 2013 гг. нами наблюдались 163 больных с различными метастатическими опухолями в основании черепа. Среди них синдром затылочного мыщелка наблюдался у 9 (5, 5%) больных.
Опухоли были представлены метастазами рака щитовидной железы (2), легкого (1), молочной железы (1), почечноклеточного рака (1), лейомиосаркомы матки (1), злокачественной гистиоцитомы (1) и метастазами из неустановленного очага (2).
Средний возраст больных составлял 50 лет (минимальный 30, макисмальный 61). Соотношение мужчин/женщин составляет 2/1. Общее состояние больных, оцененное по шкале Карновского в целом лучше по сравнению с общей группой. Только у 2 больных индекс Карновоского был 2, в остальных 7 случаях выше 80.
Интраоперационно в 7 случаях выявлено не только поражение костных структур, но и прилегающей ТМО, в одной случае так же полушария мозжечка. В 2 случаях опухоль была отграницена только в костных структурах.
Во всех наблюдениях в клинической картине были 2 основных синдромов – односторонний болевой синдром в шейно – затылорчной области и синдром гомолатерального поражения подъязычного нерва. Во всех случаях болевой синдром предшествовал неврологической симптоматике и опережал от 2 недель до 2 месяцев.
В 2 наблюдениях при распространении метастаза в область яремного отверстия к синдрому затылочного мыщелка присоединялся синдром яремного отверстия в виде поражения 9, 10, 11 нервов.
В последних 2 случаях, когда вследствие метастатического поражения возникает сочетанное поражение 4 каудальных нервов описывался синдром Collet – Sicard.
В 5 случаях оперативное вмешательство ограничивалось только биопсией или парциальной резекцией опухоли, в 2 случаях выполнено тотальное и в 2 наблюдениях субтотальное удаление метастаза.
Данные о проведении лучевой терапии имеется в 2 случаях – в одном случае она была проведена по месту жительства, во втором случае в НИИ нейрохирургии им. акад. Н. Н. Бурденко. У 5 больных метастаз в основании черепа сочетался с другими отдаленными метастазами – в легких и в позвонках.
Катамнез прослеживался в 4 случаях. Один из пациентов с множественными метастазами в легких и в позвоночнике скончалась через 3 месяца после оперативного вмешательства из – за экстракраниальной прогрессии заболевания. В остальных случаях больные наблюдались в течение 10-15 месяцев с контролем роста опухоли.
Ниже приводится описание случая метастаза лейомиосаркомы матки в мыщелок затылочной кости, клинический проявившийся синдромом затылочного мыщелка.
Результаты собственных исследований и их обсуждение
Описание случая: больная 57 лет, поступила в клинику с жалобами на постоянные боли в правой затылочной области, распространяющиеся в правую лобную область, усиливающиеся при поворотах головы. Больная также отмечала отклонение языка вправо и нарушение артикуляции (рис. 1).
Из анамнеза известно, что в сентябре 2011 перенесла экстирпацию матки и верхней трети влагалища с придатками в связи с лейомиосаркомой тела матки. В регионарных лимфоузлах признаков опухолевого роста не было обнаружено. После операции проведена дистанционная гамма-терапия.
Через 3 месяца после экстирпации матки появились боли в правой затылочной области, иррадиирущие в правую лобную область. Через 10 дней после появления болей стала нечеткой речь, больная обратила внимание на отклонение языка вправо.
При МРТ головного мозга с внутривенным контрастированием выявлена опухоль краниовертебрального перехода справа. Опухоль располагалась в основном экстракраниально, распространялась на чешую затылочной кости, на правый мыщелок и интракраниально. Опухоль интенсивно негомогенно накапливала контрастное вещество (рис. 2).
При КТ выявлено разрушение чешуи затылочной кости без признаков деструкции мыщелка (рис. 3). Сцинтиграфия костей показала накопления радиофармпрепарата только в проекции опухоли.
При осмотре больной в неврологическом статусе был выявлен периферический парез XII н. справа, проявляющийся гипотрофией правой половины языка и легкой дизартрией; также определялась болезненность при пальпации в шейно-затылочной области справа, нарастание болей при поворотах головы.
С целью гистологической верификации опухоли и уменьшения ее объема произведено нейрохирургическое вмешательство. В положении больной на операционном столе лежа на спине с поворотом головы влево выполнен линейный парамедианный разрез в правой затылочной области.
Под мышцами шеи выявлена плотная округлая практически аваскулярная опухоль серой окраски. Опухоль отделена от окружающих здоровых тканей и удалена фрагментированием. После удаления основной массы опухоли обнажилось правое атланто — окципитальное сочленение.
Признаков деструкции мыщелка затылочной кости не обнаружено. Выполнена резекция пораженных участков чешуи затылочной кости до визуально здоровой костной ткани. Удалены интракраниальные части опухоли до здоровой твердой мозговой оболочки.
Твердая мозговая оболочка не была проращена опухолью, не вскрывалась.
После оперативного вмешательства регрессировали боли в шейно – затылочной области. Сохранялись признаки периферического пареза правого подъязычного нерва.
Гистологически и иммуногистохиимчески определен метастаз лейомиосаркомы. В клетках опухоли выявлена положительная экспрессия виментина, гладкомышечного актина и десмина (рис. 4). Экспрессии меланоцитарного маркера НМВ-45, общего лейкоцитарного антигена CD45, ЕМА, цитокератинов СК7 и СК20, а также экспрессии миогенина не выявлено.
После операции проведен курс стереотаксической радиотерапии на область остаточной опухоли и послеоперационного ложа задней черепной ямки с краевым захватом 2мм. Облучение осуществлялось на линейном ускорителе «Novalis» с микромультилепестковым коллиматором. Облучение проводилось с 8 фигурных полей с 1 изоцентром. Проведено 7 фракции по 5Гр до СОД ср. =35 Гр.
При контрольной МРТ через 3 месяца после курса лучевой терапии выявлена положительная динамика в виде выраженного регресса остаточной опухоли в области краниовертебрального перехода справа (рис. 5).
В литературе описаны разные причины изолированного поражения подъязычного нерва, среди которых опухоли носоглотки, ствола головного мозга, травмы и огнестрельные ранения кранио-вертебрального перехода, Guillain-Barre нейропатия, рассеянный склероз, истерия, мальформация Киари (Keane, 1996).
Анализируя 100 случаев за 26 лет, авторы отмечают более 10 причин поражения XII- нерва. В 49 случаях причиной поражения подъязычного нерва были новообразования, в 12 наблюдениях — метастатические опухоли (Keane, 1996).
В литературе описаны 27 случаев СЗМ вследствие метастатического поражения основания черепа (Moeller, 2007).
Таблица 1 – Литературные и наши данные синдром затылочного мыщелка при метастатическом поражении основания черепа.
| Наблюдение, год | Количество наблюдений |
| Greenberg, 1981 [2] | 9 |
| Moris, 1998 [10] | 4 |
| Capabianco, 2002 [1] | 11 |
| Salamanca, 2006 [11] | 1 |
| Moeller, 2007 [9] | 2 |
| Наше наблюдение, 2013 | 9 |
Гистоструктура метастатических опухолей разнообразна, у мужчин наиболее частой причиной СЗМ являются метастазы рака предстательной железы (7 наблюдений), у женщин – рак молочной железы (6 наблюдений) (Loevner, 1997).
Описаны метастазы аденокарциномы легкого в 2 случаях, лимфомы у 2 пациентов, назофарингиального рака в одном случае (Capobianco, 2002; Mangel, 2003). В 8 наблюдениях органогенез метастазов не был установлен (Moeller, 2007).
В 18 (70%) случаях синдром затылочного мыщелка возникал у больных с известным онкологическим анамнезом. В 9 (30%) случаях СЗМ был первым проявлением онкологического заболевания.
В описанных в литературе случаях продолжительность синдрома до установления диагноза варьировал от нескольких дней до 3 месяцев (Capobainco, 2002). Точных указаний промежутка времени с момента выявления первичной опухоли до проявления СЗМ нет.
Первыми клиническим проявлениями СЗМ являются боль в шейно-затылочной области со стороны поражения, иногда распространяющаяся в теменную и лобную области (Greenberg, 1981). Тяжелая продолжительная односторонняя головная боль беспокоила 22 (81%) больных из 27. Часто боль усиливалась при поворотах головы, при движениях в шее и пальпации области поражения.
Одним из нередких проявлением СЗМ является повышенная чувствительность в сосцевидной области, которая отмечалась у 25 (92, 6%) больных из 27. Из описанных 27 случаев в 24 был изолированный односторонний парез 12 нерва, проявившийся девиацией и гемиатрофией языка.
В 3 случаях парез подъязычного нерва был в составе Collet-Sicard синдрома в виде поражением последних 4 краниальных нервов (Moeller, 2007).
D. Capobianco отмечает, что все описанные им 11 больных с СЗМ, жаловались на легкую дизартрию и дисфагию, обусловленные парезом подъязычного нерва (Capobianco, 2002). Наиболее чувствительным методом диагностики при СЗМ, обусловленном метастатическим поражением основания черепа является МРТ.
Замещение нормального гиперинтенсивного жира на гипоинтенсивную опухолевую ткань на Т1- взвешенных изображениях при контрастном усилении является достоверным показателем неопластического поражения костей черепа (Mitsuya, 2011). КТ и радионуклидные методы исследований чаще не выявляют поражения, когда при МРТ оно определяется.
При синдроме затылочного мыщелка чувствительность КТ составляет 64, 7%, сцинтиграфии – 60%, в том случае, когда чувствительность МРТ достигает 83%. Тем не менее, КТ и радионуклидные исследования могут дополнить МР исследования.
В частности при помощи КТ в костном окне возможно оценить степень разрушения структур атланто – окципитального сочленения (Capobianco, 2002; Salamanca, 2006).
Как отмечают Loevner and Yousem, при радиологических исследованиях больных с постоянными болями в шейном отделе позвоночника и с онкологическим анамнезом, необходимо оценить состояние краниовертебрального перехода, особенно мыщелков затылочной кости. Сцинтиграфия костей имеет диагностическую ценность в плане выявления других отдаленных метастазов (Loevner, 1997).
Тактика лечения зависит от характера опухоли, распространенности онкологического процесса, состояния больного и выраженности клинической картины. Основным методом лечения являются лучевая терапия (Gardon, 1973; Thompson, 1994). В серии из 11 больных с СЗМ у D.
Capobianco в 10 случаях была применена лучевая терапия, в одном случае в сочетании с химиотерапией. Химиотерапия была единственным методов лечения при метастазе рака предстательной железы (Capobianco, 2002).
К хирургическим методам при метастазах в основание черепа с СЗМ прибегают крайне редко, в основном для гистологической верификации и уменьшения объема опухоли (Moeller, 2007). Радикальное удаление метастаза с резекцией атланто – окципитального сочленения практически не выполняется ввиду травматичности (Moris, 1998).
В нашем случае хирургическое лечение преследовала цель гистологической верификации опухоли, регресса болевого синдрома и уменьшения объема опухоли для повышения эффективности лучевой терапии и химиотерапии.
Заключение
У больных с онкологическим анамнезом СЗМ является достоверным признаком метастазирования в основание черепа.
Таким образом, при появлении у онкологического больного односторонних болей в шейно – затылочной области, усиливающихся при движениях головы, необходимо выполнить исследование головного мозга и краниовертебрального перехода, не дожидаясь появления симптомов поражения краниальных нервов.
Наиболее информативным диагностическим методом является МРТ с внутривенным контрастированием. С целью оценки состояния атланто — окципитального сочленения целесообразно выполнить КТ в костном окне. Сцинтиграфия костей позволяет исключить метастазы в других костях.
Оптимальным и эффективным методом лечения является лучевая терапия, которая может сочетаться с химиотерапией в зависимости от гистоструктуры опухоли. Хирургическое лечение применяется с целью гистологической верификации опухоли и уменьшения ее размеров.
Список литературы:
- Capobianco DJ, Brazis PW, Rubino FA. et al. Occipital condyle syndrome.
// Headache. 2002. N. 42. P. 142-146.
- Greenberg HS, Deck F, Vickram B, Chu FCH. et al. Metastasis to the base of the skull: clinical findings in 43 patients. // Neurology. 1981. N. 31 P. 530-537.
- Gordon GS, Roof BS, Halden A. Skeletal effects of cancers and their management. In: Holland JF, Frei E III, eds. Cancer Medicine. Philadelphia, Pa: Lea & Febiger; 1973: 1075-1083.
- Keane JR. Twelfth-nerve palsy. Analysis of 100 cases. // Arch Neurol. 1996. N. 53. P. 561-566.
- Laigle-Donadey F, Taillibert S, Martin-Duverneuil N, Hildebrand J, Delattre JY. Skull-base metastases. // J Neurooncol. 2005. N75. P. 63–69.
- Loevner L, Yousem DM. Overlooked metastatic lesions of the occipital condyle: a missed case treasure trove. // RadioGraphics. 1997. N. 17. P. 1111-1121.
- Mangel J, Brath D, MacEachren J, Berinstein NL. et al. Spontaneous regression of Hodgkin’s disease: two case reports and a review of the literature. // Hematology. 2003. N. 8. P. 191-196.
- Mitsuya K, Nakasu Y, Horiguchi S, Harada H. et al. Metastatic skull tumors: MRI features and a new conventional classification. // J. Neurooncol. 2011 V. 104. N1. P. 239-245.
- Moeller JJ, Shivakumar S, Davis M. et al. Occipital condyle syndrome as the first sign of metastatic cancer. Can J Neurol Sci. 2007. V34. N. 4. P. 456-459.
- Moris G, Roig C, Misiego M. et al. The distinctive headache of the occipital condyle syndrome: a report of four cases. // Headache. 1998. N. 38. P. 308-311.
- Salamanca JIM, Murrieta C, Jara J. et al. Occipital condyle syndrome guiding diagnosis to metastatic prostate cancer. // Int. J Urology. 2006. N. 13. P. 1022-1024.
- Thompson EO, Smoker WR. Hypoglossal nerve palsy: a segmental approach. // Radiographics. 1994. N. 14. P 939-958.
Статья добавлена 13 февраля 2016 г.
Источник: https://volynka.ru/Articles/Text/760
Рентгенодиагностика заболеваний и повреждений черепа (Коваль Г.Ю.) — часть 4
- зуба осевого позвонка выше линии Чемберлена на 1—5 мм или выше линии Мак-Трегора на
- 3—8 мм.
- Показатель высоты (показатель Клауса; 7) определяется между верхушкой зуба и лини
- ей (4), соединяющей бугорок седла с внутренним затылочным выступом. В норме это расстоя
- ние колеблется от 35 до 56 мм. Уменьшение показателя высоты характерно для базилярной
- импрессии: I степени — 34—30 мм, II — 29—20 мм и III — менее 20 мм.
- Затылочно-позвоночное расстояние (9) между базионом (передним краем большого от
- верстия) и верхушкой зуба составляет у взрослых в среднем 4—6 мм, а у детей — 5—10 мм.
- Уменьшение расстояния наблюдается при платибазии и базилярной импрессии. Дополни
- тельно к нему можно определить расстояние (8) между верхушкой зуба и линией входа
- в большое отверстие (линией Мак-Рея; 1), которое в норме составляет 7-12 мм, а при бази
- лярной импрессии уменьшается из-за приближения зуба к болоьшому отверстию. В прямой
- передней проекции высота стояния зуба осевого позвонка (11) определяется относительно
- линии, соединяющей верхушки сосцевидных отростков (линия bismastoidea; 6), на уровне
- которой или на 1—2 мм выше располагается верхушка зуба. Из-за вариабельности длины
- сосцевидных отростков более показательно отношение зуба к линии, соединяющей внутрен
- ние контуры основания сосцевидных отростков (линия digastrica; 5). В норме верхушка зуба
- расположена ниже этой линии.
- Только длина ската и положение пирамид непосредственно свидетельствуют о наличии
- и выраженности деформации ската и смежных отделов. Все же другие линейные показатели
- высоты стояния зуба осевого позвонка и атланта являются косвенными признаками.
- Степень деформации основания черепа характеризуют линейные и угловые показатели.
- К линейным показателям относятся длина ската и межвестибулярная линия.
- Длина ската (показатель Клауса; 12) определяется в боковой проекции от основания
спинки седла до базиона. В норме она колеблется от 32 до 51 мм. Длина в 30 мм и менее явля
- ется признаком аномального укорочения ската.
- Межвестибулярная линия (13) определяется на рентгенограмме в прямой передней про
- екции путем соединения изображений преддверий на фоне пирамид. В норме и при передней
- и симметричной боковой базилярной импрессии линия расположена горизонтально., а при
- асимметричной импрессии — наклонно из-за одностороннего высокого стояния пирамиды.
- Степень и особенности деформаций основания черепа определяются в боковой проекции
- по положению ската и большого отверстия, а в прямой — по расположению затылочных
- мыщелков. Положение ската характеризует основной угол (угол Велькера; 14), который об
- разован линиями от корня носа к бугорку седла и от бугорка седла к базиону. Его средняя
- величина в норме равна 132 ± 6,2° (у взрослых — около 135°, а у детей 10—14 лет — 129—
132°). При деформации основания черепа он увеличивается. При слабо выраженной плати
базии угол составляет 135—145°, при средней степени — 145—160°, при выраженной —
более 160°. Если на рентгенограмме определить этот показатель трудно, измеряют сфенои-
дальный угол (15) по В. С. Майковой-Строгановой и Д. Г. Рохлину (1957). Угол этот об
- разован касательной к площадке клиновидного возвышения и линией ската. В норме он не
- превышает 130°.
- Угол Богарда (16) находится между линией ската (12) и линией большого отверстия
(линия Мак-Рея; 1). В норме он равен 119—136°. Увеличение его до 140° и более расценива
- ется как признак деформации.
- Положение большого отверстия в боковой проекции характеризуется углом наклона
- большого отверстия и кондилярным углом.
- Угол наклона большого отверстия (17) образован линией большого отверстия (линия
- Мак-Рея; 1) и линией Чемберлена (2), открыт кпереди, величина его в норме варьирует от
- 0 до 20°.
- Кондилярный угол (18) изучают в прямой проекции. Образован он перекрестом линий,
- проходящих касательно к суставным поверхностям мыщелков затылочной кости (или по оси
атланто-затылочных суставов). В норме обращен кверху и составляет 124—134°. При дефор
- мации боковых отделов области большого отверстия он увеличивается до 160—180° или
- становится открытым книзу. Возможна асимметрия положения мыщелков, а следовательно,
- и расположения сторон кондилярного угла.
- Нарушение соотношения между основанием черепа и верхними шейными позвонками со
- смещением их в передне-заднем направлении оценивается на рентгенограмме в боковой про
екции. Об этих изменениях судят по линейным и угловым показателям.
- Линейным показателем является соотношение базиона с верхушкой зуба осевого
- позвонка, которое определяется по перпендикуляру (22), опущенному с базиона на линию
- Чемберлена (2). В норме перпендикуляр проходит через переднюю половину зуба осевого
- позвонка.
- Дополнительную информацию получают при изучении отношения сагиттального размера
- входа в спинномозговой канал (расстояния от передней поверхности позвоночного канала
- до заднего края большого отверстия) к сагиттальному размеру большого отверстия (1).
- В норме этот показатель составляв- 0,5—0,8. Линия ската (12), если продолжить ее книзу,
- проходит за зубом осевого позвонка. При смещении зуба кзади она пересекает зуб или про
- ходит кпереди от него.
Кранио-вертебральный угол, или черепно-позвоночный кифоз, измеряется по 3. Л. Брод-
52
Источник: https://zinref.ru/000_uchebniki/04600_raznie_2/650/004.htm