Мотонейроны спинного мозга также распространены в поясничном, грудном и шейном отделах (исходя из типа мышц, куда направлены сигналы, регулирующие их сокращения). Двигательный нейрон проводит нервный импульс от спинного мозга к коре головного.
Болезнь двигательного нейрона (БДН) является нейродегенеративной патологией с нарастающим характером, в результате чего повреждаются мотонейроны спинного и головного мозга. В результате постепенного отмирания нервных волокон нарастает мышечная слабость с усилением симптоматики и летальным исходом.
Из-за повреждения моторных нейронов пропадают функции спинного мозга и позвоночника, постепенно наступает паралич, теряется речь, затрудняется глотание.
Уровень заболеваемости составляет 2-5 человека к 100 тысячам людей ежегодно. Заболевание проявляется в возрасте 50-70 лет, иногда у пациентов моложе 40 лет. В среднем пациенты живут 1-4 года после постановки диагноза.
Поражаемые области
- Кисти, руки. Даже при выполнении ежедневных дел (мытья посуды, поворачивание крана, нажатие клавиш) будут проявляться все большие трудности с усилением слабости в ладонях и руках.
- Ноги. Из-за ослабления ног пациенту будет все труднее передвигаться.
- Эмоциональное состояние. Иногда могут поражаться зоны, которые отвечают за эмоциональные реакции, что проявляется непроизвольным смехом или плачем физиологического характера.
- Плечи, шея. Через определенное время пациенту становится трудно дышать из-за слабеющих мышц шеи.
- Дыхание. В основном заболевание распространяется на дыхательные мышцы, затрудняя дыхание.
- Глотание, речевые функции. Могут быть затруднения с приемом пищи, питьем и разговором.
У некоторых пациентов БДН вызывает нарушения памяти, сниженную концентрацию внимания, сложности с выбором слов и обучаемостью. То есть происходит незаметное и скрытое изменение психических функций.
При БДН остается не нарушенным интеллект, пациенты осознают все происходящее. У многих людей не поражается зрение, вкус, осязание и слух, остаются работоспособными функции мочевого пузыря, кишечника, половых органов (вплоть до поздних стадий) и сердечной мышцы.
Патогенез и патоморфология болезни
Болезнь мотонейрона считается патологией мультифакторного типа, развитие которой происходит от воздействия генетической наследственности с окружающими факторами.
В 10% ситуаций болезнь связана с семейными формами, где 25% — характеризуются мутированием гена СОД-1.
Иногда спорадические виды патологии связаны с изменениями других генов (нейрофиламентов) в результате нарушений функций или структуры, при действии которых мотонейроны начинают дегенерировать.
Механизм запускается при действии провокаторов (возраста, пола, тяжелых металлов и пр.). Маловероятной является взаимосвязь появления заболевания от инфекционных агентов.
Клинически нейроны дегенерируют при разрушении от 80% клеточных структур, что затрудняет своевременную терапию патологии и нуждается в диагностических исследованиях во время доклинического этапа.
Возле лобных долей, в 3, 5 слоях центральных извилин, двигательных ядрах 5, 7, 9 и 11 нервов черепа в стволе мозга определяется дегенерация нейронов и изменение кортикоспинальных путей. На различных этапах изменения мотонейронов определяются эозинофильные, базофильные включения и тельца Буниной.
Аксональные сфероиды образуются а проксимальных отделах аксонов. На основании полученных данных, отмечаются нарушения перемещения и деградации белков. В мышечных структурах определяется денервационная атрофия.
Что является причиной гибели двигательных нейронов?
По мнению специалистов, основными причинами БДН является наследственность и средовые факторы, повышающие риск патологии.
По эпидемиологическим исследованиям была выявлена возможная связь действия шоковых, механических травм, высоких спортивных нагрузок, вредных веществ на развитие заболевания.
Сейчас проводятся обследования механизмов повреждения внутриклеточных процессов, из-за которых погибают двигательные нейроны с окружающими клетками.
К возможным причинам относят забастовку и сбой работы «редакторов» в обработке РНК, изменения химических коммуникативных связей спинного мозга, нарушения транспортировки продуктов метаболизма, питательных веществ, скопления агрегатов белка в нейронах с нарушением нормальных функций и склеиванием, появление свободных радикалов кислорода, нарушение энергетического фона клеток и недостаток питательных веществ для мотонейронов. Также гибель двигательных нейронов может возникать из-за окружения глиальными клетками, которые могут быть токсичными.
Основные и редкие виды БДН
Заболевание двигательных нейронов имеет несколько основных форм:
- БАС (боковой амиотрофический склероз) развивается у 80% людей с болезнью двигательного нейрона, вызывает в основном слабость, судороги и истощение в мышцах, скованность верхних и нижних конечностей;
- ПБП (бульбарный паралич прогрессирующего типа) поражает около 10-25% людей, распространяется на нейроны спинного и головного мозга, проявляется затруднениями в жевании, глотании, неразборчивости речи;
- мышечная прогрессирующая атрофия (8%) – редкий тип БДН, распространяется на двигательные нейроны в нижних конечностях, развивается слабость, атрофия мышц, фасцикуляции и потеря веса;
- ПЛС (латеральный первичный склероз) (2%) поражает преимущественно двигательные нейроны в верхних конечностях, развивая спастику мышц, неустойчивую ходьбу, затрудненную речь.
Симптоматика и клиника БДН в зависимости от формы
На моторные нейроны влияет целая группа болезней. В состав нейронов входят две группы клеток, необходимые для произвольных движений.
- В первую группу входят двигательные нейроны, расположенные в прецентральной мозговой извилине, а во вторую – нейроны, расположенные в стволе спинного и головного мозга.
- В зависимости от локализации погибшего двигательного нейрона будут зависеть форма болезни и ее симптомы.
- При спастической параплегии поражается двигательный нейрон первой группы, при спинальной мышечной атрофии, детском параличе – вторая группа, а при боковом амиотрофическом склерозе обе группы нейронов.
- Формы БДН и их проявления:
- Спастическая параплегия определяется повышением спастического тонуса ног с нарушением походки. Это вызывается генетическими мутациями.
- Для спинальной мышечной атрофии характерна слабость и уменьшение мышц, отсутствие их активации или иннервирования нервными волокнами. В зависимости от времени появления первой симптоматики и характеру распределения слабости мышц, осуществляется классификация спинальной мышечной атрофии.
- Более распространенной патологией опорно-двигательной системы является БАС, частота развития которого повышается с возрастом. В результате прогрессирует омертвление нервных клеток, нарастает слабость и мышечная атрофия.
- Детский церебральный паралич, полиомиелит является вирусной болезнью нижних нейронов.
Дифференциальная диагностика
Диагноз БДН подтверждается элеткронейромиографией, которая выявляет генерализованный денервационный процесс. Для выявления спонтанности, продолжительности двигательных единиц, фасцикуляций, фибрилляций, выполняется трехуровневая игольчатая ЭМГ.
Стимуляционная электронейромиография позволяет выявлять замедление двигательных волокон, пирамидную недостаточность.
Транскраниальная магнитная стимуляция выявляет уменьшение возбудимости в центральных мотонейронах. МРТ позволяет исключать остальные патологии с похожей клиникой (компрессию грыжи или опухолью).
Возможности лечения
Болезнь двигательного нейрона неизлечима, а целью терапии является замедление развития процесса, сокращение выраженности симптоматики, так как не существует методов для полного излечения. Доказана эффективность Рилутека – пресинаптического ингибитора.
Как и при БАС, могут применяться антиоксидантные средства. Также специалисты назначают креатин, карнитин, витамины. Другим лекарственным средством является Рилузол, но средство официально недоступно для пациентов в РФ.
Как и Рилутек, препарат снижает объем глутамата, освобождающегося при передаче нервных импульсов.
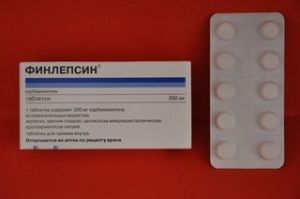
К полиативной терапии относится устранение болей от мышечных спазмов, для чего назначается Карбамазепин в дозе около 100-200 мг несколько раз в сутки. При увеличенном тонусе мышц нужно принимать миорелаксанты (Сирдалуд, Баклофен).
Дыхательная поддержка – это основной фактор, влияющий на качество жизни и прогноз. С прогрессированием патологии наблюдается ослабление и атрофия мышц диафрагмы и других мышечных групп, требуется неинвазивное вентилирование легких.
Это нормализует сон, снижает утомляемость и одышку. Используется аппарат со специальной маской.
Если нарушены функции глотания, то кормление проводится назогастральным зондом, установкой гастростомы. Назначается специальное питание, восполняющее недостаток калорий.
При заболевании БДН трудно говорить про прогноз. В редких случаях люди живут десятки лет. Человек может умереть через несколько месяцев. Но в среднем длительность жизни равна 2-5 года от начала выявления болезни. Не существует специфических профилактических мер.
Бас — двигательные нейроны отмирают полностью
Во время БАС сочетается равномерно выраженная симптоматика центрального и периферического паралича, преобладание одних симптомов над другими (сегментарно-ядерный или пирамидный варианты). На поздних этапах болезни преобладают показатели периферического паралича.
Во время БАС начинается повреждение мотонейронов в передних рогах спинового мозга. С прогрессированием патологии проявляются бульбарные нарушения в основном у мужчин.
Выделяется грудной, шейный, диффузный и поясничный дебют. Классическим вариантом является шейный, первая симптоматика которого характеризуется слабостью и атрофией кисти, нарушенными мелкими движениями, наличием фасцикулярных подергиваний пораженных мышц.
Стивен Хокинг — самый известный пациент с БАС
В дальнейшем появляется слабость и атрофия мышц плечевого пояса, пациентам сложно одеваться, поднимать руки выше горизонтальной плоскости. Сначала поражается одна сторона тела, затем симптомы проявляются на другой руке с развитием верхнего смешанного парапареза.
Развивается слабость и скованность нижних конечностей, больным сложно ходить на большие расстояния, перемещаться по лестнице.
Повреждаются разгибательные мышцы с проявлением смешанного нижнего парапареза. На поздних стадиях проявляются псевдобульбарный и бульбарный синдромы, появление дисфагии.
Первой симптоматикой грудного дебюта будут фасцикуляции, атрофия мышц в животе, спине и слабость. Пациентам становится сложно стоять и нагибаться. На следующих этапах появляется смешанный односторонний гемипарез с вовлечением мускулатуры противоположной части тела. На начальном этапе выпадают брюшные рефлексы. В результате дыхательных нарушений наступает летальный исход.
Диффузный дебют проявляется признаками нарушения периферических мотонейронов с резко выраженным утомлением, дыхательными нарушениями. Снижается масса тела до появления дисфагии, в результате дыхательной недостаточности наступает смерть.
Обычно поражение жевательных и мимических мышц наступает позже, пациенту сложно высовывать язык, вытягивать в трубочку губы, надувать щеки.
К осложнениям БАС относят параличи, парезы шейных мышц и конечностей, нарушенное глотание, дыхательную недостаточность, контрактуры конечностей, аспирационную пневмонию, уросепсис, депрессию, болезненные спазмы мышц, кахексию. С прогрессированием двигательных нарушений пациент умирает.
Проведение диагностики и лечение
Диагностика БАС основывается на детальном анализе клиники. Проводится электронейромиография (ЭМГ обследование) для подтверждения нарушений мотонейрона.
Не существует эффективного лечения патологии. Можно отсрочить летальный исход на несколько месяцев приемом Рилузола в дозировке 50 мг 2 раза в день. Основой терапии является лечебная гимнастика, физическая активность, диета и пр.
Болезненные спазмы мышц устраняются Дифенином, Хинина сульфат, Тегретолом, Финлепсином, витамином Е400 мг, Изоптином или препаратами магния. При слюнотечении назначается Атропин, Бускопн, при спастичности – Сирдалуд, Баклосан, Мемантин и пр.
Болевые симптомы устраняются анальгетиками. Временное улучшение может быть от антихолинэстеразных средств. Также специалисты назначают антидепрессанты (Амитриптилин, Серталин).
Пациент должен поддерживать физическую активность, при прогрессировании патологии использовать специальные приспособления. В результате дисфагии может потребоваться питание через зонд или гастростомия. В последнее время проводятся исследования лечения патологии стволовыми клетками.
БАС считается фатальной патологией, средняя продолжительность жизни при которой составляет 3-5 лет. Только около 10% пациентов живут в течение 10 лет. К негативным прогностическим показателям относят бульбарные нарушения, пожилой возраст.
Читайте ещё
Источник: http://NeuroDoc.ru/bolezni/drugie/bolezn-dvigatelnogo-nejrona.html
Болезнь двигательного нейрона: симптомы, основные формы и методы лечения
Болезнь двигательного нейрона (БДН) — это прогрессирующее нейродегенеративное заболевание, которое поражает двигательные нейроны в головном и спинном мозге. Постепенная гибель клеток нервной системы приводит к неуклонно нарастающей мышечной слабости, охватывающей все группы мышц.
Двигательные нейроны
Нейроны головного мозга, которые отвечают за движения (верхние двигательные нейроны), находятся в коре полушарий. Их отростки (аксоны) спускаются в спинной мозг, где происходит контакт с нейроном спинного мозга. Этот контакт называется синапс. В области синапса нейрон головного мозга выделяет из своего отростка химическое вещество (медиатор), которое передает сигнал нейрону спинного мозга.
Нейроны спинного мозга (нижние двигательные нейроны) располагаются в нижних отделах головного мозга (бульбарный отдел), а также шейном, грудном или поясничном отделах спинного мозга в зависимости от того, к каким мышцам они направляют свои сигналы. Эти сигналы по отросткам нейронов спинного мозга (аксонам) доходят до мышц и управляют их сокращениями.
В зависимости от выраженности повреждения нейронов головного и спинного мозга выделяют несколько вариантов БДН. Конечно, большинство проявлений совпадает, потому что между этими видами недуга много общего, но по мере развития заболевания разница становится заметнее.
Основные формы болезни
Для болезни двигательного нейрона характерно 4 основные формы, в том числе:
- Боковой амиотрофический склероз (БАС).
- Прогрессирующий бульбарный паралич.
- Мышечная прогрессирующая атрофия.
- Первичный боковой склероз.
Боковой склероз
Поражения центрального двигательного нейрона вызывает возникновение данного типа болезни. БАС представляет собой хроническое заболевание, которое вызывает смерть больного, как правило, в результате отказа дыхательной системы. БАС является наиболее распространенным видом болезни двигательного нейрона. Примерно 80% случаев БДН относят именно к БАС.
Что происходит с нейроном при БАС
Бульбарный паралич
Данной болезни подвергаются 10–15% людей, страдающих от БДН. Бульбарный паралич характеризуется постепенным параличом мышц ротовой полости, который в конце концов приводит к отказу глотательного рефлекса и летальному итогу.
Мышечная атрофия
Встречается у 5–8% больных БДН. Данное заболевание характеризуется истончением и перерождением мышц человека, в результате чего они атрофируются и утрачивают свои основные функции.
Наиболее редкая форма болезни двигательного нейрона, которая составляет 2–3% от общего числа. Болезнь характеризуется затруднением речи, ухудшение двигательных функций организма, вплоть до полного отказа ног и возникновением связанных с этим осложнений.
Помимо вышеперечисленных болезней, происхождение БДН можно связать с такими заболеваниями, как детский церебральный паралич и спастическая параплегия.
В обоих случаях поражению подвержены нижние нейроны, однако, в первом случае причин возникновения может быть несколько, когда во втором основная причина – генетическая мутация.
Отличие больного нейрона от здорового
Симптомы
Руки – для больного характерны проявления слабости в руках при проведении элементарных действий (нажатие клавиш на компьютере, использование шариковой ручки для письма). Постепенно, подобные процедуры могут стать недоступны для заболевшего.
Ноги – постепенно больной не сможет передвигаться без посторонней помощи.
Проявление чувств – неконтролируемый смех или плач.
Шея и плечевые суставы – мышцы шеи и плеч постепенно ослабевают, что приводит к ухудшению дыхательных функций организма.
Речь, глотательные функции – развиваются проблемы с приемом пищи, так как человек перестает нормально ее глотать также, возможно, ухудшение речи, вплоть до полной потери возможности говорить.
Помимо вышеперечисленных симптомов, больной может испытывать сложности с запоминанием больших объемов информации, причем поражения центрального двигательного нейрона характеризуется постепенным нарастанием симптоматики. К примеру, с каждым днем человеку будет сложней запоминать все меньше и меньше информации. Дополнительно к этому может добавиться невозможность концентрировать внимание и низкую способность к обучению.
Кто может заболеть
- Болезнь двигательного нейрона не является инфекционной и не заразна.
- БДН может поразить любого взрослого человека, но большинство людей, которым диагностировали эту болезнь, старше 40 лет, а чаще всего заболевание встречается в возрасте между 50 и 70 годами.
- Мужчины подвергаются данному заболеванию чаще, чем женщины.
- Заболеваемость БДН составляет 2 новых случая болезни на 100 000 населения в год.
- Распространенность БДН составляет приблизительно 5−7 человек на100 000 населения.
Один из самых частых вопросов, который задают люди, живущие с БАС, — «Почему болезнь развивается именно у меня? Причина в моем образе жизни, роде моих занятий или во мне есть врожденный дефект?» К сожалению, ответа у современной науки пока нет.
Пусковые механизмы в основе каждого отдельного случая БАС могут быть разными. Существуют наследственные формы, при которых заболевание передается от предков, и тогда основная причина — поломка в определенном гене. Однако в большинстве случаев у больного нет родственников, страдающих данным заболеванием.
Причины возникновения заболевания
в оставшихся 90% случаев имеет место внешнее воздействие, в том числе:
- накопление в организме больного тяжелых металлов;
- преклонный возраст;
- сильнейшее психоэмоциональное напряжение;
- чрезмерные спортивные нагрузки;
- травмы.
Кроме того, в качестве причины прогрессирования такого заболевания, как синдром поражения двигательного нейрона стоит отметить внутриклеточные процессы. Данные процессы сложны в изучении, так как проходят на уровне клеток и внешне никак себя не проявляют.
Лечение
Как правило, синдром поражения двигательных нейронов является неизлечимым заболеванием, и все усилия врачей направлены на продление жизни пациенту и устранение симптомов недуга.
Лекарства, которые назначаются больному:
- креатин;
- карнитин;
- рилутек;
- комплекс витаминов.
Основное лекарственное средство – Рилутек. Данный препарат сокращает объем глутамата при передаче нервных импульсов. Его аналогом является иностранное лекарство, недоступное для граждан РФ – Рилузол. По эффективности данное лекарство, несомненно, лучше Рилутека, но принцип действия у лекарств практически одинаков.
Так, в качестве профилактики дыхательной системы используют препарат для искусственной вентиляции легких, а при проблемах с глотанием и употреблением пищи – кормление больного происходит с помощью специального зонда.
Известные личности с диагнозом БДН
Самые известные люди, в той или иной степени страдающие от БДН заграницей – Стивен Хокинг, а в РФ – Юлия Самойлова.
Стивен Хокинг страдает боковым амиотрофическим склерозом, а болезнь Юлии Самойловой носит название спинальная мышечная амиотрофия (амиотрофия Верднига —Гофмана).
Итак, БДН серьезное и смертельно опасное заболевание от которого, не застрахован никто, и по этой причине крайне важно прислушиваться к сигналам, которые посылает вам ваш организм и ни в коем случае не пренебрегать походами к врачу. Берегите себя и своих близких!
Источник: https://ikinodom.ru/bolezn-motoneyrona-simptomy/
Синдром двигательного нейрона
Ниже приводится краткое описание симптомов некоторых из наиболее распространенных форм болезней двигательных нейронов.
Боковой амиотрофический склероз (БАС), также называемый болезнью Лу Герига или классической болезнью моторных нейронов, является прогрессирующим, в конечном счете имеющим смертельный исход заболеванием, которое нарушает передачу сигналов во всех мышцах организма. Многие врачи используют термины «болезнь моторных нейронов» и БАС как взаимозаменяемые.
Причиной болезни являются нарушения как верхних, так и нижних двигательных нейронов. Первые симптомы обычно отмечаются в руках и ногах или в мышцах, отвечающих за глотание. Примерно у 75 процентов больных классическим БАС развиваются слабость бульбарных мышц (мышцы, которые контролируют речь, глотание и жевание).
Мышечная слабость и атрофия происходят по обе стороны тела. Больные теряют силу и способность двигать руками и ногами и удерживать тело в вертикальном положении.
Другие симптомы включают в себя спастичность мышц, спазмы, мышечные судороги. Речь может стать невнятной или гортанной.
Когда мышцы диафрагмы и грудной стенки не функционируют должным образом, больные теряют способность дышать без механической поддержки.
Хотя болезнь как правило не нарушает интеллектуальные способности человека или личности, отдельные недавние научные исследования показывают, что у некоторые больных БАС могут развиваться когнитивные (умственные) нарушения.
Большинство людей, страдающих боковым амиотрофическим склерозом, умирают от респираторной недостаточности, обычно через 3 — 5 лет с момента появления симптомов.
Однако около 10 процентов больных выживают в течение 10 или более лет.
Прогрессивный бульбарный паралич, также называемый прогрессирующей атрофией бульбарной группы черепно-мозговых нервов, воздействует на нижние двигательные нейроны, отвечающие за такие действия, как глотание, речь, жевание и другие. Симптомы включают в себя слабость языкоглоточной мышцы, челюстной и лицевых мышц, прогрессирующую потерю функции речи и атрофию мышц языка.
Слабость конечностей при заболевании с признаками повреждения двигательного нейрона почти всегда очевидна, но менее заметна. Люди подвержены повышенному риску удушья и аспирационной пневмонии, вызванной прохождением жидкостей и пищи через нижние дыхательные пути и легкие. У пострадавших присутствуют эмоциональные вспышки смеха или плача (называемые эмоциональной лабильностью).
Инсульт и миастения могут иметь определенные симптомы, сходные с симптомами прогрессирующего бульбарного паралича и должны быть исключены при диагностике этого заболевания.
Примерно у 25 процентов людей с БАС ранние симптомы начинаются с сопутствующим участием бульбарных нарушений.
Многие клинические врачи считают, что прогрессирующий бульбарный паралич сам по себе, без признаков патологий в конечностях (руках или ногах), встречается крайне редко.
Источник: https://alfastroy-n.ru/sindrom-dvigatelnogo-neyrona/
Болезнь двигательного нейрона: клиническое течение, дифференциальная диагностика и патогенетические аспекты лекарственной терапии | Request PDF
ResearchGate has not been able to resolve any citations for this publication.
ResearchGate has not been able to resolve any references for this publication.
Article
Full-text available
November 2014
- Дмитрий Анатольевич Хасхачих
- […]
- Татьяна Романовна Cтрельцова
Research of skin conductivity is studied by the authors’ method for 155 pregnants with gestational edemas and 50 healthy pregnants. It is obtained the results that skin conductivity depends on its hydration. The diagnostic and differential criteria of preeclampsia process forecast and recommendations in relation to the follow up of pregnant with gestation edemas depending on the level of skin … [Show full abstract] conductivity are developed.View full-text
Article
Full-text available
January 2013
- А. Н. Смирнов
- Е. П. Погорельская
- […]
- С. А. Васильев
The article discusses the questions of pathogenesis, clinic, diagnosis and differential diagnosis of fever, caused by visceral non-infectious pathology, including tumors, haemopathies, rheumatic diseases ,imunocomplex and neuroendocrine abnormalities. Are some of the algorithms of diagnostics at the hyperthermia for General practitioners, including assessment of haematologia.Окончание статьи … [Show full abstract] читайте в № 5 журнала «Архивъ внутренней медицины».View full-text
Article
Full-text available
January 2012
- Л. Ю. Ильченко
- Т. В. Кожанова
- А. А. Сарыглар
- […]
- М. И. Михайлов
Total 214 patients with delta infection were examined. Total 48 patients were followed annually during the observation period (2009–2011). Diagnosis of chronic hepatitis delta (CHD) was established in 78,6% (162/206) cases, liver cirrhosis (LC) — in 21,4% (44/206). HDV RNA was detected in 26,2% (56/214) patients. HDV was genotype I. Progression of CL was observed among 31,3% (15/48) of followed … [Show full abstract] patients, decompensation of CL — in 8,3% (4/48), hepatocellular carcinoma — in 4,2% (2/48) cases; mortality was 29,2% (14/48), with hepatic coma and bleeding from esophageal varices as the main cause of death.View full-text
Article
Full-text available
January 2013
- А. Н. Смирнов
- Е. П. Погорельская
- […]
- С. А. Васильев
Hyperthermia is one of frequent symptoms to any doctor in his every day practice. It is necessary to now definitions, possible causes and additional diagnostically methods, that can help to make correct diagnosis and provide treatment as soon as it is possible. In article we can find different situations in witch hyperthermia can be one of main symptoms. Authors also provide clinical cases that … [Show full abstract] very well illustrate article.Продолжение. Начало читайте в № 5.View full-textDiscover more
Источник: https://www.researchgate.net/publication/309634680_Bolezn_dvigatelnogo_nejrona_kliniceskoe_tecenie_differencialnaa_diagnostika_i_patogeneticeskie_aspekty_lekarstvennoj_terapii
Порохина И.Д., Кузьмина С.В. Дифференциальная диагностика синдрома Гийена-Барре
Порохина Ирина Дмитриевна1, Кузьмина Светлана Валентиновна21Первый Санкт-Петербургский Государственный Медицинский университет им. акад. И.П. Павлова, студентка 6 курса2Первый Санкт-Петербургский Государственный Медицинский университет им. акад. И.П. Павлова, кандидат медицинских наук, ассистент кафедры неврологии и нейрохирургии с клиникой
Porokhina Irina Dmitrievna1, Kuzmina Svetlana Valentinovna21Pavlov First Saint Petersburg State Medical University, 6th year student2Pavlov First Saint Petersburg State Medical University, Candidate of Medical Science, Assistant professor of the Neurology and Neurosurgery Department
Библиографическая ссылка на статью:
Порохина И.Д., Кузьмина С.В. Дифференциальная диагностика синдрома Гийена-Барре // Современные научные исследования и инновации. 2016. № 2 [Электронный ресурс]. URL: http://web.snauka.ru/issues/2016/02/63246 (дата обращения: 02.02.2020).
В последние десятилетия по данным российской и зарубежной литературы роль синдрома Гийена-Барре в возникновении у пациентов тяжелых острых прогрессирующих периферических парезов рассматривается как ведущая, но при этом для данного синдрома характерен однофазный вариант течения с высокой вероятностью полного восстановления вне зависимости от тяжести клинических проявлений развернутой стадии заболевания при своевременной диагностике и адекватной патогенетической терапии [1, с.20].
Социальная значимость
Средний возраст пациентов на момент начала заболевания составляет 40 лет (диапазон возраста заболевших от 3 недель до 95 лет). Характерно наличие двух возрастных пиков: первый – в 20 – 29 лет, второй – в 50 и более лет. [2, с. 23 – 24]
- У 1/3 пациентов развиваются дыхательные нарушения, требующие проведения ИВЛ.
- Исходы заболевания:
- 5– 87% – полное выздоровление;
- 5 – 22% – выздоровление с дефектом;
- 3– 10% – рецидивы;
5 – 33% – летальность [2, c.28].
Эпидемиология
Заболеваемость синдромом Гийена-Барре в мире составляет 1 – 2 случая на 100 тыс. населения в год. Заболеваемость в отдельных субъектах Российской Федерации по данным исследований от 2010 года составила от 0,34 до 2,5 на 100 тыс. населения [1, с.22].
Этиология
По современным представлениям синдром Гийена – Барре является приобретенной иммуноопосредованной невропатией, развитие которой происходит вследствие иммунной реакции на предшествующее иммуноактивирующее событие (вирусная инфекция, оперативное вмешательство и др.) [3, c.23].
Установлено, что более чем 60% пациентов переносят респираторную или желудочно-кишечную инфекцию за 1 – 6 недель до появления первых симптомов заболевания. По данным серологических исследований эта инфекция может быть вирусной (CMV, EBV, HSV1, HSV2, VZ, вирус гриппа, вирусы Коксаки и ECHO и др.) или бактериальной (Mycoplasma pneumoniae, Campylobacter jejuni) [4, c.97].
Среди бактериальных триггеров ведущая роль принадлежит С. jejuni. Молекулярная мимикрия между ганглиозидами (эпитопы GM1, GM1b, GD1a, GQ1b, GalNAc-GD1a) и липосахаридами С. jejuni способствует выработке антиганглиозидных антител.
Среди триггеров вирусной природы ведущая роль принадлежит цитомегаловирусу (10 – 22% наблюдений). У пациентов с ЦМВ-ассоциированным синдромом Гийена-Барре выявляются анти-GM2-ганглиозидные антитела, при этом в клинической картине доминирует поражение чувствительных волокон, особенно черепных нервов [3, c.23], [6, c. 187, 188].
- Клинические формы синдрома Гийена-Барре
- А) Варианты с типичной клинической картиной:
- 1) Классическая форма – острая воспалительная демиелинизирующая полирадикулоневропатия (ОВДП) – 85 и >%
- Парапаретическая
- Фарингоцервикобрахиальная
- 2) Острая моторная аксональная полиневропатия (ОМАН) – 3%
- 3) Острая моторно-сенсорная аксональная полиневропатия (ОМСАН) –
Источник: http://web.snauka.ru/issues/2016/02/63246
Болевые синдромы как междисциплинарная проблема
catad_tema Болевые синдромы — статьи Комментарии
Опубликовано в журнале: РМЖ »» БОЛЕВЫЕ СИНДРОМЫ
Профессор В.В. Бадокин
РМАПО
Основными клиническими проявлениями большинства воспалительных и дегенеративных заболеваний позвоночника и суставов являются боль, мышечный спазм, ригидность и ограничение подвижности. Все эти проявления находятся в тесной взаимосвязи и активно воздействуют друг на друга.
В частности, на функциональную недостаточность опорно–двигательного аппарата (во всяком случае, в ранний период развития этих заболеваний) значительное воздействие оказывает выраженность не только боли, но также и утренней скованности.
Боль и ригидность наиболее присущи ревматоидному артриту, анкилозирующему спондилиту (АС) и другим серонегативным спондилоартритам, включая псориатический и реактивный артриты, поражению суставов и позвоночника при воспалительных заболеваниях кишечника (неспецифическом язвенном колите и терминальном илеите), недифференцированном спондилоартрите. Эти же проявления присущи и многим другим заболеваниям, которые составляют содержание дорсопатий.
Боль и ригидность прежде всего имеют большое значение в полиморфной картине АС и других спондилоартропатий. Известно, что боль воспалительного типа в позвоночнике входит в диагностические критерии АС. Модифицированные критерии воспалительной боли в спине включают: утреннюю скованность более 30 мин.
, улучшение после выполнения физических упражнений, пробуждение во второй половине ночи из–за перемежающей боли в ягодицах [1]. Боль в спине считается воспалительной при наличии как минимум 2 из 4 перечисленных признаков, при этом чувствительность этих критериев составляет 70,3% и специфичность – 81,2%.
Динамика интенсивности боли является одним из показателей ответа на проводимую терапию и критерием ремиссии при этом заболевании (ASAS response criteria и ASAS remission criteria) [2].
Что касается ригидности или скованности, то этот симптом, также как и при ревматоидном артрите, адекватно отображает активность воспалительного процесса при анкилозирующем спондилоартрите (АС), причем в большей степени, чем такие лабораторные тесты, как СОЭ и уровень С–реактивного белка.
Динамика выраженности и продолжительности утренней скованности также позволяет судить об эффективности проводимой терапии.
Для анкилозирующего спондилоартрита и других спондилоартритов это тем более важно, что при этой группе заболеваний наблюдается диссонанс между клиническими и лабораторными показателями активности заболевания и нередко выраженный воспалительный процесс может протекать с нормальными или субнормальными лабораторными показателями в течение длительного периода, а подчас и всего заболевания.
В дебюте АС ригидность или скованность наблюдается преимущественно в поясничном отделе позвоночника и постепенно распространяется по всему осевому скелету. Она обычно более выражена в ранние утренние часы, но у некоторых больных с высокой активностью воспалительного процесса держится на протяжении всего дня.
Интенсивность и длительность ригидности соответствует интенсивности болей в позвоночнике, подчеркивая их единый генез.
Наличие воспалительного процесса в осевом скелете вызывает рефлекторное напряжение мышц спины, что, в свою очередь, приводит к изменению осанки и деформации позвоночника(нивелируется физиологический лордоз в поясничном отделе позвоночника, подчеркивается кифоз в грудном и развивается гиперлордоз в шейном отделе).
В далеко зашедших случаях формируется характерная для больных АС поза «просителя» с положительным симптомом Форестье, высокими значениями теста Томайера и значительным нарушением функциональной способности позвоночника, причем ограничение подвижности и деформация позвоночника поддерживаются не только структурными изменениями в суставах и связках позвоночника, но и гипертонусом мышц.
Причинами болевого синдрома при АС являются воспалительные изменения в периферических, корневых и крестцово–подвздошных суставах, а также в позвоночнике. Как известно, все структуры позвоночного столба, за исключением костной ткани, содержат нервные окончания и могут быть причиной появления боли [3].
Свободные нервные окончания, выполняющие функцию болевых рецепторов, выявлены в капсулах межпозвонковых суставов, задней продольной и межостистой связках, периосте позвонков, стенках артериол и вен, сосудах паравертебральных мышц, наружной трети фиброзного кольца межпозвоночных дисков.
Боли в позвоночнике при этом заболевании могут быть проявлением вертеброгенного корешкового синдрома (радикулопатии) или рефлекторных болевых синдромов.
При АС возможно формирование рефлекторных (мышечно–тонических) синдромов, которые обусловлены раздражением рецепторов в ответ на изменения в дисках, связках и суставах позвоночника. Импульсы от рецепторов достигают двигательных нейронов спинного мозга, что приводит к повышению тонуса соответствующих мышц.
Спазмированные мышцы, в свою очередь, способствуют ограничению подвижности определенного сегмента позвоночника, а также становятся вторичным источником боли, который запускает порочный круг «боль – мышечный спазм – боль».
Такие изменения сохраняются в течение длительного времени и способствуют формированию миофасциального синдрома [3]. Следует отметить, что в генезе развития контрактур и тугоподвижности позвоночника принимает участие гипертонус поперечно–полосатой мускулатуры.
Одним из клинических проявлений такого гипертонуса является симптом «вожжей», который обусловлен заинтересованностью длинных мышц спины. Некоторые авторы рассматривают повышение мышечного тонуса как фактор риска неблагоприятного прогноза АС.
Среди отдельных болевых синдромов, которые встречаются в практике врача–ревматолога, болевой синдром в области позвоночника является наиболее распространенным вариантом, связанным с патологией опорно–двигательного аппарата.
Известно, что боли в позвоночнике занимают 5 место среди всех причин обращений к врачу и 2 среди причин утраты трудоспособности. С ними связано примерно 25% от общих потерь рабочего времени.
Важным обстоятельством является тот факт, что наибольшая распространенность болей в позвоночнике падает на молодой возраст (от 30 до 50 лет).
Боль и/или ригидность являются типичными симптомами не только воспалительных, но и дегенеративных заболеваний позвоночника. Большое значение придается боли, которая локализуется между 12–й парой ребер и ягодичной складкой.
Она обозначается как поясничная боль или боль в нижней части спины (low back pain) [4]. Все заболевания, сопровождающиеся неспецифической болью в позвоночнике, в настоящее время объединены термином дорсопатии и включают в себя синдромы вертеброгенного и невертеброгенного генеза [5].
К заболеваниям вертеброгенного генеза относятся прежде всего дегенеративные заболевания позвоночника, а именно межпозвонковый остеохондроз и деформирующий спондилоартроз, а также нестабильность позвоночника с формированием спондилолистеза или грыжи диска, являющиеся, как правило, производными межпозвонкового остеохондроза. К этой группе относятся также спинальный стеноз, патологические переломы при остеопорозе, травматические повреждения позвоночника и наиболее частое поражение – мышечно–тонический синдром. Что же касается невертеброгенных причин, то они вызваны патологией мышц и связок спины, поражением внутренних органов, забрюшинного пространства, психическими расстройствами и т.д.
Мышечно–тонический (миофасциальный) синдром имеет четко очерченную клиническую картину. Он встречается у 30–85% больных со скелетно–мышечными болями.
Основными причинами его развития являются аномалии развития костно–мышечного скелета, длительная иммобилизация мышцы и ее непосредственное сдавление, переохлаждение мышц, психические факторы и болезни внутренних органов и суставов.
Этот симптомокомплекс характеризуется наличием триггерных точек, которые представляют собой ограниченные очаги локальной болезненности, расположенные в пучках напряженных мышечных волокон. Надавливание на такую точку обычно индуцирует не только локальную болезненность, но и боль в отдаленном участке.
Активная триггерная точка является источником спонтанных болевых ощущений в покое и при движении, а также способствует нарушению функции мышцы и чаще локализуются в шее, плечевом и тазовом поясе, трапециевидной мышце, квадратной мышце поясницы. Диагностические критерии миофасциального синдрома включают спазмированную, болезненную мышцу, наличие болезненного мышечного уплотнения и активные триггерные точки.
Дорсопатия может быть связана с компрессией спинальных корешков и их ишемией (невропатическая или радикулярная боль).
При компрессии корешков, которые обычно сопровождаются их отеком, наблюдается диссонанс между клинической картиной и выраженностью дегенеративных изменений, выявляемых рентгенографически. Сегментарная нестабильность позвоночника характерна для женщин среднего возраста с ожирением.
Боль в спине при этом усиливается при нагрузке, ограничение подвижности позвоночника выражено незначительно, редко наблюдается и неврологическая симптоматика. Следует иметь в виду и наличие психогенной боли с локализацией в нижней части спины, которая возникает на фоне актуальной или хронической психотравмы.
Для нее типичны тревожно–депрессивные расстройства, умеренно выраженный мышечно–тонический синдром, боль в пояснице при аксиальной нагрузке, несоответствие сенсорных расстройств зоне иннервации корешка.
При остеопорозе боль в позвоночнике является следствием имеющегося компрессионного перелома тел позвонков. Их диагностика ставится на основании снижения высоты тел позвонков или их клиновидной деформации.
Для диагностики остеопороза важны также такие симптомы, как уменьшение роста, «круглая» спина, изменение осанки, эпизоды болей в спине, утомляемость и ноющие боли в спине после вынужденного пребывания в одном положении или длительной ходьбы, однако основное значение придается снижению минеральной плотности костной ткани. При остеопорозе выделяют 4 типа боли [6]:
1) Острая боль при свежем переломе позвонка, которая иррадиирует в грудную клетку, брюшную полость или бедро и резко ограничивает движения. Такая боль обычно резкая, усиливается при минимальных движениях, длится 1–2 нед. и затем постепенно стихает в течение 2–3 мес.
2) Боль, связанная со снижением высоты тел позвонков (вертебральный коллапс). Она является следствием увеличения поясничного лордоза, компенсирующего увеличение переднезадней кривизны в месте перелома. 3) Боль в спине, возникающая при множественных компрессионных переломах.
Обычно она незначительно выражена и персистирует вследствие механического сдавления связок, мышц или мест их прикрепления.
4) Выраженный кифоз и снижение роста могут быть причиной боли от давления на ребра, на гребень подвздошных костей и межвертебральные суставные поверхности.
Для дегенеративных заболеваний позвоночника или его нестабильности, как и для остеопороза, типичны боли механического характера. Они характеризуются постепенным развитием, усилением в положении стоя, при физической нагрузке или к концу дня, минимальной утренней скованностью (
Источник: https://medi.ru/info/3116/

 генетическими мутациями.
генетическими мутациями.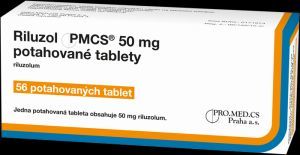
 препаратами магния. При слюнотечении назначается Атропин, Бускопн, при спастичности – Сирдалуд, Баклосан, Мемантин и пр.
препаратами магния. При слюнотечении назначается Атропин, Бускопн, при спастичности – Сирдалуд, Баклосан, Мемантин и пр.