Хронический панкреатит – патология поджелудочной железы, связанная с развитием хронического воспалительного процесса. Заболевание диагностируется чаще у женщин среднего и пожилого возраста.
Болезнь может быть следствием острого панкреатита, но чаще развивается постепенно на фоне хронических патологий пищеварительного тракта.
Необходимо детальнее рассмотреть, что такое хронический панкреатит, его симптомы, какая требуется диагностика и лечение.
Причины развития хронического панкреатита
Поджелудочная железа осуществляет синтез пищеварительных ферментов в неактивной форме. Это защищает клетки органа от их воздействия. Последующая активация ферментов происходит лишь в просвете двенадцатиперстной кишки. Однако некоторые факторы способны нарушить описанное равновесие и запускают каскадные механизмы.
Выделяют следующие провоцирующие факторы:
- Острая, жирная пища, которая усиливает нагрузку на поджелудочную железу;
- Злоупотребление спиртными напитками. Это оказывает токсическое влияние на пищеварительный орган, поджелудочный сок меняет свой состав;
- Курение;
- Отравление токсичными соединениями;
- Патологии печени и желчного пузыря (желчнокаменная болезнь, гепатит, холецистит). Заболевания приводят к увеличению нагрузки на поджелудочную и развитию билиарнозависимого панкреатита;
- Удаление желчного пузыря;
- Атеросклеротическое поражение сосудов;
- Патологии двенадцатиперстной кишки;
- Травмы, которые приводят к нарушению целостности железы;
- Частые стрессовые ситуации.
Эти факторы приводят к повреждению клеток поджелудочной железы, развитию асептического воспалительного процесса, специфической симптоматики. Патологические процессы вызывают снижение функциональности органа, постепенному замещению железистой ткани на соединительную. Как результата заболевание вызывает прогрессивное снижение секреторной способности пищеварительной железы.
Классификация хронического панкреатита
В зависимости от происхождения выделяют панкреатит хронический первичный (токсический, алкогольный) и вторичный (билиарный). В зависимости от клинической картины встречаются такие формы заболевания:
- Болевая (рецидивирующая или постоянная);
- Псевдотуморозная (с портальной гипертензией, холестатическая, с частичной дуоденальной непроходимостью);
- Латентная. Симптоматика отсутствует;
- Сочетанная. Заболевание характеризуется наличием нескольких симптомов.
По морфологической картине хронический панкреатит классифицируют на:
- Обструктивный;
- Кальцифицирующий;
- Воспалительный;
- Индуративный.
Клиническая картина
При хроническом панкреатите развивается следующая симптоматика:
- Сильный болевой синдром. Боль может быть тупая или режущая, при отсутствии своевременной медицинской помощи может наступать болевой шок. Болевые ощущения локализованы в эпигастральной области справа, если воспаление развивается в головке поджелудочной железы, при вовлечении в воспалительный процесс ее тела — в эпигастральной области слева, при поражении ее хвоста — в левом подреберье. Обширная патология характеризуется опоясывающей болью;
- Рвота. Во время обострения пациенты жалуются на появление рвоты с примесью желчи. В этот период требуется полный отказ от пищи;
- Нарушение стула. Характерно развитие диареи, каловые массы имеют резкий запах, содержат непереваренную пищу. Реже развиваются запоры на фоне метеоризма;
- Нарушение в работе мышц. Во время приступа мышцы на животе перестают сокращаться, что вызывает сильный метеоризм;
- Нестабильность температуры и АД. Во время приступа самочувствие больного резко ухудшается. Скачки артериального давления вызывают нарушения в работе сердца, развивается одышка, появляется липкий пот, желтоватый налет на языке;
- Изменение цвета кожи. Кожные покровы становятся бледными и приобретают землистый оттенок;
- Кровоизлияния. Характерно образование синяков в околопупочной области и на пояснице. Кожа приобретает мраморный оттенок. Причиной этих изменений является проникновение крови из железы под кожу;
- Развитие механической желтухи. Кожные покровы и склеры приобретают желтоватый оттенок. Состояние связано с давлением желчного протока воспаленными тканями поджелудочной железы.
Также пациенты жалуются на снижение аппетита, сухость в ротовой полости, урчание в животе. Хронический панкреатит характеризуется постоянным присутствием диспепсических симптомов.
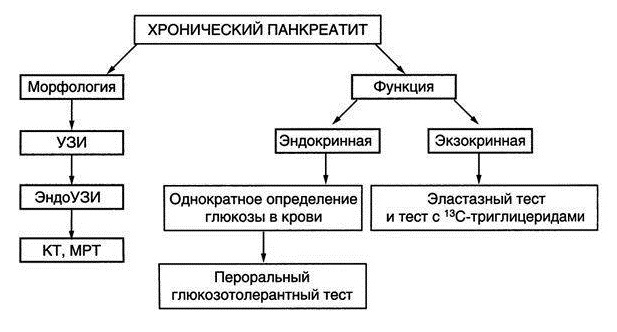
Диагностические мероприятия
Диагностика хронического панкреатита предполагает комплексный подход. Невозможно точно поставить диагноз, опираясь исключительно на клиническую картину или результаты лабораторных исследований. Диагностические мероприятия должны начинаться с врачебного осмотра и тщательного сбора анамнеза.
Лабораторная диагностика
Чтобы уточнить диагноз врачу потребуется проведение лабораторного исследования кала, мочи и крови:
- Общий анализ крови. Исследование в период обострения демонстрирует картину неспецифического воспалительного процесса: повышается количество лейкоцитов и СОЭ;
- Биохимическое исследование крови. Анализ позволяет дифференцировать заболевание. При увеличении липазы, амилазы, глюкозы, активности С-реактивного белка на фоне снижения общего белка и альбуминов в крови можно заподозрить наличие воспаления поджелудочной железы.
- Общий анализ мочи. Повышение концентрации амилазы в моче (более 17 Ед/ч) говорить о развитии панкреатита.
- Копрограмма. Определяется повышенное содержание жира, непереваренная клетчатка и мышечные волокна.
Использование инструментальных методов
В рамках инструментальной диагностики хронического панкреатита применяют методы, позволяющие визуализировать поджелудочную железу, последствия развития панкреатита для организма. Широко используют следующие методики:
- Ультразвуковая диагностика. Это не инвазивное и эффективное исследование. Позволяет определить состояние органа и его протоков, размеры, наличие жидкости за брюшиной, которая является гнойными или некротическими массами.
- Рентгенограмма. Используют для определения камней, локализованных в железе или ее протоках. Метод позволяет установить наличие косвенных признаков панкреатита: выпот в плевральную полость, вздутие кишечника.
- Компьютерная томография. Метод относят к наиболее информативным, однако весьма дорогостоящим видам исследования. Томография позволяет установить наличие некрозированных участков органа, его размеры, наличие жидкости в плевральной и брюшной полостях.
- Лапароскопия. Эта методика позволяет не только диагностировать патологию, но и произвести оперативное лечение. Благодаря специальному прибору (лапароскоп) врач получает возможность внимательно рассмотреть орган, оценить масштабы воспалительного процесса. Назначают лапароскопию только в тяжелых случаях.
Проведение дифференциальной диагностики
Во время панкреатита у пациента развиваются симптомы, которые свойственны для «острого живота». Поэтому в рамках диагностики необходимо исключить следующие хирургические патологии:
- Прободение язвы. Характерно развитие кинжальной боли, которая связана с проникновением в брюшную полость содержимого желудка или кишечника. Это приводит к рефлекторному напряжению брюшной стенки, больной боится пошевелиться. Такая симптоматика не характерна для панкреатита. При развитии приступа характерен острый болевой синдром, от которого человек мечется в постели;
- Острый холецистит. Дифференциация с этим заболеванием может вызывать определенные сложности. Однако при холецистите боли локализуются с правой стороны, иррадиируют в правое плечо;
- Острая непроходимость кишечника. Патология характеризуется развитием схваткообразного болевого синдрома. Панкреатит вызывает постоянную ноющую боль. В рамках рентгенографического исследования на снимке будет виден раздутый толстый кишечник без чаш Клойбера;
- Мезотромбоз. Заболевание развивается в пожилом возрасте у людей, которые имеют в анамнезе патологию сердечно-сосудистой системы. Симптоматика нарастает быстро, не имеет связи с приемом пищи.
Особенности терапии хронического панкреатита
Эффективное лечение панкреатита возможно только при комплексном подходе. Оно предполагает диетотерапию, прием лекарственных препаратов, использование рецептов народной медицины и хирургическое вмешательство в тяжелых случаях.
Организация лечебного питания
Как лечить панкреатит в хронической форме? Терапия заболевания предполагает снижение риска развития обострений и поддержание работы пищеварительной железы. Поэтому особое значение нужно уделить правильному питанию.
В первые дни обострения нужно полностью исключить прием пищи. В качестве питания необходимо внутривенное введение глюкозы, для утоления жажды используют 1% раствор питьевой соды.
С 3-4 суток можно постепенно увеличивать калорийность еды. Суточный рацион (2-2,5 л жидкости) следует разделить на 8 приемов. Допускается прием несоленых продуктов, которые содержат простые углеводы, витамин С, группы В, много жидкости. Разрешены: фруктовые соки, мед, варенье, отвары (черная смородина, шиповник), морсы.
На пятый день можно разнообразить рацион пищей, которая содержит небольшое количество растительных и молочных белков. Только с 7 дня разрешено употреблять жиры. Пища должна быть протертая, приготовлена на пару или отварная. Из питания больного следует исключить продукты, которые стимулируют выработку желудочного и панкреатического сока. К ним относят:
- Мясные и рыбные отвары;
- Свежие овощи и фрукты;
- Грибы;
- Спиртные и газированные напитки;
- Шоколад, кофе, какао;
- Бобовые;
- Острые, жареные и соленые блюда;
- Черный и свежий белый хлеб;
- Яйца;
- Овощные и кислые фруктовые соки;
- Сметана;
- Любые сладости и сдоба;
- Копченные и консервированные продукты;
- Пряности.
Многочисленные исследования доказали, что полноценное количества белков в рационе приводит к улучшению состояния больного. Поэтому пациенты должны ежедневно употреблять до 140 г белка, большая часть которого имеет животное происхождение.
Медикаментозная терапия
Лекарственные препараты позволяют снять болевой синдром, устранить воспаление и нормализовать пищеварение.
Устранение боли
С этой целью широко используют препараты со следующим механизмом действия:
- Блокаторы H2-гистаминовых рецепторов (Фамотидин, Ранитидин). Они снижают продукцию соляной кислоты посредством блокирования гистаминовых рецепторов, расположенных в стенке желудка;
- Блокаторы протонной помпы (Омепразол, Пантопразол, Лансопразол, Рабепразол, Эзомепразол). Средства вызывают угнетение синтеза соляной кислоты и опосредованно снижают активность поджелудочной;
- Спазмолитические препараты (Но-шпа, Мебеверин, Спазмолгон). Болевой синдром при панкреатите развивается при повышении давления внутри протоков, спазмолитики позволяют устранить неприятный симптом.
Также советуем просмотреть: Холецистит, панкреатит: симптомы и лечение
Устранение воспаления
Для подавления воспалительного процесса показан прием нестероидных противовоспалительных препаратов (Диклофенак, Нурофен). Эффективность терапии возможно только при курсовом приеме не менее 3 недель.
Особенности заместительной терапии
Воспаление поджелудочной железы вызывает нарушение выработки пищеварительных ферментов, что негативно отражается на качестве переваривания пищи. Поэтому терапия панкреатита всегда должна включать использование ферментных препаратов (Мезим, Панкреатин, Креон, Пангрол, Фестал). Важно правильно подобрать дозу препарата, чтобы нормализовать пищеварение.
Все препараты на основе ферментов имеют специальную оболочку, которая растворяется только в кишечнике. Таблетки принимают во время еды, их нельзя разжевывать.
Хирургическое лечение
Оперативное вмешательство может потребоваться при:
- Гнойных осложнениях;
- Возникновении кисты;
- Стенозе сфинктера Одди;
- Обтурации протоков желчного пузыря и поджелудочной железы;
- Тяжелых изменениях в железе;
- Тяжелом течении панкреатита, когда заболевание не поддается консервативным методикам терапии.
Использование средств народной медицины
Дополнительное использование народных рецептов должно быть согласовано с лечащим врачом. Существуют следующие эффективные средства:
- Для нормализации выведения желчи. В одинаковых пропорциях (по 1 столовой ложке) смешать корни одуванчика, пижму, спорыш, ромашку и бессмертник. Смесь заварить в 1 л кипятка и настаивать в течение 2 часов. Отвар принимают по 200 мл спустя 30 минут после каждого приема пищи;
- Для уменьшения боли. Смешать и измельчить траву запника, одуванчика, пустырника, репешка, ромашки, тысячелистника, подорожника, сушеницы. 2 ложки смеси залить 500 мл кипятка, настаивать 8 часов. Средство принимают перед сном;
- Для уменьшения воспаления. Из свежей травы подорожника нужно выжать сок. Его принимают по чайной ложке перед каждым приемом пищи в течение 30 дней.
Осложнения хронического панкреатита
Заболевание приводит к постепенному нарушению работы многих органов организма. Среди ранних осложнений выделяют следующие патологии:
- Портальная гипертензия;
- Обтурационная желтуха;
- Кровотечения, которые вызваны прободением полых пищеварительных органов;
- Инфекционные заболевания.
Панкреатит способствует развитию системных осложнений:
- ДВС-синдром;
- Энцефалопатия;
- Полиорганная недостаточность.
Прогноз
Если пациент точно выполняет рекомендации врача, что панкреатит имеет благоприятный прогноз. При отсутствии терапии и нарушении диетического питания заболевание может привести к смерти.
Профилактика заболевания
В рамках первичной профилактики рекомендуют выполнять следующие шаги:
- Придерживаться сбалансированной диеты;
- Отказаться от вредных привычек (курение, прием алкоголя);
- Употребление достаточного количества жидкости;
- Адекватная терапия патологий пищеварительных органов.
Хронический панкреатит относится к распространенным патологиям. Это заболевание вызывает необратимые изменения структуры поджелудочной железы, требует ответственного лечения.
Источник: https://myzhelezy.ru/ekzokrinnye/pishhevaritelnye/hronicheskij-pankreatit.html
Хронический панкреатит симптомы и лечение
Многие задают вопрос, что такое хронический панкреатит? Сразу необходимо отметить, что хронический панкреатит у взрослого и у ребенка представляет собой группу болезней ПЖ (поджелудочной железы).
При таком заболевании характерен очаговый некроз, он возникает на фоне сегментарного фиброза. Что это такое?
Главный гастроэнтеролог РФ: «ПАНКРЕАТИТ не проходит?! Простой способ лечения уже исцелил сотни пациентов в домашних условиях! Чтобы навсегда вылечить поджелудочную нужно…» Читать далее »
При возникновении сегментарного фиброза происходит нарушение функций желез. Если вовремя не начать лечение хронического панкреатита, то это может привести к серьезным осложнениям, например к атрофии железистой ткани или к фиброзу.
Основные причины заболевания
Рассмотрим наиболее частые причины возникновения хронического панкреатита.
Первая и самая частая причина – длительное употребление алкогольных напитков. Если человек на протяжении длительного времени (8 и более лет), выпивает алкоголя в дозе больше чем 20-80 мг в день, то это может привести к алкогольному панкреатиту, который в дальнейшем переходит в хроническую форму.
Вторая распространенная причина – заболевания желчных путей, а также двенадцатиперстной кишки.
Например:
- Желчно-каменная болезнь. Отметим, что данное заболевание в 56 % всех случаях приводит именно к хроническому панкреатиту.
- Язвенная болезнь, непосредственно двенадцатиперстной кишки.
- Болезни желудка также может привести к хроническому типу панкреатита. Чаще всего это происходит в возрасте от 50-60ти лет, особенно если у больного имеются признаки ожирения или склонность к артериальной гипертензии.
В детском возрасте заболевание может возникнуть на фоне муковисцидоза, вирусной или бактериальной инфекции, а также при аномальном развитии поджелудочной железы.
Из дополнительных причин заболевания у взрослых отмечается:
- системные заболевания,
- нарушение метаболизма,
- глистные инвазии,
- а также дисциркуляторные расстройства у взрослых и травмы.
Классификация заболевания
При помощи классификации можно выявить не только признаки хронического заболевания, но и узнать его вид и степень тяжести.
По происхождению выделяют первичный и вторичный панкреатит. К первичному типу относится: алкогольный и токсический вид заболевания, а к вторичному относиться только билиарный.
По клиническим проявлениям разделяют на: болевой, латентный и псевдотуморозный. Болевой имеет два подтипа – рецидивирующий, а также постоянный. Симптомы хронического панкреатита латентной формы, не выражены, а псевдотуморозный вид, способен протекать с портальной гипертензией.
Дополнительная классификация:
- По морфологии.
- По функциональной картине.
Первая классификация, относиться: индуративный или же инфильтративно-фиброзный, а также кальцифицирующий.
Функциональная картина объединяет в себе не только характер нарушения, но и степень выраженности.
Также читайте: Виды и классификация панкреатита поджелудочной железы
Симптоматика
Симптомы при хроническом заболевании разные, все зависит от степени тяжести. Как правило, при легком изменении, непосредственно в поджелудочной железе, хроническое заболевание проходит без ярко выраженной клинической картины. Но, в некоторых случаях, симптомы на начальном этапе болезни могут иметь слабовыраженный характер.
Основной признак панкреатита – болевой синдром в верхней области живота, а также в левом подреберье. Стоит отметить, что болевой синдром при заболевании может иметь опоясывающий характер. Помимо этого, боль способна иррадиировать в область сердца.
Рекомендации от Еленой Малышевой в спецвыпуске «Жить здорово!», как побороть пакреатит при помощи исцеляющих воздействии природных средств.
При возникновении у больного внешнесекреторной недостаточности, возникает стеаторея. Это означает, что у больного кал в виде кашеобразной массы, который издает неприятный запах. В каловых массах при внешнесекреторной недостаточности присутствует жирный блеск.
Также отмечается:
- Сильная тошнота.
- Понос, который мучает больного на протяжении длительного времени. Отметим, для хронического заболевания свойственно порождение не менее 6 раз в день.
- Человек начинает резко терять массу.
- Возникает периодическая рвота.
Если вовремя не выявить симптомы и лечение запустить, то у больного проявляются более серьезные признаки, а именно: анемия, изменение кожного покрова и нарушение в обменных процессах.
Часто при таком заболевании у больного возникает метеоризм, урчание в животе. При панкреатите может снижаться синтез панкреатических ферментов, поэтому у больного возникает деструкция ацинарных клеток.
Отметим, при таком заболевании происходит быстрое закисление содержимого, непосредственно в 12-персной кишке. На фоне этого процесса происходит денатурация всех панкреатических ферментов.
Выше мы говорили, что панкреатит разделяется по классификации. Что касается билиарной гипертензии, то у больного возникает механическая желтушность. Такие симптомы возникают крайне редко, примерно у 30% всех больных.
Но, необходимо понимать, что причиной появления желтушности, а также холангита, происходит только при увеличении и сдавлении в терминальный отдел головки ПЖ (поджелудочной железы).
Диагностика и лечение
Перед тем как лечить панкреатит, необходимо пройти комплексную диагностику, для того чтобы подтвердить диагноз. При появлении первых симптомов заболевания, нужно обратиться к врачу-гастроэнтерологу. Доктор назначает не только лабораторные методы диагностики, но и инструментальные.
Лабораторная диагностика заключается в прохождении анализов: кал и кровь. При помощи этих анализов, можно увидеть воспалительный процесс неспецифического характера.
Лечение у взрослых и детей длиться долго, поэтому чтобы ускорить процесс выздоровления, врачи могут назначить пробу на активность ферментов, а также радиоиммунный анализ.
Что касается радиоиммунного анализа, то он помогает выявить повышенную концентрацию эластазы и трипсина.
Также читайте: Алкогольный панкреатит
При заболевании могут назначить капрограмму. С ее помощью выявляют избыток жиров. Помимо этого, данный вид диагностики поможет быстро выявить ферментативную недостаточность.
Дополнительные методы диагностики:
- УЗИ органов брюшной полости.
- Компьютерная томография.
- ЭУС – эндоскопическая ультрасонография.
- Панкреатохолангиографию.
- Магнитно-резонансную томографию.
После подтверждения диагноза лечение назначает только доктор. Лечение проводится в амбулаторных условиях, больного наблюдает не только врач-гастроэнтеролог, но и терапевт.
Основная цель лечения заключается не только в приеме медикаментов, но и в соблюдении общих рекомендаций.
Первым делом, нужно исключить провоцирующие факторы, например: бросить курить, не употреблять алкогольные напитки. В этот пункт входит и соблюдение диетического питания.
Второй этап – устранить боль при помощи болеутоляющих лекарственных препаратов.
Третий этап – коррекция эндокринной и экзокринной недостаточности.
Диета
Обязательно слушайте лечащего доктора, не стоит самостоятельно выбирать себе диету. Диета при таком заболевании дробная, больной должен строго придерживаться общего принципа.
- Приготовление блюда не должны быть очень горячими.
- Исключить продукты с большим содержанием жира.
- Включить в питании белки, желательно животного происхождения.
- Не стоит злоупотреблять сладостями.
- Исключить кисломолочные продукты и цитрус.
Некоторые больные спрашивают, можно ли вылечить панкреатит диетой? Ответ: нет, диетические питание это только первый этап лечения, без медикаментозной терапии результат не будет положительным.
Теперь рассмотрим, как вылечить заболевание препаратами.
Медикаментозная терапия
При сильном болевом синдроме, врачи назначают некротические анальгетики.
Например:
При помощи этих лекарственных препаратов, можно не только уменьшить боль, но и устранить сильный воспалительный процесс.
Если боль не купируется этими препаратами, то могут прописать лекарство с широким спектром действия – Октреотид. Это лекарство способно выработать в организме человека гормоны, они в свою очередь помогут стимулировать поджелудочную железу.
В том случае, когда постоянно происходят нарушения в пищеварительном тракте, больному назначают Мезим или Фестал. Не стоит самостоятельно принимать эти препараты. Перед применением, необходимо внимательно изучить инструкцию и проконсультироваться с доктором.
Первый лекарственный препарат – Мезим, его назначают по 2 таблетки. Принимать только во время приема пищи. Взрослым могут прописать 20 000 ед.
Второй препарат – Фестал, он выпускается в виде драже. Назначают по 1-2 драже 3/в день, в зависимости от степени тяжести заболевания. Если Фестал не приносит положительного результата, то врачи прописывают его в комплексном лечении с гистаминовыми блокаторами. К ним относится: Циметидин или же препарат Фамотидин.
Хирургический метод лечения
По статистическим данным было отмечено, что больным, как правило, не назначается хирургическая операция. Но, если медикаментозная терапия в сочетании с диетотерапией не приносит нужного результата, то прибегают к хирургическим методам.
К хирургическим манипуляциям при хроническом заболевании относится сфинктеротомия. Это означает, что при помощи специального оборудования и медицинских инструментов, проводится рассечение с дальнейшим расширением выводного отверстия протока, непосредственно в ПЖ (поджелудочной железе).
Возможно, после операции возникнуть осложнения, поэтому назначается поддерживающая терапия.
Народные методы лечения
Лечится ли травяными отварами или нет? Этот вопрос спорный. Некоторым больным помогает народная медицина, но при условии, что заболевание проходит в легкой форме.
Если панкреатит в средней и тяжелой форме, то без медикаментозной терапии не обойтись. Что касается народных методов лечения, то можно использовать кору барбариса.
Для приготовления рецепта вам понадобиться:
- Столовая ложка коры барбариса.
- Стакан воды, примерно 250 мл.
Приготовление: все ингредиенты смешать, вода должна быть горячей. После чего, прокипятить отвар на медленном огне в течение 15 минут и оставить в темном месте настаиваться.
Принимать по столовой ложке 3 раза в день. В детском возрасте этот рецепт не используется в качестве лечения.
Многие пишут, что излечим панкреатит травой зубчатки. Не стоит этому верить. В этом на первый взгляд прекрасном растении, содержится много кумаринов, дубильных веществ, а также разнообразных кислот.
При неправильном использовании зубчатки, происходит резкое снижение артериального давления. Поэтому в возрасте после 40 лет, зубчатку при панкреатите врачи не рекомендуют использовать.
Лечиться можно и простым картофельным соком. Для приготовления рецепта, вам понадобиться 2 картофелины, помыть и порезать на кусочки. После чего, нарезанные кусочки нужно пропустить через мясорубку, можно использовать блендер.
При помощи стерильной марли или чистой тряпки, отжать сок. Принимать картофельный сок за полчаса до еды. Курс лечения рассчитан на одну неделю.
Как вы поняли, что это коварное заболевание. Ведь у каждого вида все симптомы разные. Все зависит от того, какой именно вид заболевания обнаружили у больного.
На вопрос: можно ли вылечить язву желудка или двенадцатиперстной кишки в домашних условиях отвечает врач-гастроэнтеролог, заведующий гастроэнтерологическим отделением Архипов Михаил Васильевич.
Перед тем как приступить к лечению, врач в обязательном порядке должен учитывать общее состояние больного, собрать полный анамнез.
Перечисленные выше препараты и народные методы, не гарантируют 100% излечения. Весь терапевтический курс назначается в индивидуальном порядке, не стоит заниматься самолечением.
В противном случае, могут возникнуть серьезные осложнения, например: легочная недостаточность, злокачественные новообразования, мультиорганные патологии, кровотечение или ДВС-синдром.
Источник: https://pankreatitos.ru/vidy-pankreatita/hronicheskij-pankreatit-simptomy-i-lechenie.html
Хронический панкреатит — алкоголь и другие причины, симптомы, образ жизни и диета
Хронический панкреатит — это хроническое воспаление поджелудочной железы. Протекает при участии ее собственных ферментов и заканчивается соединительнотканным перерождением органа со снижением способности к синтезу пищеварительных ферментов и инсулина. Средний возраст пациентов на момент установления диагноза составляет 35-50 лет, мужчины болеют в 5 раз чаще женщин1.
Классификация хронического панкреатита
По клиническому течению хронический панкреатит может быть:
- редко рецидивирующий,
- часто рецидивирующий,
- персистирующий (с постоянными симптомами).
По клиническим проявлениям:
- болевой,
- гипосекреторный,
- астеноневротический,
- латентный,
- сочетанный.
Кроме того, хронический панкреатит классифицируют по причинам возникновения и изменениям в тканях железы, но эта классификация имеет значение только для специалистов.
Главная причина болезни — злоупотребление алкоголем. Этот фактор отмечается в 80% случаев хронического панкреатита. Кроме него, спровоцировать заболевание могут:
- хронические заболевания желчевыводящих путей;
- дефицит белка и избыток жиров в пище;
- аутоиммунные процессы;
- некоторые лекарства (диуретики, цитостатики, нестероидные противовоспалительные и др.);
- муковисцидоз и другие дисметаболические патологии;
- цитомегаловирус, вирус герпеса;
- системные коллагенозы;
- тромбозы, атеросклероз;
- травма;
- заболевания, приводящие к блокированию протока поджелудочной железы (опухоли);
- курение (74% больных хроническим панкреатитом курит более 20 сигарет в день2).
Если говорить о механизмах развития болезни, считается, что в ее основе — нарушение оттока секрета и повышение давления в протоках внутри железы. Например, алкоголь одновременно стимулирует секрецию и суживает сфинктер Одди, перекрывающий выходной проток поджелудочной железы.
При желчнокаменной болезни проток может перекрыть выходящий камень. В результате пищеварительные ферменты активируются не в просвете кишечника, а в протоках. Железа, по сути, начинает переваривать сама себя. По мере длительного вялотекущего воспаления клетки гибнут, заменяясь соединительной (рубцовой) тканью.
Из-за этого железа постепенно теряет способность выполнять свои функции.
Длительное воспаление приводит к гибели клеток поджелудочной железы shutterstock.com
Симптомы хронического панкреатита
Боль в животе составляет до 90% всех жалоб при хроническом панкреатите.
Она может ограничиться левым подреберьем или быть опоясывающей, «отдавать» под левую лопатку или в область сердца, может быть постоянной или схваткообразной.
Болевой синдром может быть непродолжительным (до 10 дней подряд) или сохраняться в течение месяца и более (это характерно для алкогольного панкреатита). Обычно боль возникает после еды либо усиливается приемом пищи.
Экзокринная недостаточность, или дефицит пищеварительных ферментов.
Развивается, когда более 90% объема железы поражено фиброзом (соединительнотканным перерождением). Из-за недостатка пищеварительных ферментов нарушается расщепление белков, жиров и углеводов. Непереваренные жиры раздражают кишечник и вызывают повышенное выделение воды в его просвет, что приводит к болям в животе, поносам с обильным жирным стулом.
Нарушение усвоения питательных веществ вызывает исхудание, появление так называемых дефицитарных синдромов (анемии, остеопороза, авитаминозов), отеков (из-за недостатка белков в крови), атрофии мышц, дерматитов и других проявлений со стороны практически всех систем организма.
Эндокринная недостаточность. Гибель клеток, вырабатывающих инсулин, рано или поздно приводит к развитию сахарного диабета.
Диагностика хронического панкреатита
Предположить наличие хронического панкреатита можно при характерных жалобах на боль и исхудание, а также при злоупотреблении алкоголем в анамнезе.
Пробы на активность ферментов поджелудочной железы в крови, весьма информативные при остром панкреатите, не показательны при хроническом. Тем не менее, биохимический анализ крови назначают с целью определить общее состояние организма (уменьшение количества белка в крови, снижение гемоглобина, нарушение электролитного баланса и т. д.).
Чтобы подтвердить нарушения пищеварения, назначают исследование активности фермента эластазы в кале.
Для визуализации изменений в самой железе применяют УЗИ, КТ и МРТ поджелудочной железы. На сегодняшний день МРТ — самый точный метод диагностики хронического панкреатита.
Лечение хронического панкреатита
При панкреатите жизненно важен полный отказ от алкоголя и курения shutterstock.com
Лечение хронического панкреатита начинается с изменения образа жизни. Пациентам настоятельно рекомендуется воздержаться от употребления алкоголя, чтобы не усугублять течение болезни.
Обязательна диета. При обострении хронического панкреатита рекомендуют строгий голод в течении 2—3 дней. По мере стихания обострения и уменьшения болевого синдрома можно возобновить прием пищи.
Сначала разрешаются хорошо разваренные каши, крупяные супы на овощном бульоне, овощные пюре и кисели.
Вся еда в этот период должна быть приготовленной на пару или вареной, жареное категорически недопустимо.
По мере восстановления нормального самочувствия постепенно переходят к рекомендованному при хроническом панкреатите питанию. Оно должно быть калорийным (до 2800 ккал/сутки), с высоким количеством белка (не менее 120 г/сутки), так как усвояемость питательных веществ при этом заболевании снижена.
При адекватной ферментной терапии (подробности ниже) резко ограничивать количество жиров в пище не рекомендуется, их можно употреблять до 80 граммов в сутки. Однако нужно уменьшить количество тугоплавких животных жиров в пользу растительных, допустимы также необезжиренные молочные продукты.
Углеводы рекомендуются преимущественно простые, легкоусвояемые (сахар, глюкоза, крахмал). Приёмов пищи должно быть не менее пяти – три основных и два перекуса.
Категорически запрещено употреблять натощак соленое, кислое, жареное, копченое, мясные бульоны — это может спровоцировать обострение.
В случае необходимости назначают обезболивающие препараты: если при незначительных болевых ощущениях бывает достаточно обычных нестероидных противовоспалительных, то при сильных болях врач может выписать и наркотические анальгетики.
Чтобы расширить протоки железы и обеспечить нормальный отток секрета, рекомендуют спазмолитики.
Для поддержания адекватного пищеварения рекомендуют ферментные препараты.
Они должны содержать в себе комплекс всех трех ферментов поджелудочной железы: амилазы, расщепляющей углеводы, липазы, расщепляющей жиры, и протеазы, переваривающей белки.
Наиболее адекватной заменой служат животные ферменты, но вегетарианцы могут использовать препараты на основе растительных ферментов (бромелайн, папаин и т. д.) — правда, с меньшей результативностью.
Согласно клиническим рекомендациям, ферментные препараты должны быть в форме микрогранул, минимикросфер или микротаблеток, диаметром не более 2 мм, чтобы они могли равномерно перемешиваться с пищевым комком.
Ферменты нужно употреблять с каждым приемом пищи, содержащим жиры, в том числе скрытые.
Например, если перекус состоит из фрукта, сока или чая с карамелью, принимать ферменты не нужно, а если к чаю прилагаются шоколадные конфеты, содержащие относительно большое количество жира, ферменты необходимы.
Врач также может назначить препараты урсодезоксихолевой кислоты (урсосан) для улучшения оттока панкреатического секрета и симптоматическое лечение для поддержания других систем организма:
- витаминные и минеральные комплексы;
- гастропротекторы (ребагит) для восстановления и защиты слизистой оболочки желудочно-кишечного тракта.
Прогноз и профилактика
Прогноз при хроническом панкреатите серьезный: в течение 10 лет после установления диагноза летальность составляет 20%, в течение 20 лет — до 50%. Обычно больные погибают от осложнений во время обострения хронического панкреатита (панкреонекроз), реже — из-за истощения вследствие нарушения экзокринной функции железы или осложнений сахарного диабета, присоединения вторичной инфекции.
Профилактика панкреатита состоит в умеренном употреблении алкоголя, воздержании от курения, правильном питании.
[1] Минушкин О.Н. Пакреатиты (представления, эпидемиология, этиология, классификация). Экспериментальная и клиническая гастроэнтерология. 2013.
[2] О. А. Мехтиева. Хронический панкреатит. 2017.
Источник: https://vseojkt.ru/bolezni/xronicheskij-pankreatit
Хронический панкреатит: причины, симптомы, лечение и рекомендуемая диета
Для многих пациентов равносильна приговору запись врача в амбулаторной карте, при которой доктор добавляет к названию заболевания в истории болезни «хроническое». Ничего обнадёживающего в подобной формулировке нет.
Специфическим свойством хронических заболеваний признан факт, что болезни протекают у пациента годами, требуют постоянного лечения, которое, к сожалению, лишь облегчает симптоматику и предотвращает ухудшение состояния здоровья пациента, но не излечивает полностью.
Для указанного типа болезни характерны периоды ремиссии и рецидивов. Как правило, хроническую форму вылечить нельзя, специалистом назначается сдерживающая терапия. Утверждения соответствуют и хроническому воспалению поджелудочной железы.
Перед подробным изучением специфики диагностирования, устранения болезни, потребуется разобраться в терминологии. Изучим специфику заболевания.
Специфика панкреатита
Панкреатит – заболевание воспалительного характера, протекающее в поджелудочной железе человека. Орган располагается в брюшной полости и снабжён двумя функциями:
- Эндокринная (внутренняя). Железой вырабатываются гормоны, основной из которых – инсулин. Гормон важен для регулирования уровня сахара в организме.
- Экзокринная (внешняя). Функция отвечает за выработку панкреатического сока и доставку в желудок в требуемом количестве. Сок включает в состав ферменты, обеспечивающие расщепление и всасывание белков, углеводов и жиров, содержащихся в потребляемой пище.
Лечение хронического панкреатита зависит от формы развития (отёчная, паренхиматозная, склерозирующая, калькулезная).
Смысл заболевания заключается в том, что проток поджелудочной железы перестает поставлять желудочный сок, орган воспаляется. Выработка сока продолжается, наблюдаются нарушения выделения ферментов.
Ферменты, имеющие щелочную структуру, в норме начинают действовать, выходя из железы, сохраняя ткани органа в безопасности.
При хроническом панкреатите процесс активации ферментов нарушается, вещества начинают действовать уже в пределах органа.
Опасность заболевания заключается в том, что ферменты, содержащиеся в соке, не находящие выхода наружу, разъедают непосредственно воспаленный внутренний орган. Хронический панкреатит формируется на фоне других хронических болезней пищеварительной системы. Болезнь перерастает в хроническую форму из острой. Симптомы и лечение болезни зависят от причин возникновения воспаления.
Причины возникновения
Основной причиной возникновения воспаления признано нарушение работы протока и застой поджелудочного сока. Если ранее диагноз «хронический панкреатит» врачи ставили чаще пожилым людям, преимущественно женщинам, теперь болезнью страдают разные половозрастные группы населения планеты. Рост процента заболеваемости связан с неправильным образом жизни, присущим большинству людей.
Группа риска
Заболевание чаще встречается среди пожилых людей. С возрастом естественные процессы в организме замедляются, что касается и работы поджелудочной железы.
Большой процент возникновения воспаления фиксируется у людей, страдающих алкогольной и наркотической зависимостью. Частый прием алкоголя вызывает приступы обострения.
Повторяясь периодически, приступы способны перерасти в хроническую форму. Злоупотребление алкоголем вызывает обострение хронического панкреатита.
Пристальное внимание здоровью уделяют люди, у которых выявлена наследственная предрасположенность к болезни. Ученые предполагают возникновение генетических мутаций.
Наследственная предрасположенность делает поджелудочную железу уязвимой. Работа на вредных производствах повышает риск развития болезни.
Вылечить заболевание гораздо легче, если устранить из жизни риски, провоцирующие воспаление.
Факторы, способствующие заболеванию
Людям, попадающим в указанные группы, важно понимать, что для них риск заболеть гораздо выше. Лечение хронического панкреатита дается сложнее. Обязательно требуется избегать факторов, провоцирующих развитие болезни:
- Длительный стресс;
- Инфекции;
- Приём медикаментов, вызывающих интоксикацию организма;
- Голодание, диеты;
- Травмы;
- Употребление вредной пищи.
Хронический панкреатит поджелудочной железы часто развивается на фоне прочих хронических болезней: гастрит, язва желудка, воспаление желчного пузыря и другие. Особую опасность вызывает холецистит.
Симптомы заболевания
Хронический панкреатит – болезнь, протекающая на протяжении долгих лет. Характеризуется периодами обострения и ремиссии. На ранних стадиях определить диагноз сложно. Пациенты ссылаются на общее недомогание, не обращаются за помощью к врачу. Признаки хронического панкреатита легче обнаружить при обострении болезни. Тогда симптомы схожи с клинической картиной острой формы.
- Потеря веса. Пациент худеет без явных оснований, восстановление массы тела дается сложно.
- Болевые ощущения в области эпигастрия и в левой верхней части брюшной полости. При хроническом панкреатите боль тупая и ноющая.
- Нарушаются естественные процессы пищеварения. У пациента отмечается тошнота, часто сопровождаемая рвотой, изжога, тяжесть.
Обострение хронического панкреатита характеризуется усилением симптомов. В приступы обострений симптомы заметить проще. Характерным признаком считается нарушение стула. Из-за отсутствия достаточного количества сока пища не расщепляется в достаточной степени. Кал становится зловонным, приобретает жирный блеск.
При хроническом панкреатите обнаруживается нарушение эндокринной функции внутреннего органа. Из-за этого организм вырабатывает недостаточное количество гормонов, в том числе, инсулина. Недостаток инсулина в организме приводит к сахарному диабету.
Диагностика и лечение
Если симптомы хронического панкреатита обнаружены, следует незамедлительно обратиться к врачу. Важно понимать серьезность болезни.
Если медлить с лечением, возможны необратимые последствия, которые приведут пациента к летальному исходу. Кроме того, на фоне этой болезни возникают другие, не менее опасные.
А терапия одного заболевания переносится организмом гораздо легче, чем нескольких одновременно.
Прием у специалиста
При подозрении на наличие воспаления для начала обратитесь к терапевту. Врач собирает анамнез и составляет общую клиническую картину.
Когда терапевт ставит диагноз «хронический панкреатит», симптомы и жалобы, высказанные пациентом, подтверждаются дополнительными исследованиями. Наблюдаемые симптомы признаны характерными для большинства заболеваний пищеварительной системы.
В этом и заключается сложность постановки диагноза. Поэтому диагностика хронического панкреатита требует тщательно проведенных исследований. Этапы диагностирования:
- Сбор анамнеза, выслушивание жалоб;
- Визуальный осмотр пациента;
- Пальпация (прощупывание) с целью определения границ внутренних органов;
- Лабораторные исследования;
- Инструментальные исследования.
Последние два этапа считаются определяющими для диагностики хронического панкреатита. Поэтому рассмотрим их более детально. В лабораторную диагностику входит исследование крови, мочи и кала пациента.
Наибольшую эффективность лабораторная диагностика приобретает, если проводить исследования при нахождении хронического панкреатита в стадии обострения. Это изучение направлено на установление уровня ферментов в организме человека, в особенности, амилазы.
При хроническом панкреатите уровень этого фермента значительно повышается уже спустя 2-3 часа после начала обострения. Уровень липазы в организме растет и сохраняет повышенное значение на период до двух недель.
Немалое количество информации дает общий и биохимический анализ крови. У больных с диагнозом «хронический панкреатит» отмечается повышение уровня лейкоцитов. Это характерно для каждого воспалительного процесса. Биохимический анализ регистрирует снижение белков в крови. Также важным показателем в диагностике болезни признано количество жира в кале.
Известно несколько признаков, которые помогают диагностировать хронический панкреатит:
- Сложно прощупывается пульсация аорты под грудиной;
- Образование синяков на некоторых участках брюшной полости;
- При простукивании области поджелудочной железы возникают болезненные ощущения;
- Болезненность при прощупывании области между позвоночником и ребрами слева.
Диагностика и лечение заболевания с большей точностью определяется благодаря использованию медицинского оборудования. Оборудование широко используется при инструментальных методах диагностики.
Инструментальная диагностика
Хронический панкреатит чаще диагностируется при помощи инструментальных методов диагностики. Самым распространенным методом признано ультразвуковое исследование. Этот метод визуализации внутренних органов помогает определить размеры и структуру тканей органа.
Эхопризнаки хронического воспаления при обследовании ультразвуком:
- Неравномерный контур органа;
- Наличие кист;
- Повышение эхогенности железы;
- Наличие камней в протоке;
- Расширение протока неравномерными долями.
Метод рентгенографии пациенту назначает лечащий врач, чтобы определить наличие камней в поджелудочной железе и протоках. Компьютерная томография помогает получить информацию о некрозе тканей внутреннего органа и выявляет опухоли и кисты.
Эндоскопия – метод визуального исследования органа при помощи видеокамеры. Это удивительно информативный метод. Используя цифровой эндоскоп, можно получить предельно четкое изображение внутренних органов и оценить их состояние. При хроническом панкреатите эндоскопия позволяет изучить влияние воспаления на другие внутренние органы.
Специфика лечения
Врач, который занимается изучением воспаления поджелудочной железы, проявляет специализацию в гастроэнтерологии. Поэтому с вопросом «как лечить поджелудочную железу» обращаются к гастроэнтерологу. Разработано множество методик лечения заболевания.
Выбор зависит от специфики и формы болезни. Основной задачей назначенного лечения становится снижение риска возникновения осложнений. Поэтому терапия направлена на снятие болевого синдрома и предотвращение обострений.
Методика лечения зависит и от того, в какой стадии находится заболевание.
При обострении в первую очередь снимается болевой синдром. Во время обострений лечение панкреатита лучше проводить, находясь в стационаре, под постоянным контролем докторов. В первые дни пациентам рекомендуют голодание, в употребление разрешаются только некоторые жидкости.
Когда обострение проходит, интенсивность лечения снижается и для дальнейшего лечения пациента назначается заместительная терапия. Смысл заключается в приеме ферментных препаратов. Болевой синдром снижается с помощью спазмолитиков.
Дополнительно врач выписывает препараты, снижающие секрецию желудка.
Помимо медикаментозного лечения терапия включает в себя соблюдение определенных правил питания. Пациенту теперь пожизненно требуется соблюдать диету и посещать гастроэнтеролога.
Диета для больных панкреатитом
Пациент с диагнозом «хронический панкреатит» продолжает лечение на протяжении жизни. Это касается специальной диеты, которую потребуется соблюдать во избежание осложнений. В первые несколько дней обостренной формы специалисты не рекомендуют употреблять пищу.
Питательные вещества вводятся в организм посредством зонда. Самостоятельно разрешают употреблять только минеральную воду без газа, отвар шиповника. Далее допускается употребление желеобразной пищи и продуктов, которые не будут вызывать выделение панкреатического сока.
Когда обострение проходит, пациенту разрешается начинать прием углеводных продуктов однородной консистенции. Это каши, протертые супы и тому подобное. Через десять дней после приступа пациенту показано употреблять кисломолочные продукты и приготовленное на пару нежирное мясо.
Хронический панкреатит потребует соблюдения правил питания на протяжении жизни. Пациенту придётся избегать употребления жирной, острой, жареной пищи. Полностью исключить алкоголь, грибы, сдобную выпечку и сладости.
Также важно учитывать способ приема пищи. Нужно использовать маленькие порции. Это поможет избежать излишних нагрузок поджелудочной железы.
Соблюдение диеты и правил питания вкупе с терапией, назначенной врачом – вот ответ на вопрос, чем лечить хронический панкреатит.
Здоровое питание, а также отказ от курения и употребления алкоголя признаны важными способами профилактики заболеваний поджелудочной железы. Помните об этом, чтобы исключить себя из группы риска. Хронический панкреатит лечится с трудом, требуя как моральных, так и материальных затрат. Избежать возникновения болезни проще, если соблюдать правила здорового образа жизни.
Кроме того, профилактика поможет избежать других опасных заболеваний. Поэтому здоровым людям, прежде чем задаваться вопросом, как лечить болезнь, следует подробнее изучить методы предотвращения панкреатита.
Источник: https://GastroTract.ru/bolezn/pankreatit/hronicheskij-pankreatit.html

 Дополнительные методы диагностики:
Дополнительные методы диагностики: